La sindrome di Arlecchino in un paziente pediatrico: una sfida diagnostica | Neurología (English Edition)
La sindrome di Arlecchino, descritta per la prima volta da Lance et al.1 nel 1988, è un’entità facilmente riconoscibile che viene riportata molto raramente nell’infanzia; la sua eziologia è ancora una sfida diagnostica in molti casi. È caratterizzata da arrossamento cutaneo unilaterale e sudorazione facciale in risposta all’esercizio fisico, al calore o a fattori emotivi.2,3 L’origine di questa sindrome è una disfunzione della catena simpatica, che è benigna nella maggior parte dei casi. Tuttavia, è essenziale escludere cause maligne.4-6
Presentiamo il caso di un bambino di 9 anni che è stato inviato al reparto di neurologia a causa di una storia di un anno di episodi di vampate e sudorazione sul lato destro del viso e del torace e il braccio destro innescato da esercizio. Il lato controlaterale era pallido e anidro. La sua storia personale includeva la diagnosi di neuroblastoma mediastinico posteriore sinistro all’età di 2 anni. Il tumore è stato resecato chirurgicamente e al paziente sono stati somministrati una radioterapia intraoperatoria e 6 cicli di chemioterapia; la remissione totale è stata raggiunta dopo un anno di trattamento. Il paziente è stato successivamente esaminato a causa di una differenza di temperatura tra le mani, con la mano sinistra permanentemente fredda mesi dopo l’intervento. Una risonanza magnetica (MRI) e una tomografia computerizzata locale hanno escluso lesioni vascolari o di altro tipo associate. Il paziente non ha presentato nuovi sintomi fino a 7 anni dopo l’intervento chirurgico per il neuroblastoma, quando ha presentato i sintomi di disautonomia descritti.
L’esame fisico non ha mostrato alterazioni neurologiche fino a quando al paziente è stato chiesto di fare esercizio fisico, che ha scatenato i sintomi cutanei descritti (Fig. 1). Non sono state osservate anomalie oftalmologiche o sintomi della sindrome di Horner. L’esame è stato completato con una risonanza magnetica del torace, che ha escluso una recidiva del tumore. Uno studio neurofisiologico (Fig. 2) analizzando la risposta simpatica della pelle dopo lo stimolo negli arti inferiori e superiori ha mostrato che la risposta nella mano sinistra era ritardata e di ampiezza molto bassa rispetto al lato destro; la risposta nei piedi era normale. Nessuna risposta è stata ottenuta sul lato sinistro del viso dopo che lo stimolo è stato applicato al braccio destro. Questi risultati sono compatibili con una lesione alla catena simpatica, prossimale al ganglio stellato.
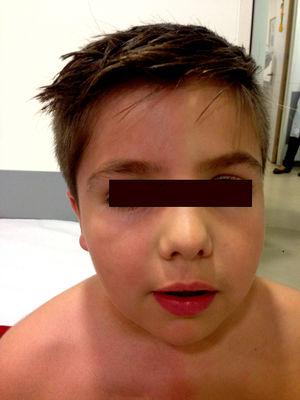
Cambiamenti cutanei dopo l’esercizio. Arrossamento e iperidrosi nel lato destro del viso e del petto e nel braccio destro.
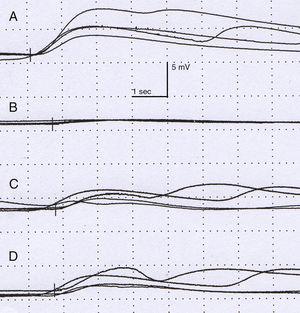
Studio neurofisiologico. Ampiezza (mV) e latenza (s). La risposta simpatica della pelle dopo la stimolazione del nervo mediano destro è normale nella mano destra (A), con la mano sinistra che mostra una risposta ritardata, di bassa ampiezza rispetto al lato controlaterale. La risposta sulla gamba destra (C) e sinistra (D) non mostra alterazioni.
La sindrome di Harlequin è un’entità interessante ma infrequente, caratterizzata da un’alterazione autonomica dovuta a una disfunzione omolaterale delle vie vasodilatatrici e sudomotorie simpatiche, che causa anidrosi unilaterale e mancanza di vampate facciali con l’esercizio, il calore o la risposta emotiva. Anche gli arti superiori e il torace possono essere colpiti.2,3 È stato suggerito che il lato controlaterale possa a sua volta presentare un’iperreattività compensatoria dell’attività simpatica, intensificando le caratteristiche vampate e la sudorazione osservate in questa sindrome.7
Le lesioni alla via simpatica cervicale possono coinvolgere uno qualsiasi dei suoi 3 livelli (fibre pregangliari, ganglio cervicale superiore e fibre postgangliari). Il primo neurone ha origine nell’ipotalamo e forma una sinapsi con il secondo neurone (pregangliare) nel midollo spinale a livello di C8-T2. Questo neurone pregangliare viaggia successivamente attraverso il ganglio stellato e sale al ganglio cervicale superiore attraverso la catena simpatica paravertebrale. Il secondo (pregangliare) e il terzo (postgangliare) neurone formano una sinapsi in questo ganglio. Due rami lasciano il ganglio cervicale superiore. Uno corre lungo la carotide interna e comprende le fibre vasomotrici e sudomotrici che innervano il naso e la regione frontale mediale e le fibre simpatiche che provocano la dilatazione dell’iride; il secondo ramo corre lungo la carotide esterna e comprende le fibre postgangliari che innervano il resto del viso.2,8 Quando l’innervazione oculosimpatica è interessata, si osserva la sindrome di Horner (miosi e ptosi); questa associazione è più frequente nei pazienti pediatrici.4-6,9 Il braccio riceve fibre postgangliari dal ganglio stellato, quindi una lesione a questo ganglio o prossimale ad esso causerà alterazioni vasomotorie e sudomotorie nel braccio, nel collo e nella parte superiore del tronco, mentre una lesione distale al ganglio stellato interesserà solo il viso.2,8
L’eziologia di questa entità è molto varia. La maggior parte dei casi descritti nei bambini e negli adulti sono benigni. La sindrome di Arlecchino può manifestarsi fino al 10% dei neonati, soprattutto nei bambini pretermine, a causa di un’immaturità ipotalamica transitoria.10 L’eziologia idiopatica è frequente nei bambini più grandi e negli adulti, con altre possibili cause che includono lesioni iatrogene (subite durante interventi chirurgici e altre procedure nella regione cervico-toracica)8,10,11 e altre condizioni più allarmanti come masse e neoplasie (gozzo tossico, tumori mediastinici superiori e tumore polmonare apicale).2-5 Altre cause meno frequenti sono l’infezione virale neurotropica, le malattie autoimmuni come la sclerosi multipla, la siringomielia,2 ecc.
Il processo diagnostico deve mirare ad escludere cause maligne, così come interventi chirurgici o procedure precedenti. Un esame fisico, neurologico e oftalmologico completo è essenziale. A seconda dei sintomi e della diagnosi di lavoro, lo studio sarà completato con tecniche di imaging o studi neurofisiologici, al fine di escludere possibili cause sottostanti o confermare la lesione alla via simpatica.6
Al nostro paziente è stata diagnosticata un’alterazione vasomotoria secondaria alla disfunzione della via simpatica, con il dettaglio insolito che i sintomi sono iniziati 7 anni dopo un intervento chirurgico per neuroblastoma. La letteratura riporta che i sintomi secondari a cause iatrogene possono manifestarsi immediatamente o giorni dopo l’intervento.5,10,11 Per questo motivo, l’eziologia nel nostro paziente non è del tutto chiara: sebbene il disturbo sia probabilmente secondario alla chirurgia toracica, non può essere completamente esclusa un’eziologia idiopatica o di altro tipo. Riteniamo che questo fenomeno possa essere dovuto agli effetti avversi ritardati della radioterapia intraoperatoria che il paziente ha ricevuto, anche se la letteratura non include ad oggi alcuna segnalazione di sindrome di Arlecchino legata alla radioterapia.
La sindrome di Arlecchino primaria o idiopatica di solito non richiede trattamento. Se i sintomi sono gravi, hanno un forte impatto sulla vita quotidiana del paziente o hanno un significativo impatto psicologico, può essere presa in considerazione una simpatectomia controlaterale; le tecniche di blocco dei gangli stellati costituiscono un’opzione meno invasiva.2,3,11 Con queste tecniche, la vampata del lato normalmente funzionante sarebbe inibita; tuttavia, entrambe le procedure sono abbastanza limitate poiché causano la distruzione dei neuroni. Per questo motivo, è essenziale informare il paziente sul decorso normalmente benigno della malattia, una volta escluse tutte le possibili cause organiche.
Finanziamento
Questo studio non ha ricevuto alcun tipo di finanziamento.
Conflitti di interesse
Gli autori non hanno conflitti di interesse da dichiarare.
Si tratta di uno studio che non ha ricevuto alcun finanziamento.




