Stai usando un browser non aggiornato
Le tabelle di equilibrio dei fluidi sono un pezzo importante di documentazione con una cattiva reputazione.
Nonostante offrano informazioni preziose che possono aiutare a prevenire che i pazienti si ammalino gravemente, il personale sanitario è noto per lasciarle incomplete e inaccurate (Vincent & Mahendiran 2015).
La disidratazione è un problema prevalente negli ospedali e nelle impostazioni di cura, con molti pazienti che si affidano al personale per gestire la loro assunzione di liquidi, ma i vincoli di tempo e le imprecisioni stanno mettendo a rischio queste persone (Litchfield, Magill & Flint 2018).
È essenziale che le tabelle di equilibrio dei fluidi siano accuratamente completate per determinare l’ingresso e l’uscita dei fluidi di un paziente e identificare qualsiasi potenziale perdita o guadagno di fluidi che potrebbe essere dannoso, richiedendo un’escalation delle cure.
Che cos’è l’equilibrio dei fluidi?
L’equilibrio dei fluidi, noto anche come omeostasi dei fluidi, descrive il bilanciamento dei livelli di ingresso e uscita dei fluidi del corpo per evitare che la concentrazione dei fluidi cambi (Payne 2017; Bannerman 2018).
Per mantenere il necessario equilibrio di nutrienti, ossigeno e acqua, il corpo adulto richiede generalmente un apporto di due o tre litri al giorno, con circa lo stesso output (Bannerman 2018).
L’equilibrio viene mantenuto naturalmente attraverso la sete quando il fluido è troppo concentrato e il passaggio di urina quando il fluido è meno concentrato. Tuttavia, la malattia o le lesioni possono alterare questi meccanismi naturali, richiedendo il monitoraggio e l’intervento (Payne 2017; Bannerman 2018).
È necessario assicurarsi che i pazienti assumano ed espellano adeguatamente i fluidi per mantenere l’omeostasi.
Cos’è una tabella di equilibrio dei fluidi?
Una tabella di equilibrio dei fluidi viene utilizzata per documentare l’ingresso e l’uscita dei fluidi di un paziente in un periodo di 24 ore. Queste informazioni sono utilizzate per informare le decisioni cliniche (come i farmaci e gli interventi chirurgici) da parte del personale medico, infermieristico e dietetico, che si aspettano tutti cifre accurate in misure esatte (Georgiades 2016).
Quando si completa una tabella di bilancio dei fluidi, è necessario registrare qualsiasi assunzione di fluidi da parte del paziente in quantità esatta, così come il tipo di fluido. Per esempio, se si dà al paziente un bicchiere d’acqua da 200 mL, si registrerà questa informazione. Dovresti anche tenere un totale corrente (CQC 2019).
Anche le uscite (urina, feci sciolte, vomito, ecc.) dovrebbero essere misurate in quantità esatte (Georgiades 2016).
Un esempio di tabella di equilibrio dei fluidi dal NHS può essere accessibile sulla loro pagina dei foglietti informativi per i pazienti.
Mentre il concetto di una tabella di equilibrio dei fluidi sembra semplice, in pratica può essere difficile, e sono stati identificati molti problemi con il processo di registrazione.

Cosa sta andando male?
Uno studio del 2015 ha rilevato che il personale infermieristico non solo non era consapevole dell’importanza dell’equilibrio dei fluidi, ma conduceva anche un monitoraggio non necessario – con il 47% del monitoraggio eseguito senza un’indicazione clinica (Vincent & Mahendiran 2015).
Inoltre, lo studio ha rilevato che il tasso medio di completamento delle tabelle di equilibrio dei fluidi era solo del 50% (Vincent & Mahendiran 2015).
Un altro studio ha rilevato che sebbene il personale infermieristico riconoscesse l’importanza dell’equilibrio dei fluidi, il monitoraggio dell’idratazione dei pazienti era “una delle diverse priorità concorrenti” soggette a pressioni di tempo. I pazienti passivi e indipendenti sono risultati essere i più colpiti da questo, in quanto avevano la capacità di gestire la propria assunzione di fluidi, ma erano troppo ansiosi di richiedere liquidi al personale nel timore di sembrare “difficili” (Litchfield, Magill & Flint 2018).
E’ chiaro che c’è un significativo margine di miglioramento nel monitoraggio dell’equilibrio dei fluidi da parte del personale. È stato suggerito che una revisione medica giornaliera delle cartelle dei fluidi consentirebbe una maggiore efficienza e accuratezza, e la riduzione dei carichi di lavoro non necessari, tuttavia, l’educazione del personale sull’importanza dell’equilibrio dei fluidi sarebbe necessaria per implementare un tale sistema (Vincent & Mahendiran 2015).
Bilanciamento dei fluidi positivo e negativo
È fondamentale utilizzare le tabelle di bilanciamento dei fluidi per identificare se il bilancio dei fluidi di un paziente è positivo o negativo, poiché questi squilibri dovranno essere rimossi (Bannerman 2018).
Se ci si trova di fronte a uno dei due tipi di squilibrio, ricordarsi di intensificare le cure se il paziente si deteriora ed eseguire il supporto vitale di base se necessario. Il paziente potrebbe richiedere servizi di assistenza critica.
Squilibrio dei fluidi positivo (ipervolemia)
Un bilancio dei fluidi positivo indica che l’apporto di fluidi del paziente è superiore alla sua produzione (Bannerman 2018). La condizione che descrive l’eccesso di liquidi è nota come ipervolemia o sovraccarico di liquidi.
L’ipervolemia provoca un eccesso di liquidi nel sistema circolatorio, che può sovraccaricare il cuore e portare a un edema polmonare (Granado & Mehta 2016).
Cause di ipervolemia:
- Eccessivo fluido somministrato intraoperatoriamente;
- insufficienza cardiaca congestizia;
- Rianimazione fluida; e
- lesione renale.
(Knott 2019)
Segni e sintomi dell’ipervolemia:
- Edema polmonare;
- Edema (gonfiore);
- Rapido aumento di peso;
- Alta pressione sanguigna; e
- Problemi al cuore (compresa l’insufficienza cardiaca congestizia).
(Fresenius Kidney Care 2019; Granado & Mehta 2016)
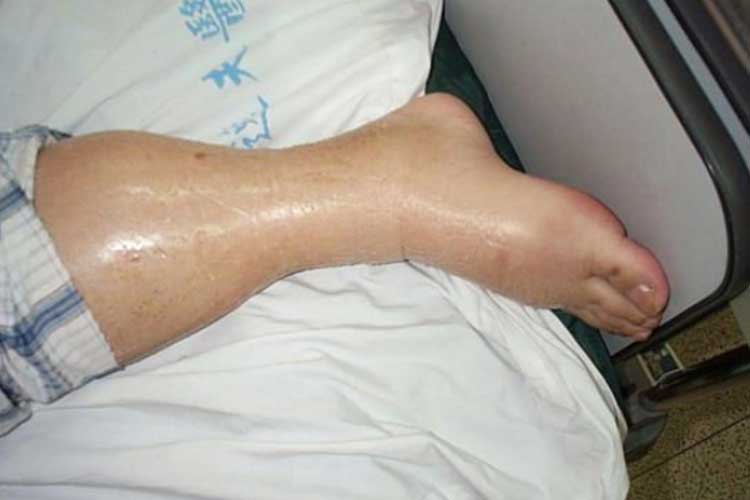
Trattare l’ipervolemia:
Questi sono alcuni metodi per trattare e gestire l’ipervolemia, a seconda della causa e del parere medico ricevuto.
- Scaricare i liquidi in eccesso – considerare i diuretici;
- Considerare la dialisi in caso di insufficienza renale;
- Monitorare la frequenza cardiaca del paziente; osservare gli squilibri elettrolitici e ottenere esami del sangue;
- Sostenere eventuali complicazioni respiratorie;
- Applicare il monitoraggio emodinamico continuo; e
- Effettuare un ECG.
(Fresenius Kidney Care 2019)
Equilibrio fluido negativo (ipovolemia)
Un equilibrio fluido negativo indica che l’output di fluido del paziente è superiore al suo input (Bannerman 2018). La condizione che descrive un fluido inadeguato è nota come ipovolemia.
L’ipovolemia è causata da una significativa perdita di fluidi (lo shock ipovolemico è definito come una perdita superiore al 20%), impedendo al cuore di far circolare abbastanza sangue intorno al corpo. Questo può provocare un’insufficienza d’organo. Lo shock ipovolemico è pericoloso per la vita (Nall & Gotter 2016).
Cause di ipovolemia:
- Perdita di sangue significativa e improvvisa (ad es. da ferite, incidenti, endometriosi);
- Diarrea eccessiva;
- Vomito eccessivo;
- Sudorazione eccessiva;
- Chirurgia;
- Ustioni gravi; e
- Somministrazione di diuretici.
(Nall & Gotter 2016; Taghavi & Askari 2019)
Segni e sintomi di ipovolemia:
- Ipotensione;
- Tachicardia/aritmie;
- Riduzione della produzione di urina;
- Stato mentale alterato;
- Squilibrio di liquidi ed elettroliti;
- Fattori della coagulazione alterati;
- Segni di disidratazione;
- Pelle fredda e umida;
- Pulsazioni pedonali deboli o assenti (causate dal fatto che il sangue viene reindirizzato agli organi vitali perché non c’è abbastanza liquido nel sistema circolatorio).
(Bannerman 2018; Procter 2019; Nall & Gotter 2016)
Trattare l’ipovolemia:
- Amministrare una terapia sostitutiva di fluidi per via endovenosa;
- Amministrare emoderivati per via endovenosa se necessario;
- Riparare lo squilibrio elettrolitico;
- Sostenere eventuali complicazioni respiratorie;
- Applicare un monitoraggio emodinamico continuo; e
- Fare un ECG.
(Nall & Gotter 2016)
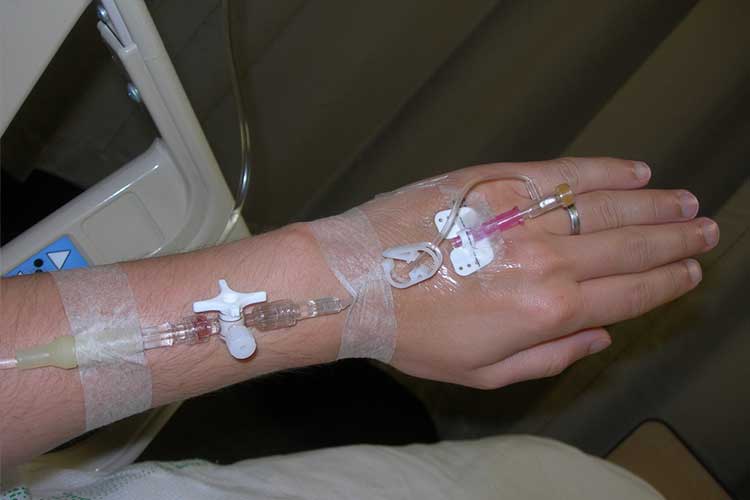
Prevenire lo squilibrio dei fluidi
Al fine di contenere qualsiasi squilibrio di fluidi prevenibile, è fondamentale registrare correttamente l’ingresso e l’uscita dei fluidi dei tuoi pazienti. Avere una tabella dell’equilibrio dei fluidi ben documentata permette agli infermieri di riconoscere le tendenze che indicano che un paziente potrebbe dirigersi verso una spirale negativa.
Il rilevamento tempestivo di uno squilibrio permetterà un’inversione appropriata e ridurrà il rischio che i pazienti vengano ricoverati in cure critiche.
Perché questo compito venga svolto adeguatamente, è essenziale che il personale venga istruito sull’importanza dell’equilibrio dei fluidi e che vengano effettuati tutti gli interventi necessari per garantire che il processo venga completato correttamente.
Risorse aggiuntive
- NHS, Poster sul monitoraggio dell’equilibrio dei fluidi, https://www.bsuh.nhs.uk/library/wp-content/uploads/sites/8/2019/01/Fluid-Balance-Monitoring-Poster.pdf
- NHS, Tabella campione dell’equilibrio dei fluidi, https://www.therotherhamft.nhs.uk/Patient_Information/Patient_Information_Leaflets/
- Corso sugli squilibri di fluidi ed elettroliti, https://www.ausmed.com.au/cpd/courses/fluid-and-electrolyte-imbalance
- Bannerman, C 2018, Monitoraggio dell’equilibrio dei fluidi, NHS Brighton and Sussex University Hospitals, visto 8 maggio 2020, https://www.bsuh.nhs.uk/library/wp-content/uploads/sites/8/2019/01/Fluid-Balance-Monitoring-Poster.pdf
- Care Quality Commission 2019, Fluid Administration Charts, Care Quality Commission, visto 8 maggio 2020, https://www.cqc.org.uk/guidance-providers/adult-social-care/fluid-administration-charts
- Fresenius Kidney Care 2019, Understanding Hypervolemia and Fluid Overload, Fresenius Kidney Care, visto 8 maggio 2020, https://www.freseniuskidneycare.com/thrive-central/hypervolemia
- Georgiades, D 2016, A Balancing Act: Maintaining Accurate Fluid Balance Charting, HealthTimes, seen 8 May 2020, https://healthtimes.com.au/hub/nutrition-and-hydration/42/practice/nc1/a-balancing-act-maintaining-accurate-fluid-balance-charting/2167/
- Granado, R C & Mehta, R L 2016, ‘Fluid Overload in the ICU: Evaluation and Management’, BMC Nephrol, viewed 12 May 2020, https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4970195/
- Knott, L 2019, Fluid Overload, Patient.info, viewed 8 May 2020, https://patient.info/doctor/fluid-overload#nav-2
- Litchfield, I, Magill, L & Flint, G 2018, ‘A Qualitative Study Exploring Staff Attitudes to Maintaining Hydration in Neurosurgery Patients’, NursingOpen, vol. 5 no. 3, visto l’8 maggio 2020, https://onlinelibrary.wiley.com/doi/full/10.1002/nop2.154
- Nall, R & Gotter, A 2016, Hypovolemic Shock, Healthline, visto l’8 maggio 2020, https://www.healthline.com/health/hypovolemic-shock
- Payne, J 2017, Osmolality, Osmolarity and Fluid Homeostasis, Patient.info, viewed 8 May 2020, https://patient.info/treatment-medication/osmolality-osmolarity-and-fluid-homeostasis-leaflet
- Procter, L D 2019, Intravenous Fluid Resuscitation, MSD Manual, viewed 8 May 2020, https://www.msdmanuals.com/en-au/professional/critical-care-medicine/shock-and-fluid-resuscitation/intravenous-fluid-resuscitation
- Taghavi, S & Askari, R 2019, Hypovolemic Shock, StatPearls, viewed 8 May 2020, https://www.ncbi.nlm.nih.gov/books/NBK513297/
- Vincent, M & Mahendiran, T 2015, ‘Improvement of Fluid Balance Monitoring Through Education and Rationalisation’, BMJ Quality Improvement Reports, vol. 4 n. 1, visto l’8 maggio 2020, https://www.researchgate.net/publication/286492187_Improvement_of_fluid_balance_monitoring_through_education_and_rationalisation




