Semne și simptome ale OA
Detectarea semnelor și simptomelor OA, în special detectarea precoce, poate echipa mai bine furnizorii de servicii medicale și pacienții în selectarea celei mai adecvate căi de management atât pentru simptomele OA, cât și pentru alte afecțiuni comorbide.
DOWNLOAD PDF
Osteoartrita (OA) este o boală complexă care afectează osul, cartilajul, meniscul, țesuturile sinoviale, tendonul/ligamentul și mușchiul din interiorul și din jurul întregii articulații, care a fost comparată cu „insuficiența articulară”.1,2 Mulți dintre factorii de risc sunt bine stabiliți, inclusiv îmbătrânirea, leziunile articulare, genetica, sexul, factorii anatomici și prezența unor afecțiuni cronice comorbide.3,4
OA poate fi diagnosticată și caracterizată folosind o combinație de trei surse de date:
- Simptomele și istoricul pacientului
- Examinarea fizică
- Evaluarea imagistică
Simptomele și istoricul pacientului
Pacienții pot raporta simptome evidente ale OA, cum ar fi durerea și rigiditatea în anumite articulații, dar simptome mai nuanțate care indică această afecțiune pot apărea în timpul unui istoric și examen fizic cuprinzător (modificări funcționale, tulburări de somn, istoricul leziunilor articulare, comorbidități).
Durere și rigiditate
Simptome comune ale OA
- Articulații dureroase sau rigide – în special șoldurile, genunchii și partea inferioară a spatelui – după inactivitate sau suprasolicitare.
- Limitarea amplitudinii de mișcare sau rigiditate care dispare după mișcare
- Sunet de pocnitură sau pocnitură când o articulație se îndoaie
- Tumefacție ușoară în jurul unei articulații
- Dureri care se agravează după activitate sau spre sfârșitul zilei
Locurile articulare cel mai des afectate de OA includ mâinile, șoldurile, genunchii, picioarele și coloana vertebrală. Simptomele variază în funcție de articulația (articulațiile) afectată (afectate) și de gravitatea afecțiunii. Durerea este o nemulțumire frecventă.5,6 De obicei, pacienții cu OA ușoară acuză dureri localizate, insidioase, care sunt ameliorate de repaus, dar agravate de activitate. Deși OA nu este neapărat progresivă, în formele mai moderate sau mai severe, intensitatea durerii poate varia, în special noaptea, când activitatea a fost ridicată pe tot parcursul zilei.7 Durerea de OA poate fi de natură neuropatică, indicată de o senzație de arsură sau de „ace și ace”.8 OA poate fi unilaterală sau bilaterală, dar afectează adesea mai multe articulații.
Înțepenirea articulară (deși, în general, cu o durată mai mică de 30 de minute) și limitarea amplitudinii de mișcare sunt, de asemenea, plângeri frecvente. Articulațiile afectate se pot umfla, mai ales după o activitate prelungită. Aceste simptome tind să se acumuleze în timp, mai degrabă decât să apară brusc.
OA poate afecta mai multe articulații ale corpului în diferite moduri:
- Șolduri- Durerea este resimțită în zona inghinală sau a feselor și, uneori, pe partea interioară a genunchiului sau a coapsei; rigiditate după șezut
- Genunchi- La mișcarea genunchiului poate apărea o senzație de răzuire sau răzuire; rigiditate după șezut.
- Mâini- Extinderea osoasă (noduli) poate provoca umflarea/angroșarea și sensibilitatea degetelor. Poate exista durere la baza degetului mare.
- Picioare- Durerea și sensibilitatea sunt resimțite la nivelul articulației mari de la baza degetului mare și la mijlocul piciorului. Poate exista umflături la nivelul gleznelor sau al degetelor de la picioare.
ACTIVITATILE VIEȚII ZILNICE ȘI SCHIMBĂRILE FUNCȚIONALE
 Durerea, umflarea sau rigiditatea OA pot face dificilă îndeplinirea sarcinilor obișnuite la locul de muncă sau acasă.9 Acte simple, cum ar fi înfășurarea cearșafurilor de pat, deschiderea unei cutii de alimente, apucarea unui mouse de calculator sau conducerea unei mașini pot deveni aproape imposibile. Atunci când sunt afectate articulațiile inferioare ale corpului, activități precum mersul pe jos, urcatul scărilor și ridicarea de obiecte pot deveni dificile. Atunci când sunt afectate articulațiile degetelor și ale mâinilor, OA poate îngreuna apucarea și ținerea obiectelor, cum ar fi un creion, sau îndeplinirea unor sarcini delicate, cum ar fi cusutul sau fixarea hainelor.
Durerea, umflarea sau rigiditatea OA pot face dificilă îndeplinirea sarcinilor obișnuite la locul de muncă sau acasă.9 Acte simple, cum ar fi înfășurarea cearșafurilor de pat, deschiderea unei cutii de alimente, apucarea unui mouse de calculator sau conducerea unei mașini pot deveni aproape imposibile. Atunci când sunt afectate articulațiile inferioare ale corpului, activități precum mersul pe jos, urcatul scărilor și ridicarea de obiecte pot deveni dificile. Atunci când sunt afectate articulațiile degetelor și ale mâinilor, OA poate îngreuna apucarea și ținerea obiectelor, cum ar fi un creion, sau îndeplinirea unor sarcini delicate, cum ar fi cusutul sau fixarea hainelor.
OA poate avea consecințe sociale pentru o persoană, interferând cu activitățile vieții de zi cu zi, cu vizitele la prieteni și rude și cu participarea în comunitatea mai largă.10
Hawker et al7 descriu 3 stadii ale OA pe baza durerii raportate de pacienți și a limitărilor funcționale:
- OA timpurie: pacienții se confruntă cu dureri rare și previzibile, dar ascuțite, provocate de mișcări sau activități specifice, cum ar fi sporturile de mare impact; de obicei, ei au încă o funcție articulară și o calitate a vieții (QOL) bine conservate.
- OA mijlocie: pacienții continuă să se confrunte cu dureri previzibile, dar mai constante, și, de asemenea, încep să aibă simptome imprevizibile, cum ar fi blocajul. Aceste simptome încep să afecteze funcționalitatea, participarea la activități și calitatea vieții.
- OA avansată: pacienții au dureri plictisitoare și dureroase persistente, cu episoade intermitente de dureri ascuțite imprevizibile. Aceștia resimt oboseală împreună cu afectarea funcționalității și sunt restricționați în mod semnificativ în ceea ce privește activitățile și QOL. 7
Pacienții pot raporta, de asemenea, tulburări de somn caracteristice insomniei (somn inadecvat, uneori incluzând dificultăți în inițierea sau menținerea somnului) și senzație de lipsă de odihnă (sau nerestaurare; lipsă de satisfacție cu experiența somnului).11 Prevalența tulburărilor de somn în rândul persoanelor cu OA a genunchiului este estimată la peste 70%.11
ANTECEDENTE DE RĂNIRE A ARTICULAȚIILOR
Pacienții cu antecedente de leziuni articulare prezintă un risc crescut de a dezvolta artrită. Artrita posttraumatică reprezintă aproximativ 12% din toate cazurile de OA și poate rezulta în urma unor leziuni suferite în accidente auto sau militare, căderi sau sporturi.12 O persoană cu antecedente de ruptură a ligamentului încrucișat anterior (LCA) sau a meniscului are de 2,5 ori mai multe șanse de a dezvolta OA de genunchi și de patru ori mai multe șanse de a fi supusă unei eventuale artroplastii totale de genunchi.13-15 În primul deceniu după o leziune a LCA, aproximativ 1 din 3 pacienți prezintă OA radiografică, indiferent de strategia de tratament inițială.16,17
COMORBIDITĂȚI
Legătura dintre OA și multe alte afecțiuni cronice este puternică. Prezența altor afecțiuni comorbide poate servi drept indicator al faptului că un pacient poate avea OA sau riscă să dezvolte OA, sau că afecțiunile comorbide pot complica managementul OA. Consultați modulul Comorbidități și simptome concomitente pentru mai multe informații despre OA & alte afecțiuni comorbide.
Examinare fizică
APARENȚA ARTICULAȚIEI
La examenul fizic, articulația (articulațiile) afectată (afectate) poate (pot) să pară normală (normale); cu toate acestea, ar putea fi prezentă sensibilitate, durere sau ușoară umflătură. Articulațiile cu OA nu sunt, de obicei, în mod apreciabil calde, roșii sau în mare măsură umflate; cu toate acestea, pot apărea umflături și sensibilitate. Crepitația, o trosnitură sau un freamăt în interiorul unei articulații, poate fi palpabilă. Poate fi prezentă, de asemenea, irosirea musculară (de exemplu, a mușchilor cvadricepsului sau a mușchilor thenari) sau deformarea articulației (din cauza măririi osoase, anchilozei sau malalinierii). Osteofitele pot fi palpate ca proiecții osoase și pot duce la deformări, în special în articulațiile interfalangiene distale și interfalangiene proximale ale mâinilor. Astfel de deformări pot limita în cele din urmă amplitudinea mișcării articulare.18
Nodurile lui Heberden & Nodurile lui Bouchard
Pacienții cu OA a mâinii pot prezenta nodurile lui Heberden și/sau Bouchard, care reprezintă o mărire osoasă a articulațiilor interfalangiene distale, respectiv proximale. Astfel de noduri sunt mai frecvente la femei și la pacienții cu OA multiarticulară.
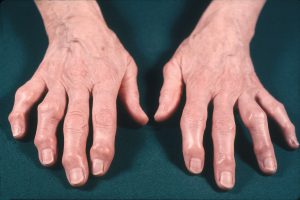
Copyright 2019. Colegiul American de Reumatologie. Folosit cu permisiune.
DIAGNOSTIC DIFERENȚIAL
Când un pacient se prezintă cu plângeri de „durere articulară”, trebuie evaluate anumite elemente cheie pentru a direcționa cel mai bine îngrijirea. Tabelul 1 ilustrează caracteristicile de diferențiere între OA și alte forme comune de artrită, cum ar fi artrita reumatoidă (AR) și guta sau artrita cristalină. Dacă un pacient se prezintă cu simptome sau are simptome de laborator (de ex, seric) markerii caracteristici artritei inflamatorii, se recomandă trimiterea promptă la furnizorul său de asistență medicală primară pentru o evaluare suplimentară, deoarece ar putea indica prezența RA sau a gutei acute.
Tabelul 1: Comparație între osteoartrită, artrită reumatoidă, și a gutei acute19
| Caracteristică | Osteoartrita | Artrita reumatoidă | Guta acută | |
|---|---|---|---|---|
| Vizibila semne de inflamație | Niciuna sau foarte ușoară | Deseori prezentă | Da | |
| Începutul durerii | Gradual (luni până la ani) | Gradual (de la săptămâni până la luni) | Deseori brusc (frecvent peste noapte) | |
| Rigiditate la activitate | < 30 de minute | > 30 de minute | Neprevizibil | |
| Simptome sistemice | Nu | Da | Nu de rutină | |
| Numărul inițial de articulații afectate | Deseori 1-2 | 2+ (bilateral, simetrice) | 1 (adesea degetul mare de la picior) | |
| Aplicarea comună a articulațiilor | Mâini distale, degetul mare bazal, genunchi, șold, coloană vertebrală | Picioare, glezne, mâini proximale, încheieturi, glezne, picioare | Mâini, încheieturi, coate, genunchi, glezne, degetul mare de la picior |
REGISTRĂRI ASOCIATE LA EXAMEN
Evaluarea mersului & Malalignment
Când se observă în clinică mersul unui pacient, se poate observa un mers neuniform sau instabil. În plus, malalinierea (adică varus sau valgus ) poate duce la un risc crescut de dezvoltare sau progresie a OA de genunchi. Cu cât malalinierea este mai gravă, cu atât este mai mare declinul funcției fizice pe care este probabil să îl experimenteze pacienții.20 Problemele de aliniere și mers pot fi mai bine evaluate prin sesizarea PT. Consultați modulul Managementul clinic al OA pentru mai multe informații despre trimiteri.
Forța cvadricepsului
Reducerea forței cvadricepsului a fost legată de creșterea dizabilității funcționale și a durerii la persoanele cu OA a genunchiului21,22 și este un factor de risc atât pentru OA, cât și pentru căderi la populația în vârstă.23 Exercițiile de întărire a mușchilor, fie cu un kinetoterapeut, fie printr-un program de intervenție în comunitate, pot ajuta la reducerea durerii și a limitărilor funcționale.
Evaluare imagistică
Anamneza medicală și examenul clinic pot indica o explorare suplimentară prin diverse modalități imagistice pentru a confirma sau rafina un diagnostic de OA, deși acest lucru nu este adesea necesar. În general, imagistica nu este necesară pentru a ghida deciziile de tratament. Pacienții cu OA pot prezenta simptome debilitante, dar au puține dovezi radiografice care să susțină OA sau pot avea dovezi radiografice semnificative, dar puține simptome.24 Radiografiile pot fi luate în considerare pentru a confirma diagnosticul în caz de incertitudine sau alte etiologii potențiale (de ex, evaluarea osteonecrozei sau a fracturilor); imagistica mai avansată este rareori indicată din punct de vedere clinic.
RAZE X
Radiografia simplă, sau radiografia, este cea mai comună, rentabilă și accesibilă formă de imagistică pentru OA, dar nu este lipsită de limitări. Radiografiile sunt utile pentru vizualizarea modificărilor structurale bidimensionale, care pot fi utile în diagnosticarea OA, deoarece articulația afectată va avea un aspect caracteristic:
-
-
- Osteofitele (pinteni osoși) se dezvoltă adesea la marginile articulației și sunt una dintre caracteristicile cheie ale OA în orice articulație afectată
- Îngustarea spațiului articular poate fi observată la orice articulație afectată și reflectă adesea subțierea, deteriorarea sau pierderea totală a cartilajului. La nivelul genunchiului, spațiul articular poate apărea îngustat din cauza afectării și extruziunii meniscale. Îngustarea spațiului articular poate fi afectată de vederea radiografică și de poziționarea pacientului.
- Cisturile subcondrale și scleroza indică leziuni ale osului subcondral subiacent, adesea adiacente unei zone cu leziuni cartilaginoase.
- Malalinierea sau deformarea articulară pot fi factori de risc (de ex, malalinierea varus) sau consecințe ale procesului de OA din cauza deteriorării articulațiilor în timp.
-
Imaginile cu raze X nu arată țesuturile moi și nici nu pot discerne semnele timpurii ale OA. Modificările structurale care sunt detectabile pe o radiografie simplă sunt, în general, un indiciu al unei stări de boală mai târzii, mai avansate.2
Semple de radiografii ale genunchiului
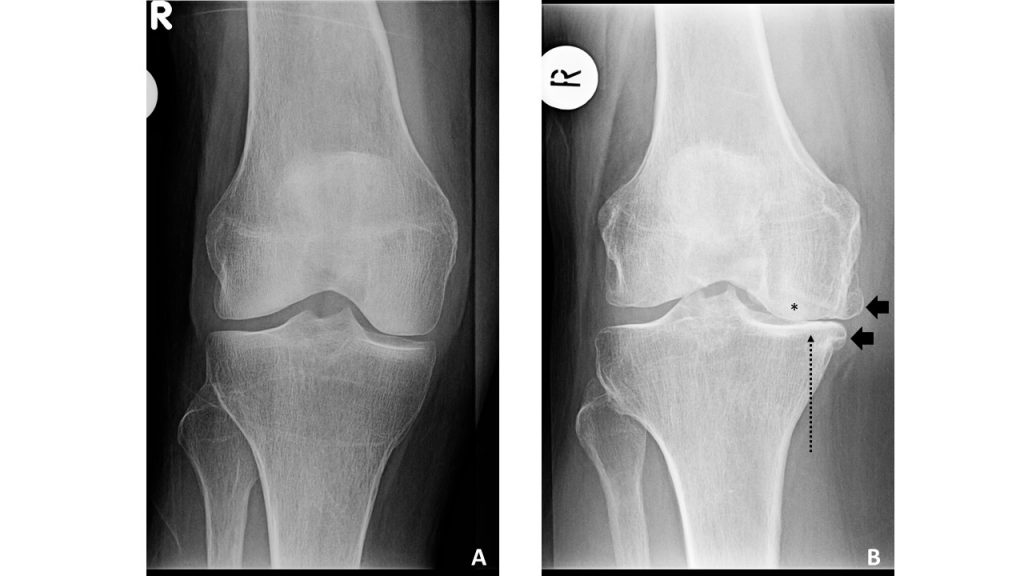
B. Genunchiul drept cu KLG=4, cu scleroză (*), îngustarea spațiului articular medial (săgeată lungă punctată), osteofite (săgeți negre)
Imagini de la Johnston County Osteoarthritis Project, prin amabilitatea Amandei E. Nelson MD MSCR
MODALITĂȚI DE IMAGINARE AVANSATĂ
În timp ce RMN (imagistică prin rezonanță magnetică), CT (tomografie computerizată) și US (ultrasunete) sunt modalități sensibile pentru detectarea unei varietăți de modificări în articulația cu OA, acestea nu sunt indicate pentru utilizare clinică. Cu toate acestea, aceste modalități sunt foarte utile în cercetare, având în vedere rezoluția lor mai mare, sensibilitatea și capacitatea de a detecta modificările la începutul procesului bolii. Astfel de informații se pot dovedi utile pentru a identifica subgrupuri (sau fenotipuri) de OA care ar putea fi mai susceptibile de a răspunde la anumite tratamente, pe măsură ce sunt dezvoltate noi intervenții. În plus, US este util ca instrument la punctul de îngrijire pentru orientarea intervențiilor25 (de ex, injecții intraarticulare în articulații profunde sau dificile).
Detecție precoce și tratament
OAO simptomatică și OA radiografică nu se suprapun întotdeauna: pacienții cu OA radiografică pot să nu sufere de simptome de OA, iar pacienții pot prezenta simptome de OA înainte ca boala să fie evidentă la examinare sau pe studiile imagistice.
Simptomele de durere raportate de pacienți și dizabilitatea asociată sunt cei mai importanți indicatori pe care furnizorii trebuie să îi folosească pentru a diagnostica OA și pentru a ajuta pacienții să înceapă să își gestioneze simptomele și limitările funcționale.26
Cu toate acestea, OA se poate dezvolta pe parcursul mai multor ani și chiar înainte ca un pacient să exprime semne și simptome de OA, este important ca furnizorii să fie conștienți de potențialii factori de risc și să intervină cu pacienții la nivel preventiv.27,28 Pacienții care prezintă un risc deosebit de a dezvolta OA sunt cei care au suferit o leziune a ligamentului încrucișat anterior sau o fractură intraarticulară, cei cu displazie de șold27 sau cu morfologie de came29 , precum și cei care sunt supraponderali3,30-33 sau care au participat la activități profesionale sau sportive care implică o încărcare repetitivă sau excesivă a articulației.34-37 Este important să implicăm acești pacienți în strategii de prevenire și autogestionare cât mai devreme posibil pentru a le gestiona simptomele și pentru a preveni sau întârzia progresia OA.
Conectați pacienții la activități și programe de autogestionare

Participarea la programe comunitare care sprijină educația pentru autogestionare și creșterea activității fizice s-a dovedit a ajuta la gestionarea simptomelor și la prevenirea sau întârzierea progresiei OA. Modulele Managementul clinic al OA și Resursele comunitare și pentru pacienți oferă informații despre programele care sunt recomandate de CDC, precum și îndrumări cu privire la modul de localizare a acestor programe în comunitatea dumneavoastră.
Managementul durerii pentru îmbunătățirea calității vieții și managementul altor boli cronice
Capacitatea sau dorința unui pacient de a participa la terapia prin exerciții fizice (de exemplu, reabilitare cardiacă, activitate fizică regulată) ca opțiune de tratament pentru boli cardiovasculare, diabet sau obezitate poate fi limitată ca urmare a durerii și a limitărilor funcționale legate de OA. Este important ca furnizorii să evalueze pacienții care prezintă alte afecțiuni cronice pentru prezența durerii articulare pentru a identifica și aborda această barieră în calea exercițiilor fizice. Furnizorii îi pot reasigura pe pacienți că exercițiile fizice cu OA sunt sigure și le pot oferi pacienților resurse despre intervențiile specializate, cum ar fi terapia acvatică38 sau Walk With Ease39. Pliantul Resurse pentru persoanele cu artrită include mai multe informații despre aceste programe și resurse suplimentare. Furnizorii pot recomanda, de asemenea, măsuri adecvate de control al durerii, cum ar fi APAPs sau AINS, cu instrucțiuni specifice privind dozarea în preajma sesiunilor de exerciții fizice.
LECTURI SUPLIMENTARE
Hunter DJ, Bierma-Zeinstra S. Osteoartrita. Lancet. 2019;393(10182):1745-1759.
PUNCTE CLINICE DE REȚINUT
![]()
-
-
- OA este un diagnostic clinic, caracterizat prin durere, durere și rigiditate care afectează cel mai adesea genunchii, șoldurile, spatele, mâinile și picioarele.
- Când este nevoie de imagistică, radiografiile sunt de obicei suficiente pentru a exclude alte etiologii și a confirma diagnosticul.
- Detectarea precoce a OA este benefică pentru implicarea pacienților în strategii de prevenire și autogestionare cât mai devreme posibil pentru a-și gestiona simptomele și pentru a preveni sau întârzia progresia OA.
-
-
- Nuki G. Osteoartrita: o problemă de insuficiență articulară. Z Rheumatol. 1999;58(3):142-147.
- Loeser RF, Goldring SR, Scanzello CR, Goldring MB. Osteoartrita: o boală a articulației ca organ. Arthritis Rheum. 2012;64(6):1697-1707.
- Loeser R. Pathogenesis of osteoarthritis. În: A: Post T, ed. Post. UpToDate. Waltham, Mass: UpToDate; 2018: www.uptodate.com. Accesat la 23 ianuarie 2019.
- Centers for Disease Control and Prevention. Osteoartrita. Disponibil la http://www.cdc.gov/arthritis/basics/osteoarthritis.htm. Publicat în 2019. Actualizat la 21 februarie 2019. Accesat.
- Arthritis Foundation. Diagnosticarea osteoartritei. Disponibil la https://www.arthritis.org/about-arthritis/types/osteoarthritis/diagnosing.php. Accesat la 12 iunie 2018.
- Johns Hopkins Arthritis Center. Osteoartrita: Semne și simptome. Disponibil la https://www.hopkinsarthritis.org/arthritis-info/osteoarthritis/signs-and-symptoms/. Accesat accesat la 4 iunie 2018.
- Hawker GA, Stewart L, French MR, et al. Understanding the pain experience in hip and knee osteoarthritis-an OARSI/OMERACT initiative. Osteoartrită Cartilaj. 2008;16(4):415-422.
- Hochman JR, Gagliese L, Davis AM, Hawker GA. Simptomele durerii neuropatice într-o cohortă comunitară de OA a genunchiului. Osteoartrită Cartilaj. 2011;19(6):647-654.
- McDonough CM, Jette AM. Contribuția osteoartritei la limitările funcționale și la dizabilitate. Clin Geriatr Med. 2010;26(3):387-399.
- Theis KA, Murphy L, Hootman JM, Wilkie R. Restricția participării sociale în rândul adulților americani cu artrită: un studiu bazat pe populație care utilizează Clasificarea internațională a funcționării, dizabilității și sănătății. Arthritis Care Res (Hoboken). 2013;65(7):1059-1069.
- Allen KD, Renner JB, Devellis B, Helmick CG, Jordan JM. Osteoartrita și somnul: Proiectul de osteoartrită din Johnston County. J Rheumatol. 2008;35(6):1102-1107.
- Punzi L, Galozzi P, Luisetto R, et al. Post-traumatic arthritis: overview on pathogenic mechanisms and role of inflammation. RMD Open. 2016;2(2):e000279.
- Buys LM, Wiedenfeld SA. Osteoartrita. În: A: DiPiro JT, Talbert RL, Yee GC, Matzke GR, Wells BG, M P, eds. Pharmacotherapy: A Pathophysiologic Approach, 10e. New York, NY: McGraw-Hill.
- Vina ER, Kwoh CK. Epidemiologia osteoartritei: actualizare a literaturii. Curr Opin Rheumatol. 2018;30(2):160-167.
- Hunter DJ, Zhang YQ, Niu JB, et al. Asocierea modificărilor patologice meniscale cu pierderea cartilajului în osteoartrita simptomatică a genunchiului. Arthritis Rheum. 2006;54(3):795-801.
- Luc B, Gribble PA, Pietrosimone BG. Prevalența osteoartritei după reconstrucția ligamentului încrucișat anterior: o revizuire sistematică și o analiză a numărului necesar pentru a trata. J Athl Train. 2014;49(6):806-819.
- Harris KP, Driban JB, Sitler MR, Cattano NM, Balasubramanian E, Hootman JM. Osteoartrita tibiofemurală după tratamentul chirurgical sau nechirurgical al rupturii ligamentului încrucișat anterior: A Systematic Review (O revizuire sistematică). J Athl Train. 2017;52(6):507-517.
- Hunter DJ, Felson DT. Osteoartrita. BMJ. 2006;332(7542):639-642.
- Venables P, BChir M. Diagnosticul și diagnosticul diferențial al artritei reumatoide. În: G. UpToDate. Waltham, Mass: UpToDate; 2018.
- Sharma L, Song J, Felson DT, Cahue S, Shamiyeh E, Dunlop DD. Rolul alinierii genunchiului în progresia bolii și declinul funcțional în osteoartrita genunchiului. JAMA. 2001;286(2):188-195.
- O’Reilly SC, Jones A, Muir KR, Doherty M. Slăbiciunea cvadricepsului în osteoartrita genunchiului: efectul asupra durerii și dizabilității. Ann Rheum Dis. 1998;57(10):588-594.
- Bacon KL, Segal NA, Oiestad BE, et al. Praguri în relația dintre forța cvadricepsului și limitările funcționale la femeile cu osteoartrită de genunchi. Arthritis Care Res (Hoboken). 2018.
- Ahmadiahangar A, Javadian Y, Babaei M, Heidari B, Hosseini S, Aminzadeh M. Rolul forței musculare a cvadricepsului în dezvoltarea căderilor la persoanele în vârstă, un studiu transversal. Chiropr Man Therap. 2018;26:31.
- Block JA. Capitolul 181: Caracteristicile clinice ale osteoartritei. În: A: Hochberg MC, Gravellese EM, Silman AJ, Smolen JS, Weinblatt ME, Weisman MH, eds. Reumatologie, ediția a 7-a. Philadelphia, PA: Elsevier; 2019. 2019.
- Finnoff JT, Hall MM, Adams E, et al. Declarația de poziție a Societății Medicale Americane pentru Medicină Sportivă (AMSSM): ultrasunete musculo-scheletală intervențională în medicina sportivă. Br J Sports Med. 2015;49(3):145-150.
- Nelson AE, Elstad E, DeVellis RF, et al. Composite measures of multi-joint symptoms, but not of radiographic osteoarthritis, are associated with functional outcomes: the Johnston County Osteoarthritis Project. Disabil Rehabil. 2014;36(4):300-306.
- Chu CR, Millis MB, Olson SA. Osteoartrita: De la paliație la prevenire: AOA Critical Issues. J Bone Joint Surg Am. 2014;96(15):e130.
- Chu CR, Williams AA, Coyle CH, Bowers ME. Diagnosticarea precoce pentru a permite tratamentul precoce al preosteoartritei. Arthritis Res Ther. 2012;14(3):212.
- Agricola R, Waarsing JH, Arden NK, et al. Cam impingement of the hip: a risk factor for hip osteoartritis. Nat Rev Rheumatol. 2013;9(10):630-634.
- Garstang SV, Stitik TP. Osteoartrita: epidemiologie, factori de risc și fiziopatologie. Am J Phys Med Rehabil. 2006;85(11 Suppl):S2-11; quiz S12-14.
- Johns Hopkins Arthritis Center. Rolul greutății corporale în osteoartrită. Disponibil la https://www.hopkinsarthritis.org/patient-corner/disease-management/role-of-body-weight-in-osteoarthritis/. Accesat la 4 iunie 2018.
- Messier SP, Gutekunst DJ, Davis C, DeVita P. Pierderea în greutate reduce sarcinile articulației genunchiului la adulții în vârstă supraponderali și obezi cu osteoartrită de genunchi. Arthritis Rheum. 2005;52(7):2026-2032.
- Messier SP, Mihalko SL, Legault C, et al. Effects of intensive diet and exercise on knee joint loads, inflammation, and clinical outcomes among overweight and obese adults with knee osteoarthritis: the IDEA randomized clinical trial. JAMA. 2013;310(12):1263-1273.
- Yucesoy B, Charles LE, Baker B, Burchfiel CM. Factori de risc ocupaționali și genetici pentru osteoartrită: o revizuire. Work. 2015;50(2):261-273.
- Cameron KL, Driban JB, Svoboda SJ. Osteoartrita și atletul tactic: A Systematic Review (O revizuire sistematică). J Athl Train. 2016;51(11):952-961.
- Amoako AO, Pujalte GG. Osteoartrita la persoanele tinere, active și atletice. Clin Med Insights Arthritis Musculoskelet Disord. 2014;7:27-32.
- Driban JB, Hootman JM, Sitler MR, Harris KP, Cattano NM. Este participarea la anumite sporturi asociată cu osteoartrita genunchiului? A Systematic Review. J Athl Train. 2017;52(6):497-506.
- Rahmann AE. Exercițiu pentru persoanele cu osteoartrită de șold sau genunchi: o comparație a intervențiilor terestre și acvatice. Acces deschis J Sports Med. 2010;1:123-135.
- Arthritis Foundation. Walk With Ease (Mergi cu ușurință). Disponibil la https://www.arthritis.org/living-with-arthritis/tools-resources/walk-with-ease/. Accesat la 25 iunie 2019.
.




