U gebruikt een verouderde browser
Fluid balance charts zijn een belangrijk stuk documentatie met een slechte reputatie.
Hoewel ze waardevolle informatie bieden die kan helpen voorkomen dat patiënten ernstig ziek worden, is het zorgpersoneel berucht dat ze onvolledig en onnauwkeurig zijn (Vincent & Mahendiran 2015).
Dehydratie is een veelvoorkomend probleem in ziekenhuizen en zorginstellingen, waarbij veel patiënten vertrouwen op personeel om hun vochtinname te beheren, maar tijdgebrek en onnauwkeurigheden brengen deze mensen in gevaar (Litchfield, Magill & Flint 2018).
Het is essentieel dat vochtbalansdiagrammen nauwkeurig worden ingevuld om de vochtinput en -output van een patiënt te bepalen en potentieel vochtverlies of -toename te identificeren dat nadelig kan zijn, waardoor escalatie van zorg nodig is.
Wat is vochtbalans?
Vloeistofbalans, ook bekend als vloeistofhomeostase, beschrijft het in evenwicht brengen van de vochtinput- en outputniveaus van het lichaam om te voorkomen dat de vochtconcentratie verandert (Payne 2017; Bannerman 2018).
Om de noodzakelijke balans van voedingsstoffen, zuurstof en water te behouden, heeft het volwassen lichaam over het algemeen een inname van twee tot drie liter per dag nodig, met ongeveer dezelfde output (Bannerman 2018).
De balans wordt op natuurlijke wijze in stand gehouden door middel van dorst wanneer vloeistof te geconcentreerd is en het passeren van urine wanneer vloeistof minder geconcentreerd is. Ziekte of letsel kunnen deze natuurlijke mechanismen echter veranderen, waardoor monitoring en interventie nodig zijn (Payne 2017; Bannerman 2018).
U moet ervoor zorgen dat patiënten voldoende vocht opnemen en uitscheiden om de homeostase te behouden.
Wat is een vloeistofbalansgrafiek?
Een vloeistofbalansgrafiek wordt gebruikt om de vochtinvoer en -uitvoer van een patiënt binnen een periode van 24 uur te documenteren. Deze informatie wordt gebruikt om klinische beslissingen (zoals medicatie en chirurgische ingrepen) te informeren van medisch personeel, verpleegkundigen en diëtisten, die allemaal nauwkeurige cijfers in exacte metingen verwachten (Georgiades 2016).
Bij het invullen van een vloeistofbalansgrafiek moet u elke vochtinname van de patiënt in exacte hoeveelheden noteren, evenals het type vloeistof. Als u de patiënt bijvoorbeeld een glas water van 200 ml geeft, noteert u die informatie. U moet ook een lopend totaal bijhouden (CQC 2019).
Output (urine, losse ontlasting, braaksel, enz.) moet ook in exacte hoeveelheden worden gemeten (Georgiades 2016).
Een voorbeeld van een vochtbalansgrafiek van de NHS kan worden geraadpleegd op hun pagina Patiënteninformatiefolders.
Hoewel het concept van een vochtbalansgrafiek eenvoudig lijkt, kan het in de praktijk moeilijk zijn, en er zijn veel problemen met het registratieproces vastgesteld.

Wat gaat er mis?
Uit een onderzoek uit 2015 bleek dat het verplegend personeel zich niet alleen niet bewust was van het belang van de vochtbalans, maar ook onnodige controles uitvoerde – waarbij 47% van de controles werd uitgevoerd zonder klinische indicatie (Vincent & Mahendiran 2015).
Verder bleek uit de studie dat het gemiddelde invulpercentage van vochtbalanskaarten slechts 50% was (Vincent & Mahendiran 2015).
In een andere studie bleek dat, hoewel het verplegend personeel het belang van vochtbalans erkende, het monitoren van de hydratatie van patiënten “een van verschillende concurrerende prioriteiten” was die onderhevig waren aan tijdsdruk. Passieve, onafhankelijke patiënten bleken hier het meest onder te lijden, omdat ze in staat waren hun eigen vochtinname te beheren, maar te angstig waren om het personeel om vloeistoffen te vragen uit angst ‘moeilijk’ over te komen (Litchfield, Magill & Flint 2018).
Het is duidelijk dat er aanzienlijke ruimte is voor verbetering in de bewaking van de vochtbalans door het personeel. Er is gesuggereerd dat een dagelijkse medische beoordeling van vochtkaarten zou zorgen voor meer efficiëntie en nauwkeurigheid, en vermindering van onnodige werkdruk, echter, het opleiden van personeel over het belang van vochtbalans zou nodig zijn om een dergelijk systeem te implementeren (Vincent & Mahendiran 2015).
Positieve en negatieve vochtbalans
Het is cruciaal om vochtbalanskaarten te gebruiken om te identificeren of de vochtbalans van een patiënt positief of negatief is, omdat deze onevenwichtigheden zullen moeten worden verholpen (Bannerman 2018).
In geval van confrontatie met een van beide soorten onevenwichtigheid, vergeet dan niet om de zorg te escaleren als de patiënt verslechtert en indien nodig elementaire levensondersteuning uit te voeren. De patiënt kan kritieke zorgdiensten nodig hebben.
Positieve vochtbalans (Hypervolaemie)
Een positieve vochtbalans geeft aan dat de vochtinvoer van de patiënt hoger is dan zijn uitvoer (Bannerman 2018). De toestand die een teveel aan vocht beschrijft, staat bekend als hypervolaemie of fluid overload.
Hypervolaemie veroorzaakt een teveel aan vocht in de bloedsomloop, wat het hart kan overbelasten en kan leiden tot longoedeem (Granado & Mehta 2016).
Oorzaken van Hypervolaemie:
- Excessief vocht toegediend intraoperatief;
- Congestief hartfalen;
- Vochtreanimatie; en
- Nierletsel.
(Knott 2019)
Tekenen en symptomen van Hypervolaemie:
- Pulmonaal oedeem;
- Oedeem (zwelling);
- Snelle gewichtstoename;
- Hoge bloeddruk;en
- Hartproblemen (waaronder congestief hartfalen).
(Fresenius Kidney Care 2019; Granado & Mehta 2016)
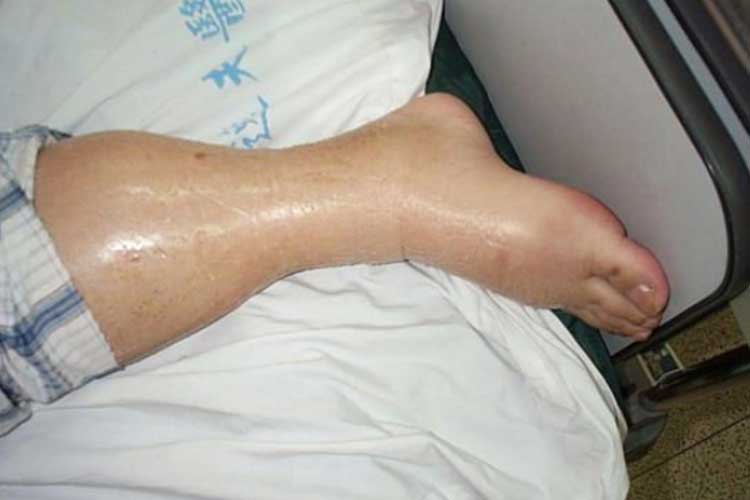
Behandeling van hypervolaemie:
Hieronder volgen enkele methoden voor de behandeling en het beheer van hypervolaemie, afhankelijk van de oorzaak en het medische advies.
- Ontlaad het teveel aan vocht – overweeg diuretica;
- Overweeg dialyse in geval van nierfalen;
- Monitor de hartslag van de patiënt; observeer elektrolytenonevenwichtigheden en verkrijg bloedonderzoek;
- Ondersteun eventuele ademhalingscomplicaties;
- Pas continue hemodynamische bewaking toe; en
- Voer een ECG uit.
(Fresenius Kidney Care 2019)
Negatieve vochtbalans (Hypovolaemie)
Een negatieve vochtbalans geeft aan dat de vochtoutput van de patiënt hoger is dan zijn input (Bannerman 2018). De toestand die onvoldoende vocht beschrijft, staat bekend als hypovolemie.
Hypovolemie wordt veroorzaakt door aanzienlijk vochtverlies (hypovolemische shock wordt gedefinieerd als een verlies van meer dan 20%), waardoor het hart niet genoeg bloed rond het lichaam kan laten circuleren. Dit kan orgaanfalen tot gevolg hebben. Hypovolemische shock is levensbedreigend (Nall & Gotter 2016).
Oorzaken van hypovolemie:
- Significant en plotseling bloedverlies (bijv. uit wonden, ongevallen, endometriose);
- Excessieve diarree;
- Excessief braken;
- Excessief zweten;
- chirurgie;
- ernstige brandwonden; en
- Toediening van diuretica.
(Nall & Gotter 2016; Taghavi & Askari 2019)
Tekenen en symptomen van hypovolemie:
- Hypotensie;
- Tachycardie/aritmieën;
- Verlaagde urineproductie;
- Gewijzigde mentale toestand;
- Vocht- en elektrolytenonevenwichtigheid;
- Veranderde stollingsfactoren;
- Tekenen van uitdroging;
- Koude en klamme huid;
- Zwakke of afwezige pedaalpulsen (veroorzaakt doordat bloed wordt omgeleid naar vitale organen omdat er niet genoeg vocht in de bloedsomloop is).
(Bannerman 2018; Procter 2019; Nall & Gotter 2016)
Behandeling van Hypovolemie:
- Intraveneuze vochtvervangingstherapie toepassen;
- Intraveneuze bloedproducten toedienen indien nodig;
- Elektrolytenonbalans aanvullen;
- Eventuele ademhalingscomplicaties ondersteunen;
- Continue hemodynamische bewaking toepassen;en
- Een ECG uitvoeren.
(Nall & Gotter 2016)
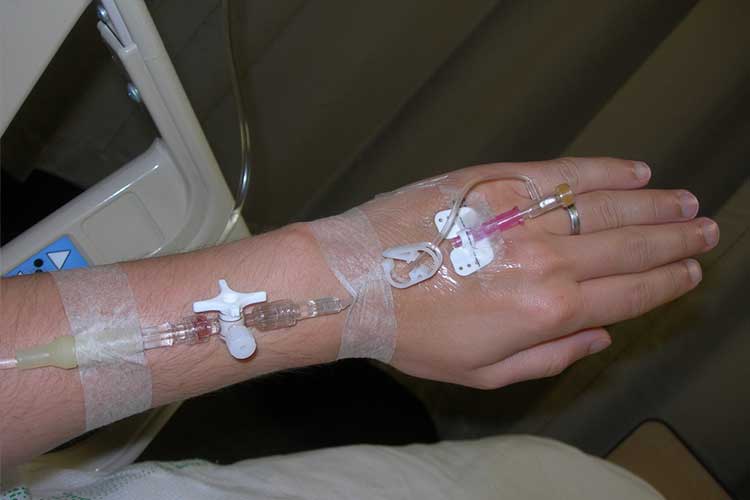
Vochtonbalans voorkomen
Om te voorkomen dat vochtonbalans optreedt, is het van cruciaal belang dat u de vochtinname en -afgifte van uw patiënten correct registreert. Met een goed gedocumenteerde vochtbalansgrafiek kunnen verpleegkundigen trends herkennen die erop wijzen dat een patiënt mogelijk in een neerwaartse spiraal terechtkomt.
Vroegtijdige detectie van een onevenwichtigheid maakt een passende omkering mogelijk en vermindert het risico dat patiënten worden opgenomen in kritieke zorg.
Om deze taak adequaat uit te voeren, is het essentieel dat het personeel wordt opgeleid over het belang van vochtbalans, en dat de nodige interventies worden gedaan om ervoor te zorgen dat het proces goed wordt voltooid.
Aanvullende bronnen
- NHS, Fluid Balance Monitoring poster, https://www.bsuh.nhs.uk/library/wp-content/uploads/sites/8/2019/01/Fluid-Balance-Monitoring-Poster.pdf
- NHS, Sample Fluid Balance chart, https://www.therotherhamft.nhs.uk/Patient_Information/Patient_Information_Leaflets/
- Fluid and Electrolyte Imbalances course, https://www.ausmed.com.au/cpd/courses/fluid-and-electrolyte-imbalance
- Bannerman, C 2018, Fluid Balance Monitoring, NHS Brighton and Sussex University Hospitals, viewed 8 May 2020, https://www.bsuh.nhs.uk/library/wp-content/uploads/sites/8/2019/01/Fluid-Balance-Monitoring-Poster.pdf
- Care Quality Commission 2019, Fluid Administration Charts, Care Quality Commission, viewed 8 May 2020, https://www.cqc.org.uk/guidance-providers/adult-social-care/fluid-administration-charts
- Fresenius Kidney Care 2019, Understanding Hypervolemia and Fluid Overload, Fresenius Kidney Care, viewed 8 May 2020, https://www.freseniuskidneycare.com/thrive-central/hypervolemia
- Georgiades, D 2016, A Balancing Act: Maintaining Accurate Fluid Balance Charting, HealthTimes, bekeken 8 mei 2020, https://healthtimes.com.au/hub/nutrition-and-hydration/42/practice/nc1/a-balancing-act-maintaining-accurate-fluid-balance-charting/2167/
- Granado, R C & Mehta, R L 2016, ‘Fluid Overload in the ICU: Evaluation and Management’, BMC Nephrol, bekeken 12 mei 2020, https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4970195/
- Knott, L 2019, Fluid Overload, Patient.info, bekeken 8 mei 2020, https://patient.info/doctor/fluid-overload#nav-2
- Litchfield, I, Magill, L & Flint, G 2018, ‘A Qualitative Study Exploring Staff Attitudes to Maintaining Hydration in Neurosurgery Patients’, NursingOpen, vol. 5 no. 3, viewed 8 May 2020, https://onlinelibrary.wiley.com/doi/full/10.1002/nop2.154
- Nall, R & Gotter, A 2016, Hypovolemic Shock, Healthline, viewed 8 May 2020, https://www.healthline.com/health/hypovolemic-shock
- Payne, J 2017, Osmolality, Osmolarity and Fluid Homeostasis, Patient.info, bekeken 8 mei 2020, https://patient.info/treatment-medication/osmolality-osmolarity-and-fluid-homeostasis-leaflet
- Procter, L D 2019, Intravenous Fluid Resuscitation, MSD Manual, bekeken 8 mei 2020, https://www.msdmanuals.com/en-au/professional/critical-care-medicine/shock-and-fluid-resuscitation/intravenous-fluid-resuscitation
- Taghavi, S & Askari, R 2019, Hypovolemic Shock, StatPearls, bekeken 8 mei 2020, https://www.ncbi.nlm.nih.gov/books/NBK513297/
- Vincent, M & Mahendiran, T 2015, ‘Improvement of Fluid Balance Monitoring Through Education and Rationalisation’, BMJ Quality Improvement Reports, vol. 4 no. 1, bekeken 8 mei 2020, https://www.researchgate.net/publication/286492187_Improvement_of_fluid_balance_monitoring_through_education_and_rationalisation




