Du bruger en forældet browser
Væskebalancediagrammer er et vigtigt stykke dokumentation med et dårligt ry.
Selv om de giver værdifulde oplysninger, der kan hjælpe med at forhindre patienter i at blive alvorligt syge, er sundhedspersonalet berygtet for at efterlade dem ufuldstændige og upræcise (Vincent & Mahendiran 2015).
Dehydrering er et udbredt problem på hospitaler og i plejesituationer, hvor mange patienter er afhængige af, at personalet styrer deres væskeindtag, men tidsbegrænsninger og unøjagtigheder udsætter disse mennesker for risiko (Litchfield, Magill & Flint 2018).
Det er vigtigt, at væskebalanceskemaer udfyldes nøjagtigt for at bestemme en patients væsketilførsel og -afgang og identificere ethvert potentielt væsketab eller væsketab, der kan være skadeligt og kræve eskalering af pleje.
Hvad er væskebalance?
Væskebalance, også kendt som væskehomøostase, beskriver balanceringen af kroppens væsketilførsel og -afgang for at forhindre, at væskekoncentrationen ændres (Payne 2017; Bannerman 2018).
For at opretholde den nødvendige balance af næringsstoffer, ilt og vand har den voksne krop generelt brug for et indtag på to til tre liter om dagen med omtrent samme output (Bannerman 2018).
Balancen opretholdes naturligt gennem tørst, når væsken er for koncentreret, og ved at afgive urin, når væsken er mindre koncentreret. Sygdom eller skade kan dog ændre disse naturlige mekanismer, hvilket kræver overvågning og intervention (Payne 2017; Bannerman 2018).
Du skal sikre, at patienterne indtager og udskiller væske i tilstrækkelig grad for at opretholde homøostase.
Hvad er et væskebalanceskema?
Et væskebalanceskema bruges til at dokumentere en patients væsketilførsel og -udskillelse inden for en 24-timers periode. Disse oplysninger bruges til at informere kliniske beslutninger (såsom medicinering og kirurgiske indgreb) fra medicinsk personale, sygeplejersker og diætister, som alle forventer nøjagtige tal i nøjagtige målinger (Georgiades 2016).
Når du udfylder et væskebalanceskema, skal du registrere enhver væskeindtagelse fra patienten i nøjagtige mængder samt typen af væske. Hvis du f.eks. giver patienten et glas vand på 200 ml, skal du registrere denne oplysning. Du bør også føre en løbende sum (CQC 2019).
Output (urin, løs afføring, opkast osv.) bør også måles i nøjagtige mængder (Georgiades 2016).
Et eksempel på væskebalanceskema fra NHS kan fås på deres side med patientinformationsfoldere.
Mens konceptet med et væskebalanceskema synes simpelt, kan det i praksis være vanskeligt, og der er blevet identificeret mange problemer med registreringsprocessen.

Hvad går galt?
En undersøgelse fra 2015 viste, at sygeplejersker ikke blot var uvidende om vigtigheden af væskebalancen, men også udførte unødvendig overvågning – 47 % af overvågningen blev udført uden klinisk indikation (Vincent & Mahendiran 2015).
Dertil kommer, at undersøgelsen viste, at den gennemsnitlige udfyldelsesgrad af væskebalanceskemaer kun var 50 % (Vincent & Mahendiran 2015).
En anden undersøgelse viste, at selv om plejepersonalet anerkendte vigtigheden af væskebalance, var overvågning af patienternes hydrering “en af flere konkurrerende prioriteter” under tidspres. Passive, uafhængige patienter viste sig at være mest negativt påvirket af dette, da de havde kapacitet til at styre deres eget væskeindtag, men var for ængstelige til at anmode om væske fra personalet i frygt for at virke ‘vanskelige’ (Litchfield, Magill & Flint 2018).
Det er klart, at der er betydelig plads til forbedringer i personalets overvågning af væskebalancen. Det er blevet foreslået, at en daglig lægelig gennemgang af væskediagrammer ville give mulighed for større effektivitet og nøjagtighed og reduktion af unødvendig arbejdsbyrde, men det ville være nødvendigt at uddanne personalet om vigtigheden af væskebalance for at gennemføre et sådant system (Vincent & Mahendiran 2015).
Positiv og negativ væskebalance
Det er afgørende at bruge væskebalancediagrammer for at identificere, om en patients væskebalance er positiv eller negativ, da disse ubalancer skal afhjælpes (Bannerman 2018).
Hvis man konfronteres med en af de to former for ubalance, skal man huske at eskalere plejen, hvis patienten forværres, og udføre grundlæggende livredning, hvis det er nødvendigt. Patienten kan have behov for kritisk pleje.
Positiv væskebalance (hypervolæmi)
En positiv væskebalance indikerer, at patientens væsketilførsel er højere end dens produktion (Bannerman 2018). Tilstanden, der beskriver overskydende væske, er kendt som hypervolæmi eller væskeoverbelastning.
Hypervolæmi medfører overskydende væske i kredsløbssystemet, hvilket kan overbelaste hjertet og føre til lungeødem (Granado & Mehta 2016).
Orsager til hypervolæmi:
- Overdreven væske administreret intraoperativt;
- Kongestivt hjertesvigt;
- Væske genoplivning; og
- Nyreskade.
(Knott 2019)
Tegn og symptomer på hypervolæmi:
- Lungeødem;
- Ødem (hævelse);
- Hurtig vægtstigning;
- Højt blodtryk; og
- Hjerteproblemer (herunder kongestivt hjertesvigt).
(Fresenius Kidney Care 2019; Granado & Mehta 2016)
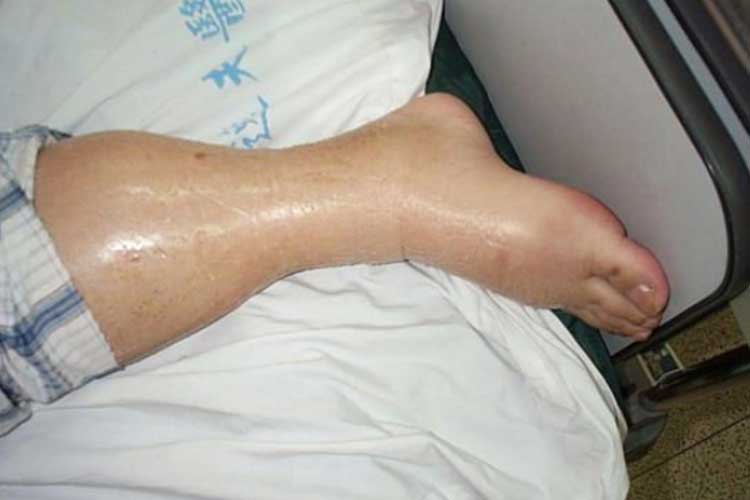
Behandling af hypervolæmi:
Der følger nogle metoder til behandling og håndtering af hypervolæmi, afhængigt af årsagen og den modtagne lægelige rådgivning.
- Offload den overskydende væske – overvej diuretika;
- Opnå dialyse i tilfælde af nyresvigt;
- Overvåg patientens hjertefrekvens; observer elektrolytforstyrrelser og indhent blodprøver;
- Understøt eventuelle vejrtrækningskomplikationer;
- Afgiv kontinuerlig hæmodynamisk overvågning; og
- Før et EKG.
(Fresenius Kidney Care 2019)
Negativ væskebalance (hypovolæmi)
En negativ væskebalance indikerer, at patientens væskeoutput er højere end deres input (Bannerman 2018). Den tilstand, der beskriver utilstrækkelig væske, er kendt som hypovolæmi.
Hypovolæmi skyldes et betydeligt væsketab (hypovolæmisk chok defineres som et tab på mere end 20 %), hvilket forhindrer hjertet i at cirkulere tilstrækkeligt med blod rundt i kroppen. Dette kan resultere i organsvigt. Hypovolæmisk shock er livstruende (Nall & Gotter 2016).
Årsager til hypovolæmi:
- Signifikant og pludseligt blodtab (f.eks. fra sår, ulykker, endometriose);
- Excessiv diarré;
- Excessiv opkastning;
- Excessiv svedtendens;
- Kirurgi;
- Svært forbrændinger; og
- Givelse af diuretika.
(Nall & Gotter 2016; Taghavi & Askari 2019)
Signaler og symptomer på hypovolæmi:
- Hypotension;
- Takykardi/arytmi;
- Mindsket urinproduktion;
- Forandret mental tilstand;
- Væske- og elektrolytubalance;
- Forandrede koagulationsfaktorer;
- Tegn på dehydrering;
- Kold og klam hud;
- svag eller fraværende fodpulser (forårsaget af, at blodet omdirigeres til vitale organer, da der ikke er nok væske i kredsløbssystemet).
(Bannerman 2018; Procter 2019; Nall & Gotter 2016)
Behandling af hypovolæmi:
- Administrer intravenøs væskeerstatningsterapi;
- Administrer intravenøse blodprodukter, hvis det er påkrævet;
- Forsæt elektrolytubalance;
- Understøt eventuelle vejrtrækningskomplikationer;
- Afgiv kontinuerlig hæmodynamisk overvågning; og
- Udfør et EKG.
(Nall & Gotter 2016)
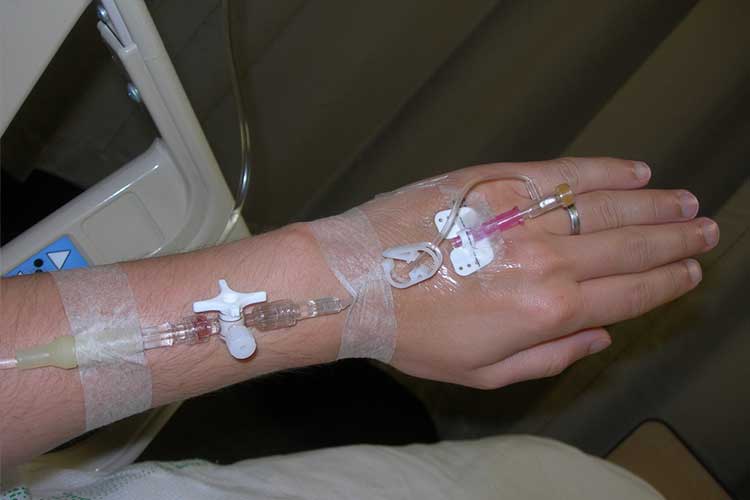
Forebyggelse af væskeubalance
For at dæmme op for eventuelle forebyggelige væskeubalancer er det afgørende at registrere dine patienters væsketilførsel og -afgang korrekt. Ved at have et veldokumenteret væskebalancediagram kan sygeplejersker genkende tendenser, der indikerer, at en patient kan være på vej ind i en nedadgående spiral.
Fremtidig opdagelse af en ubalance vil muliggøre en passende omvending og vil reducere risikoen for, at patienterne bliver indlagt på intensiv afdeling.
For at denne opgave kan udføres korrekt, er det vigtigt, at personalet er uddannet om vigtigheden af væskebalance, og at der foretages de nødvendige indgreb for at sikre, at processen gennemføres korrekt.
Supplerende ressourcer
- NHS, Fluid Balance Monitoring poster, https://www.bsuh.nhs.uk/library/wp-content/uploads/sites/8/2019/01/Fluid-Balance-Monitoring-Poster.pdf
- NHS, Sample Fluid Balance chart, https://www.therotherhamft.nhs.uk/Patient_Information/Patient_Information_Leaflets/
- Fluid and Electrolyte Imbalances course, https://www.ausmed.com.au/cpd/courses/fluid-and-electrolyte-imbalance
- Bannerman, C 2018, Fluid Balance Monitoring, NHS Brighton and Sussex University Hospitals, set den 8. maj 2020, https://www.bsuh.nhs.uk/library/wp-content/uploads/sites/8/2019/01/Fluid-Balance-Monitoring-Poster.pdf
- Care Quality Commission 2019, Fluid Administration Charts, Care Quality Commission, set den 8. maj 2020, https://www.cqc.org.uk/guidance-providers/adult-social-care/fluid-administration-charts
- Fresenius Kidney Care 2019, Understanding Hypervolemia and Fluid Overload, Fresenius Kidney Care, set den 8. maj 2020, https://www.freseniuskidneycare.com/thrive-central/hypervolemia
- Georgiades, D 2016, A Balancing Act: Maintaining Accurate Fluid Balance Charting, HealthTimes, set 8 May 2020, https://healthtimes.com.au/hub/nutrition-and-hydration/42/practice/nc1/a-balancing-act-maintaining-accurate-fluid-balance-charting/2167/
- Granado, R C & Mehta, R L 2016, ‘Fluid Overload in the ICU: Evaluation and Management’, BMC Nephrol, set 12 May 2020, https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4970195/
- Knott, L 2019, Fluid Overload, Patient.info, set 8 May 2020, https://patient.info/doctor/fluid-overload#nav-2
- Litchfield, I, Magill, L & Flint, G 2018, ‘A Qualitative Study Exploring Staff Attitudes to Maintaining Hydration in Neurosurgery Patients’, NursingOpen, vol. 5 nr. 3, set 8 maj 2020, https://onlinelibrary.wiley.com/doi/full/10.1002/nop2.154
- Nall, R & Gotter, A 2016, Hypovolemic Shock, Healthline, set 8 maj 2020, https://www.healthline.com/health/hypovolemic-shock
- Payne, J 2017, Osmolality, Osmolarity and Fluid Homeostasis, Patient.info, set 8. maj 2020, https://patient.info/treatment-medication/osmolality-osmolarity-and-fluid-homeostasis-leaflet
- Procter, L D 2019, Intravenous Fluid Resuscitation, MSD Manual, set 8. maj 2020, https://www.msdmanuals.com/en-au/professional/critical-care-medicine/shock-and-fluid-resuscitation/intravenous-fluid-resuscitation
- Taghavi, S & Askari, R 2019, Hypovolemic Shock, StatPearls, set 8. maj 2020, https://www.ncbi.nlm.nih.gov/books/NBK513297/
- Vincent, M & Mahendiran, T 2015, ‘Improvement of Fluid Balance Monitoring Through Education and Rationalisation’, BMJ Quality Improvement Reports, vol. 4 no. 1, set 8. maj 2020, https://www.researchgate.net/publication/286492187_Improvement_of_fluid_balance_monitoring_through_education_and_rationalisation




