Taquicardia ventricular (TV): Criterios ECG, causas, clasificación, tratamiento (manejo)
Este capítulo aborda la taquicardia ventricular desde una perspectiva clínica, con énfasis en el diagnóstico ECG, las definiciones, el manejo y las características clínicas. La taquicardia ventricular es una arritmia muy matizada que se origina en los ventrículos. Una amplia gama de condiciones puede causar taquicardia ventricular y el ECG es tan matizado como esas condiciones. Independientemente de la etiología y del ECG, la taquicardia ventricular es siempre una arritmia potencialmente mortal que requiere atención inmediata. La frecuencia ventricular suele ser muy elevada (100-250 latidos por minuto) y el gasto cardíaco se ve afectado (es decir, reducido) en prácticamente todos los casos. Las taquicardias ventriculares provocan una inmensa tensión en el miocardio ventricular, al mismo tiempo que la causa de la arritmia ya afecta a la función celular. Esto da lugar a una inestabilidad eléctrica que explica por qué la taquicardia ventricular puede progresar a fibrilación ventricular. Si no se trata, la fibrilación ventricular conduce a la asistolia y al paro cardíaco. Todos los profesionales sanitarios, independientemente de su profesión, deben ser capaces de diagnosticar la taquicardia ventricular.
Causas de la taquicardia ventricular
Los pacientes con taquicardia ventricular tienen casi siempre una cardiopatía subyacente importante. Las causas más comunes son la cardiopatía coronaria (síndromes coronarios agudos o cardiopatía isquémica), la insuficiencia cardíaca, la miocardiopatía (miocardiopatía dilatada, miocardiopatía hipertrófica obstructiva), la valvulopatía. Las causas menos comunes son la miocardiopatía/displasia arritmogénica del ventrículo derecho (ARVC/ARVD), el síndrome de Brugada, el síndrome de QT largo, la sarcoidosis, la angina de Prinzmetal (vasoespasmo coronario), los trastornos electrolíticos, las cardiopatías congénitas y la taquicardia ventricular inducida por catecolaminas.
La gran mayoría de los pacientes con taquicardia ventricular tienen una enfermedad arterial coronaria (cardiopatía isquémica), insuficiencia cardíaca, cardiomiopatía o valvulopatía. En estas poblaciones, uno de los predictores más fuertes de la muerte súbita cardíaca es la función ventricular izquierda. Los individuos con una función ventricular izquierda reducida (por ejemplo, definida como una fracción de eyección <40%) tienen un alto riesgo de sufrir una parada cardiaca súbita.
Taquicardia ventricular idiopática (TVI)
La taquicardia ventricular puede clasificarse como idiopática si no puede identificarse ninguna causa. La taquicardia ventricular idiopática tiene un pronóstico más favorable, en comparación con otras formas de taquicardia ventricular.
Mecanismos de la taquicardia ventricular
La taquicardia ventricular (TV) puede surgir debido a una automaticidad aumentada/anormal, una reentrada o una actividad desencadenada. Todos los tipos de células miocárdicas pueden participar en el inicio y mantenimiento de esta arritmia. Como se ha mencionado anteriormente, la TV provoca un compromiso hemodinámico. La rápida frecuencia ventricular, que puede ir acompañada de una función ventricular ya deteriorada, no permite un llenado adecuado de los ventrículos, lo que da lugar a una reducción del volumen sistólico y del gasto cardíaco.
La mayoría de los pacientes experimentan presíncope o síncope si la arritmia se mantiene. En su curso fulminante, la TV degenera en fibrilación ventricular, que luego degenera en asistolia y paro cardíaco. Es importante destacar que la evolución de la TV a la parada cardiaca puede abortarse de forma espontánea o mediante tratamiento. Curiosamente, el tratamiento de la TV se considera uno de los mayores avances de la cardiología. Hasta 1961, los pacientes con infarto agudo de miocardio se colocaban en camas alejadas de los puestos de médicos y enfermeras para no perturbar el descanso de los pacientes. Se creía que la mera presencia de médicos y enfermeras causaba un estrés perjudicial. Aproximadamente el 30% de los pacientes morían en el hospital y las taquiarritmias mortales eran presumiblemente la principal causa. Los estudios con animales realizados a finales de los años 50, 1960 y 1961 demostraron que la taquicardia ventricular podía interrumpirse mediante una descarga eléctrica. Esto impulsó a los médicos a construir unidades de cuidados coronarios, en las que todos los pacientes con infarto agudo de miocardio eran monitorizados con ECG continuo y las taquiarritmias ventriculares se manejaban mediante reanimación y desfibrilación inmediatas.
Taquicardia ventricular en los síndromes coronarios agudos (infarto de miocardio)
Los síndromes coronarios agudos se subdividen en angina inestable (AI), infarto de miocardio con elevación del ST (IAMCEST) e infarto de miocardio sin elevación del ST (IAMCEST). El riesgo de taquicardia es alto en estas condiciones. Además, el riesgo depende en gran medida del tiempo, siendo mayor en la fase hiperaguda (los primeros minutos u horas tras el inicio de los síntomas). La gran mayoría de los individuos que mueren en la fase aguda del infarto de miocardio lo hacen realmente por taquiarritmias ventriculares. La muerte por fallo de bombeo (es decir, shock cardiogénico) es menos frecuente. Dado que el riesgo es mayor en los primeros minutos u horas, la mayoría de las muertes se producen fuera del hospital. El riesgo de TV (y, por tanto, de fibrilación ventricular) disminuye gradualmente a medida que transcurre el tiempo. Además del tiempo, el principal determinante de la TV es la extensión de la isquemia/infarto. Cuanto mayor es la isquemia mayor es el riesgo de arritmias.
Criterios de ECG para la taquicardia ventricular
Características de ECG de la taquicardia ventricular
- ≥3 latidos ventriculares consecutivos con una frecuencia de 100-250 latidos por minuto (en la mayoría de los casos >120 latidos por minuto). La taquicardia ventricular con una frecuencia de 100 a 120 latidos por minuto se denomina taquicardia ventricular lenta. La taquicardia ventricular con frecuencia >250 latidos por minuto se denomina aleteo ventricular.
- Complejos QRS amplios (duración del QRS ≥0,12 s).
Tipos de taquicardia ventricular
El ECG permite subclasificar la taquicardia ventricular. La discusión que sigue puede percibirse como avanzada, pero el lector debe saber que no es necesario que todos los clínicos sean capaces de clasificar las taquicardias ventriculares; basta con que sean capaces de reconocerlas. Por lo tanto, el propósito de la discusión que sigue es presentar al lector varios tipos de taquicardia ventricular sólo como referencia.
Taquicardia ventricular sostenida frente a no sostenida
La taquicardia ventricular con duración <30 segundos se clasifica como taquicardia ventricular no sostenida. La taquicardia ventricular sostenida tiene una duración >30 segundos.
Taquicardia ventricular monomórfica
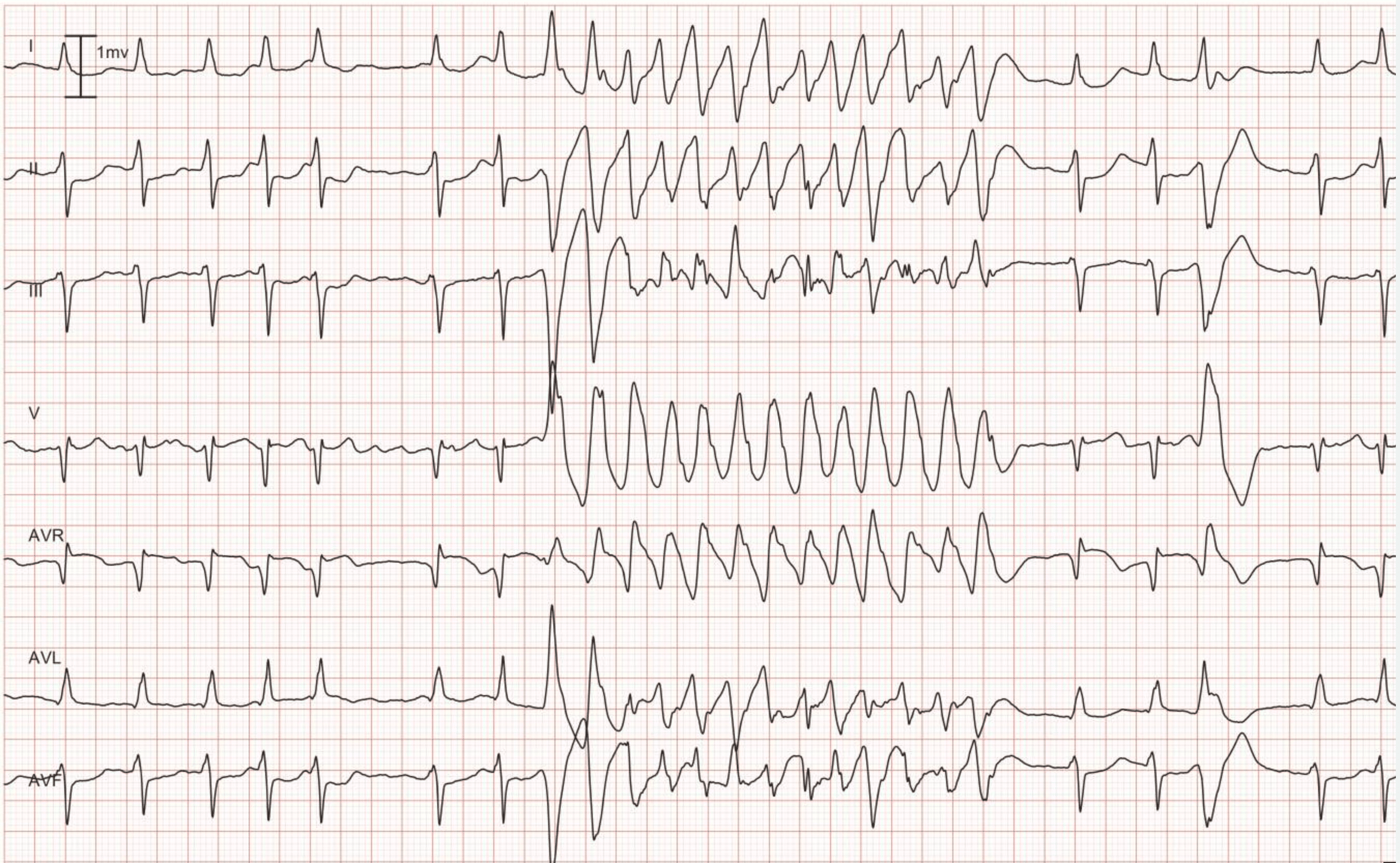
En la taquicardia ventricular monomórfica todos los complejos QRS muestran la misma morfología (se permiten pequeñas diferencias). Esto indica que los impulsos se originan en el mismo foco ectópico. En las cardiopatías estructurales (enfermedad coronaria, insuficiencia cardíaca, miocardiopatía, valvulopatía, etc.) la taquicardia ventricular monomórfica suele estar causada por una reentrada. Consulte la figura 1.
Las fibras de Purkinje del septo interventricular parecen tener un papel importante en la taquicardia ventricular entre los pacientes con cardiopatía coronaria. Estas fibras de Purkinje parecen ser altamente arritmogénicas en el contexto de la isquemia miocárdica, particularmente en la reisquemia. Dado que cualquier impulso que surja en el septo interventricular entrará en la red de Purkinje (hasta cierto punto), los complejos QRS tienden a ser más cortos que las arritmias originadas en las paredes ventriculares libres. La duración del QRS suele ser de 120 a 145 ms en las taquicardias ventriculares que se originan en el septo.
La taquicardia ventricular fascicular es una forma idiopática de TV. Está causada por la reentrada en los fascículos de la rama izquierda del haz (es decir, en las fibras de Purkinje). La taquicardia ventricular fascicular se produce en personas de menos de 50 años, y predominantemente en varones. Los complejos QRS presentan una morfología similar a la del bloqueo de rama derecha y existe una desviación del eje izquierdo.
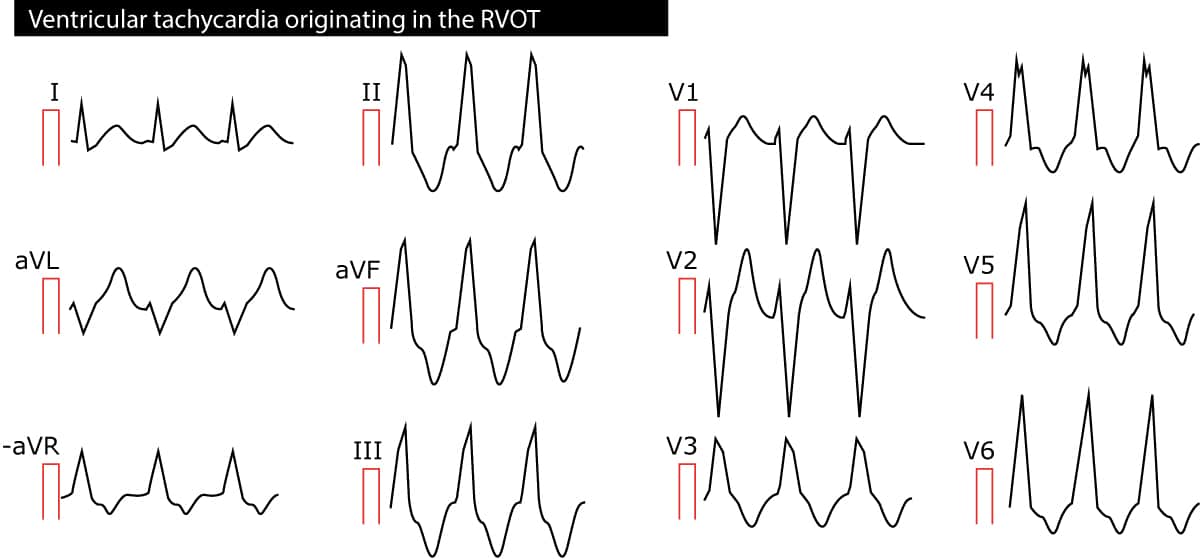
La taquicardia ventricular del tracto de salida del ventrículo derecho (RVOT) es una TV monomórfica que se origina en el tracto de salida del ventrículo derecho. La arritmia es mayoritariamente idiopática, pero algunos pacientes pueden tener una MAVD (miocardiopatía arritmogénica del ventrículo derecho). Dado que los impulsos se originan en el ventrículo derecho, los complejos QRS tienen aspecto de rama izquierda del haz y el eje eléctrico está en torno a los 90°. Consulte la figura 2.
Taquicardia ventricular polimórfica
Una taquicardia ventricular con morfología de QRS variable o eje eléctrico variable se clasifica como polimórfica. El ritmo puede ser irregular. La taquicardia ventricular polimórfica suele ser muy rápida (100-320 latidos por minuto) e inestable. Existen varios tipos de taquicardia ventricular polimórfica. La causa más común es la isquemia miocárdica. La segunda causa más frecuente es la prolongación del intervalo QTc (síndrome de QT largo).
La taquicardia ventricular polimórfica catecolaminérgica familiar (TVPC) es una taquicardia ventricular hereditaria en la que el estrés emocional o físico induce la arritmia, que puede provocar un colapso circulatorio y una parada cardíaca. Este tipo de taquicardia ventricular puede ser bidireccional (véase más adelante). El diagnóstico se establece mediante una prueba de esfuerzo, ya que la actividad simpática induce la taquicardia.
El síndrome de Brugada provoca una taquicardia polimórfica (sobre todo durante el sueño o la fiebre).
La repolarización temprana y la miocardiopatía hipertrófica obstructiva también provocan una taquicardia polimórfica.
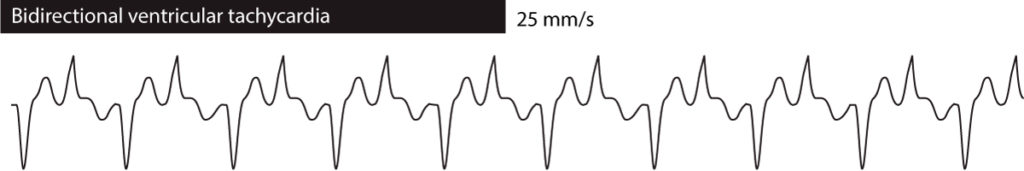
La taquicardia ventricular bidireccional significa que la morfología del QRS alterna de un ebat a otro. En la mayoría de los casos alterna entre dos variantes del complejo QRS. La taquicardia ventricular bidireccional se observa en la TVPC familiar, las sobredosis de digoxina y el síndrome de QT largo. Consulte la figura 3.
Taquicardia ventricular en la cardiopatía isquémica
La arteriopatía coronaria (cardiopatía isquémica) es, con mucho, la causa más común de taquicardia ventricular y el mecanismo es principalmente la reentrada. Como se ha mencionado anteriormente en este capítulo, la reentrada se produce cuando hay un bloqueo central por delante del impulso despolarizador y las células que rodean el bloqueo tienen una conductividad variable. En la cardiopatía isquémica, el bloqueo central es típicamente miocardio isquémico/necrótico (que no conduce ningún impulso) mientras que las células circundantes tienen una conducción disfuncional debido a la isquemia. La taquicardia ventricular debida a la isquemia supone un alto riesgo de degenerar en fibrilación ventricular y paro cardíaco.
Por lo tanto, la taquicardia ventricular en la enfermedad arterial coronaria es mayoritariamente monomórfica. Puede ser polimórfica, si hay varios focos ectópicos o si el impulso de un foco se propaga de forma variable.
Localización de los focos ectópicos causantes de la taquicardia ventricular
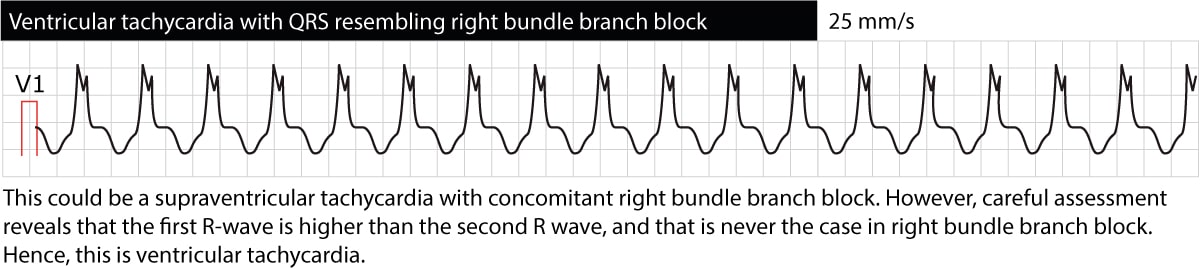
El ECG proporciona información valiosa sobre la localización de los focos ectópicos causantes de la taquicardia. Para ello, se clasifican las taquicardias ventriculares a grandes rasgos como «apariencia de rama izquierda» o «apariencia de rama derecha». Las taquicardias ventriculares con formas de onda de ECG que recuerdan un bloqueo de rama izquierda (onda S dominante en V1) se originan en el ventrículo derecho. Lo contrario también es cierto, es decir, que las taquicardias ventriculares que recuerdan a un bloqueo de rama derecha (onda R dominante en V1) se originan en el ventrículo izquierdo. Esto podría ser útil para intentar descifrar cuál puede ser la causa de la taquicardia ventricular. La figura 4 y la figura 5 muestran ejemplos.
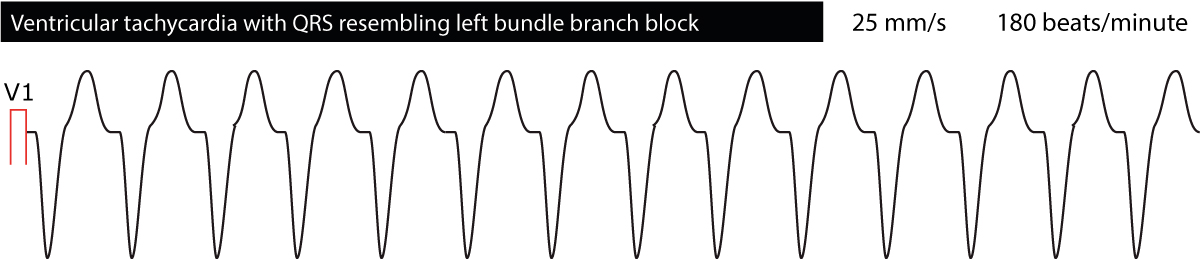
Distinguiendo la taquicardia ventricular de las taquicardias supraventriculares con complejos QRS amplios
Ocasionalmente las taquicardias supraventriculares (que en su mayoría tienen complejos QRS normales, es decir, duración del QRS <0,12 segundos) pueden mostrar complejos QRS amplios. Esto puede deberse a un bloqueo de rama del haz concomitante, a una aberración, a una hiperpotasemia, a una preexcitación o a un efecto secundario de los fármacos (antidepresivos tricíclicos, fármacos antiarrítmicos de clase I). Es fundamental poder diferenciar las taquicardias supraventriculares con QRS ancho de las TV y la razón es sencilla: La TV es potencialmente mortal, mientras que las arritmias supraventriculares rara vez lo son. Por lo tanto, los complejos QRS anchos no garantizan que el ritmo sea de origen ventricular.
Afortunadamente, existen varias características que separan la taquicardia ventricular de las taquicardias supraventriculares (TSV). Estas características pueden utilizarse por separado o en algoritmos (que son fáciles de utilizar) para determinar si una taquicardia con complejos QRS anchos (a menudo denominada taquicardia de complejo ancho) es una taquicardia ventricular o una TSV. Antes de profundizar en estas características y en el algoritmo, cabe señalar que el 90% de las taquicardias de complejo ancho son taquicardias ventriculares. Si el paciente padece alguna de las condiciones mencionadas anteriormente como factores de riesgo de taquicardia ventricular, hay que ser muy propenso a suponer que se trata de una taquicardia ventricular.
A continuación se analizan las características de la taquicardia ventricular.
Disociación auriculoventricular (AV)
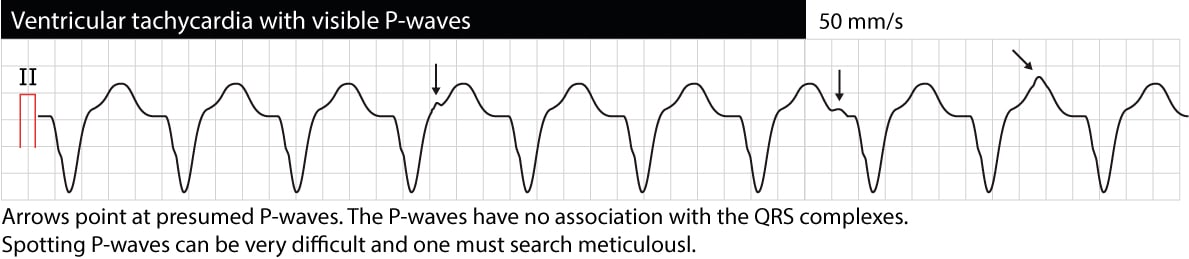
La disociación AV significa que las aurículas y los ventrículos funcionan de forma independiente. En el ECG esto se manifiesta como ondas P que no tienen relación con los complejos QRS (los intervalos P-P son diferentes de los intervalos R-R, los intervalos PR varían y no hay relación entre P y QRS). Tenga en cuenta que a menudo es difícil discernir las ondas P durante la TV (el ECG del esófago puede ser muy útil). Si se puede verificar la disociación AV, es muy probable que la causa de la arritmia sea la TV. Sin embargo, ocasionalmente los impulsos ventriculares pueden ser conducidos de forma retrógrada a través del haz de His y el nodo AV hacia las aurículas y despolarizar las aurículas de forma sincronizada con los ventrículos; por lo tanto, la TV puede mostrar realmente ondas P sincronizadas. El siguiente ECG muestra una TV con disociación AV (las flechas señalan las ondas P).
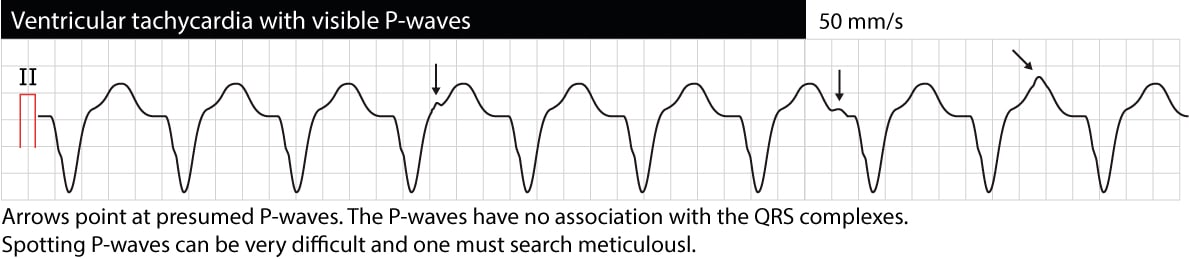
Inicio de la taquiarritmia
Si se registra el inicio de la taquicardia es valioso evaluar los latidos iniciales. Si los intervalos R-R durante el inicio de la taquicardia son irregulares, sugiere una taquicardia ventricular. Esto se denomina fenómeno de alabeo y es característico de la taquicardia ventricular. Las taquicardias supraventriculares no muestran el fenómeno de calentamiento (a excepción de la taquicardia auricular).
Inicio por latidos auriculares prematuros
La taquicardia ventricular no es inducida por latidos auriculares prematuros, pero las taquicardias supraventriculares típicamente sí. Si se registra el inicio de la taquicardia, hay que examinar si fue precedida por un latido auricular prematuro.
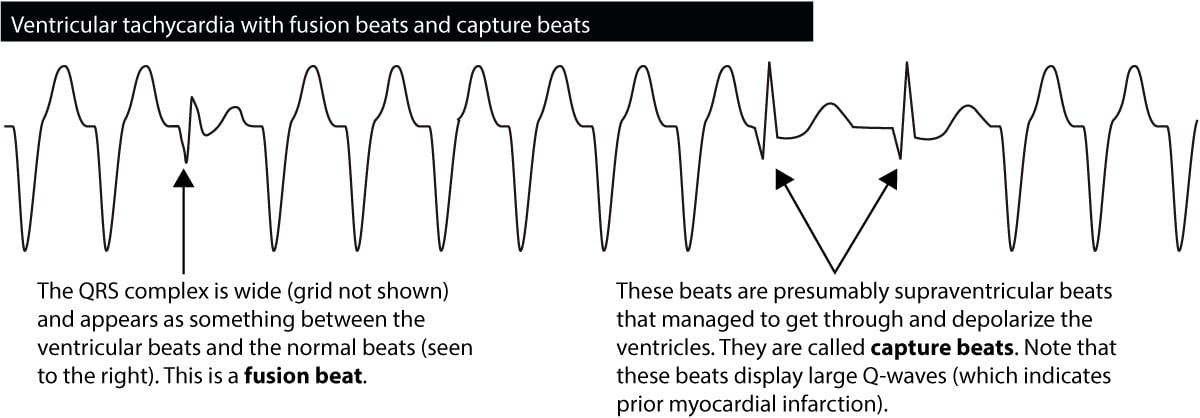
Los latidos de fusión &Los latidos de captura
Si se descarga un impulso ventricular simultáneamente a la entrada del impulso auricular en el sistema His-Purkinje, los ventrículos serán despolarizados por ambos. El complejo QRS resultante tendrá una apariencia que se asemeja tanto a un QRS normal como a un QRS ancho. Tales latidos se denominan latidos de fusión, y tales latidos son diagnósticos de taquicardia ventricular. La figura 6 muestra un ejemplo.
Ocasionalmente, durante una taquicardia ventricular, el impulso auricular se abre paso y consigue despolarizar los ventrículos. Esto se ve como la aparición de un latido normal en medio de la taquicardia. Estos latidos se denominan latidos de captura y también son diagnósticos de taquicardia ventricular.
Regularidad
La taquicardia ventricular es mayoritariamente regular, aunque los intervalos R-R pueden variar algo. La variabilidad discreta de los intervalos R-R sugiere en realidad una taquicardia ventricular. Sin embargo, la taquicardia ventricular polimórfica puede ser irregular. Las taquicardias supraventriculares también pueden ser irregulares; la más común es la fibrilación auricular. Obsérvese que la preexcitación durante la fibrilación auricular provoca una taquicardia irregular de complejo ancho, con una frecuencia cardíaca >190 latidos por minuto en la mayoría de los casos.
Bloqueo de rama previamente existente
Los individuos con defectos de conducción previamente existentes (bloqueo de rama derecha o izquierda) u otras causas de complejos QRS anchos (preexcitación, fármacos, hiperpotasemia) deben tener sus ECG durante la taquiarritmia comparados con el ECG durante el ritmo sinusal (o cualquier ECG anterior). Si la morfología del QRS durante la taquiarritmia es similar al complejo QRS en ritmo sinusal, es probable que se trate de una TSV. Además, si el paciente ha tenido recientemente complejos ventriculares prematuros, y el QRS durante la taquiarritmia se parece al de los complejos ventriculares prematuros, entonces es probable que se trate de una taquicardia ventricular.
Eje eléctrico
El eje eléctrico entre -90° y -180° sugiere fuertemente una taquicardia ventricular (aunque la TRV antidrómica es un diagnóstico diferencial). Si el eje eléctrico durante la taquicardia difiere >40° del eje eléctrico durante el ritmo sinusal, también sugiere taquicardia ventricular. Si la taquiarritmia tiene un patrón de bloqueo de rama derecha pero el eje eléctrico es más negativo que -30°, sugiere taquicardia ventricular. Si la taquiarritmia tiene un patrón de bloqueo de rama izquierda pero el eje eléctrico es más positivo que 90°, sugiere taquicardia ventricular. En general, la desviación del eje izquierdo sugiere taquicardia ventricular.
Duración del QRS
Duración del QRS >0,14 s sugiere taquicardia ventricular. La duración del QRS >0,16 s sugiere fuertemente una taquicardia ventricular. Obsérvese que la taquicardia ventricular originada en el tabique interventricular puede tener un complejo QRS relativamente estrecho (0,120-0,145 s). La taquicardia ventricular antidrómica también puede tener >0,16 s. Los fármacos antiarrítmicos de clase I, los antidepresivos tricíclicos y la hiperpotasemia también pueden causar complejos QRS muy amplios.
Concordancia en V1-V6
Concordancia significa que todos los complejos QRS de la derivación V1 a la derivación V6 se dirigen en la misma dirección; todos son positivos o negativos. Si alguna derivación presenta complejos QRS bifásicos (por ejemplo, complejo qR o complejo RS) no puede haber concordancia. La concordancia negativa (todos los complejos QRS son negativos) sugiere fuertemente una taquicardia ventricular). La concordancia positiva (todos los complejos QRS son positivos) se debe sobre todo a una taquicardia ventricular, pero puede ser causada por una TRV antidrómica. La siguiente figura presenta la concordancia. Para concluir, la concordancia es fuertemente sugestiva de taquicardia ventricular.
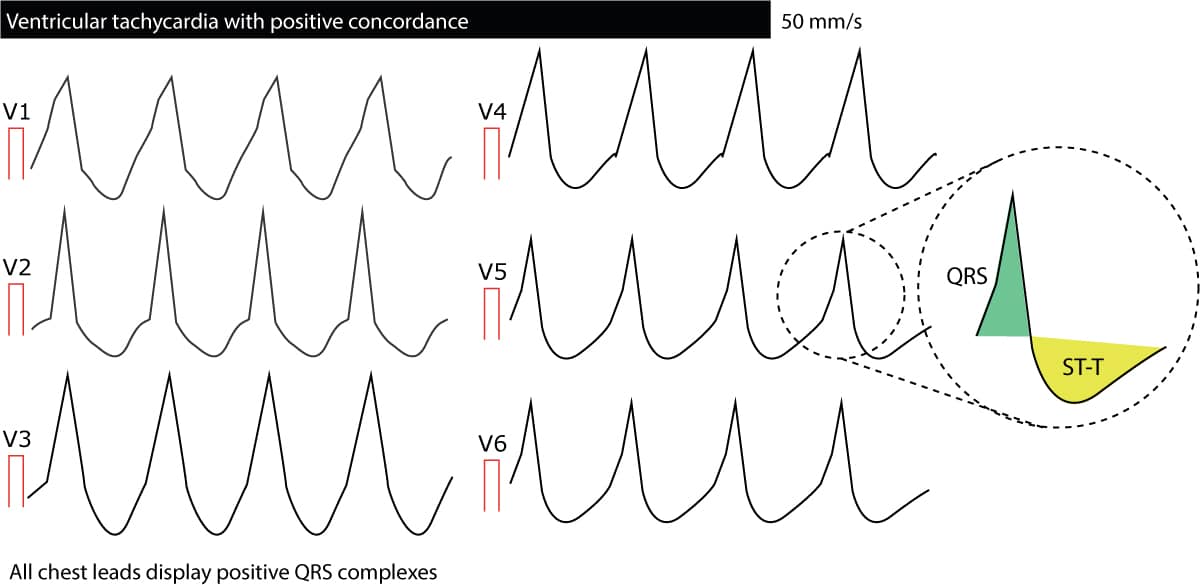
Ausencia de complejos RS
Si no hay ningún complejo QRS desde la derivación V1 hasta la derivación V6 que sea un complejo RS (es decir, que esté formado por una onda R y una onda S), es muy probable que se trate de una taquicardia ventricular.
Adenosina
No se recomienda administrar adenosina cuando se sospecha una taquicardia ventricular, porque la adenosina puede acelerar la frecuencia y agravar la arritmia. Ocasionalmente se sigue administrando adenosina (cuando se sospecha que la arritmia es realmente una TSV con complejos QRS amplios). Si la adenosina no tiene ningún efecto o si acelera la taquicardia, es probable que se trate de una taquicardia ventricular.
Además de estas características, los investigadores han desarrollado varios algoritmos para diferenciar la taquicardia ventricular de las TSV. Estos algoritmos se describen brevemente a continuación (consulte el apartado Manejo y diagnóstico de las taquiarritmias para obtener más detalles)
Algoritmo de Brugada
Este es el algoritmo más utilizado. Si se cumple alguno de los cinco criterios siguientes, se puede hacer el diagnóstico de taquicardia ventricular.
Algoritmo de Brugada
- Si no hay complejo RS en ninguna derivación torácica (V1-V6) se puede hacer el diagnóstico de taquicardia ventricular. De lo contrario, continúe con los siguientes criterios.
- Evalúe el intervalo RS (intervalo desde el inicio de la onda R hasta el nadir de la onda S). Si cualquier intervalo RS es >100 ms y la onda R es más ancha que la onda S, se puede hacer el diagnóstico de taquicardia ventricular. Si no es así, continúe con los siguientes criterios.
- Si hay disociación AV, se puede hacer el diagnóstico de taquicardia ventricular. De lo contrario, continúe con los siguientes criterios.
- Evaluar la morfología del QRS en V1, V2, V5 y V6 (véase más adelante). Si la morfología del QRS es compatible con una taquicardia ventricular, el diagnóstico es de taquicardia ventricular.
- Si no se cumplen los criterios, se puede hacer el diagnóstico de taquicardia supraventricular.
Juzgar la morfología del QRS (criterio nº 4 del algoritmo de Brugada)
Si el complejo QRS en V1-V2 se parece a un bloqueo de rama derecha (es decir, QRS positivo)
- V1:
- El complejo R monofásico sugiere taquicardia ventricular.
- El complejo qR sugiere taquicardia ventricular.
- Si R es más alto que R’, se sugiere taquicardia ventricular.
- Los complejos trifásicos (rSr’, rsr’, rSR’, rsR’) sugieren taquicardia supraventricular
- V6:
- Los complejos rS, QS, R o Rs sugieren TV.
Si el complejo QRS en V1-V2 se parece a un bloqueo de rama izquierda (es decir, QRS negativo)
- V1:
- La porción inicial del complejo QRS es suave en la taquicardia ventricular. La taquicardia ventricular tiene un inicio agudo del complejo QRS.
- La duración de la onda R ≥40 ms sugiere taquicardia ventricular.
- La duración desde el inicio del complejo QRS hasta el nadir de la onda S ≥60 ms sugiere taquicardia ventricular.
- V6:
- El complejo QR o QS sugiere taquicardia ventricular.
- El complejo RR o RR sin onda q inicial sugiere TSV.
En general, los criterios de Brugada tienen una sensibilidad (90%) y una especificidad (60-90%) muy elevadas para el diagnóstico de la taquicardia ventricular.
Algoritmo de Brugada para diferenciar la taquicardia ventricular de la TRAV antidrómica
El algoritmo anterior no suele diferenciar la taquicardia ventricular de la TRAV antidrómica. Aunque la TRAV antidrómica es una causa poco frecuente de taquicardia ventricular, es importante poder diferenciar estas entidades. Cuanto mayor sea el paciente y más importante sea la cardiopatía, más probable será la taquicardia ventricular. El grupo Brugada también ha desarrollado un algoritmo para diferenciar la TRV antidrómica de la taquicardia ventricular. El algoritmo es el siguiente:
Algoritmo de Brugada para diferenciar la taquicardia ventricular y la TRAV antidrómica
- Si el complejo QRS es neto negativo en V4-V6, la taquicardia ventricular es más probable.
- Si el complejo QRS es neto positivo en V4-V6 y alguna de las derivaciones V2-V6 muestra un complejo qR, es muy probable que haya taquicardia ventricular.
- Si hay disociación AV, es muy probable que haya taquicardia ventricular.
- Si no hay signos de taquicardia ventricular, se debe considerar fuertemente la realización de un TRV antidrómico.
Manejo de la taquicardia ventricular
Tratamiento en el entorno de emergencia
Pacientes inconscientes: iniciar la reanimación cardiopulmonar.
Pacientes hemodinámicamente inestables (hipotensión, angina de pecho, insuficiencia cardíaca, shock, presíncope/síncope): el paciente debe ser tratado inmediatamente con cardioversión eléctrica (durante la anestesia). La taquicardia ventricular puede terminarse ya con una descarga bifásica de 20-50 J. Los betabloqueantes se administran por vía intravenosa, a menos que el paciente tenga una taquicardia ventricular inducida por bradicardia. En ese caso, se debe preferir la amiodarona después de la cardioversión (amiodarona 50 mg/ml, 6 ml con 14 ml de glucosa 50 mg/ml, i.v. durante 2 min). La hipocalemia y la hipomagnesemia deben corregirse rápidamente. Las causas subyacentes a la taquicardia ventricular deben ser tratadas; la insuficiencia cardíaca, la isquemia, la hipotensión, la hipopotasemia, etc., pueden ser tratadas rápidamente. Ya no se recomienda la golpeoversión (golpear el pecho del paciente con el puño), aunque podría poner fin a la taquicardia en algunos casos.
Los pacientes hemodinámicamente estables pueden ser tratados farmacológicamente (amiodarona, lidocaína, sotalol, procainamida). Sólo se administra uno de estos fármacos y una dosis de carga seguida de una infusión. La amiodarona es la principal elección con una dosis de carga de 150 mg en bolo i.v. administrada durante 10 minutos. También se inicia una infusión a 1 mg/min durante 6 horas, seguida de 0,5 mg/min durante 18 horas. La dosis de carga puede repetirse con intervalos de 15 minutos. La dosis máxima de amiodarona es de 2,2 g/día. Si la amiodarona falla, se debe considerar la cardioversión eléctrica antes de considerar las alternativas farmacológicas. La lidocaína se administra en bolo intravenoso de 0,75 mg/kg que puede repetirse al cabo de 5-10 minutos. La infusión de lidocaína 1-4 mg/min (dosis máxima 3 mg/kg/h) se inicia simultáneamente.
La taquicardia ventricular inducida por la digoxina puede tratarse como los pacientes hemodinámicamente estables anteriores. Tenga en cuenta que existen anticuerpos contra la digoxina.
Estimulación transcutánea o transvenosa: La estimulación a una frecuencia superior a la de la taquicardia ventricular puede terminarla (pero existe el riesgo de degeneración en fibrilación ventricular).
La taquicardia ventricular intermitente con latidos de captura frecuentes debe tratarse farmacológicamente.
La taquicardia ventricular polimórfica debe considerarse inestable y tratarse inmediatamente con cardioversión eléctrica. Pueden administrarse betabloqueantes si el ECG no muestra un intervalo QT largo. Si el ECG muestra un intervalo QT largo, la afección se clasifica como torsade de pointes; consulte este artículo para conocer las recomendaciones de tratamiento. También puede administrarse amiodarona si no hay evidencia de intervalo QT largo.
Taquicardia ventricular inducida por bradicardia (bradicardia sinusal, bloqueo AV, etc.): La bradicardia puede inducir complejos ventriculares prematuros y arritmias ventriculares. Éstas se tratan con atropina, isoproterenol (isoprenalina) o estimulación transvenosa.
Tratamiento a largo plazo de la taquicardia ventricular
Los pacientes con función ventricular izquierda preservada y taquicardias ventriculares asintomáticas no sostenidas pueden ser tratados adecuadamente con betabloqueantes. También pueden considerarse el sotalol (puede causar prolongación del QT) y la amiodarona. El verapamilo está contraindicado. Si el individuo ha sufrido un infarto de miocardio, debe considerarse la posibilidad de utilizar un DCI.
Los pacientes con alto riesgo de parada cardiaca súbita (función ventricular izquierda reducida, infarto de miocardio previo, cardiopatía estructural) deben ser considerados para un DCI que ofrezca una protección eficaz. Por lo demás, la amiodarona parece ser el fármaco más eficaz para prevenir nuevos episodios de taquicardia ventricular.
Capítulo siguiente
Síndrome de QT largo (SQTL) &Torsade de Pointes (TdP)
Capítulos relacionados
Mecanismos de las arritmias cardíacas
Manejo y diagnóstico de las taquicardias (taquicardia de complejo estrecho y taquicardia de complejo ancho)
Los latidos ventriculares prematuros (contracciones ventriculares prematuras/complejas)
Ritmo ventricular, Ritmo Ventricular Acelerado (Ritmo Idioventricular)
Taquicardia Mediada por Marcapasos (TPM)
Fibrilación Ventricular (FV), Actividad eléctrica sin pulso (AEP) &Parada cardiaca súbita (PCS)
Introducción a la enfermedad arterial coronaria
Infarto de miocardio con elevación del ST
Infarto de miocardio sin elevación del ST& Angina inestable
Ver todos los capítulos de Arritmias cardiacas.




