L’application de la protéine C-réactive ultrasensible dans la pratique clinique : Une mise à jour de 2015
US Pharm. 2015;40(2):50-53.
ABSTRACT : Le rôle des marqueurs inflammatoires dans la progression des maladies cardiovasculaires et l’évaluation du risque est un sujet de discussion depuis près de deux décennies. Ce sujet a été abordé plus récemment par les directives de l’American College of Cardiology et de l’American Heart Association, ainsi que de la National Lipid Association. Des données probantes confirment l’association entre la protéine C-réactive de haute sensibilité (hs-CRP) et les maladies cardiovasculaires. Le test Hs-CRP peut améliorer la stratification du risque, en particulier chez les patients à risque cardiovasculaire intermédiaire, bien que des recherches supplémentaires soient justifiées.
Le rôle des marqueurs inflammatoires dans l’évaluation du risque cardiovasculaire et le développement des maladies cardiovasculaires est un sujet de discussion depuis près de deux décennies. En 1998, la conférence V sur la prévention de l’American Heart Association (AHA) a examiné les stratégies d’identification des patients nécessitant une prévention cardiovasculaire primaire.1 La conférence a conclu que les marqueurs inflammatoires, y compris la protéine C-réactive à haute sensibilité (hs-CRP), ne sont pas encore considérés comme applicables pour une évaluation de routine en raison du manque de normalisation des mesures, de cohérence des résultats épidémiologiques et de preuves d’une prédiction supplémentaire du risque.1 En 2001, les lignes directrices du National Cholesterol Education Program Adult Treatment Panel III ont classé la hs-CRP comme un facteur de risque émergent, qui pourrait être utilisé comme une mesure facultative du facteur de risque pour ajuster les estimations absolues2. L’augmentation du nombre de rapports et de publications évalués par des pairs s’est accompagnée d’une augmentation de la disponibilité des dosages de la protéine C-réactive (CRP) et du nombre de tests de marqueurs inflammatoires commandés par les prestataires ; cependant, un consensus des sociétés professionnelles ou des agences gouvernementales sur l’applicabilité à la pratique clinique n’avait pas encore été atteint3.
En 2003, les CDC et l’AHA ont publié une déclaration scientifique concernant l’application des marqueurs inflammatoires à la pratique clinique et à la santé publique.3 Cet effort conjoint a conclu que chez les patients atteints de maladie coronarienne stable ou de syndromes coronariens aigus, la mesure de la hs-CRP peut être utile en tant que marqueur indépendant pour évaluer la probabilité d’événements récurrents ; cependant, les interventions préventives secondaires dont l’efficacité est prouvée ne devraient pas dépendre de ces concentrations ou de ces niveaux3. La directive 2013 de l’American College of Cardiology (ACC)/AHA sur le traitement du cholestérol sanguin pour réduire le risque cardiovasculaire athérosclérotique chez l’adulte a indiqué que la hs-CRP peut être prise en compte pour guider la décision de traitement si, après une évaluation quantitative du risque, une décision de traitement basée sur le risque est incertaine.4 Plus récemment, les recommandations de la National Lipid Association pour une gestion de la dyslipidémie centrée sur le patient ont inclus la hs-CRP comme indicateur de risque pouvant être pris en compte pour affiner le risque5. Cet article donnera un aperçu de la hs-CRP et de son rôle dans la progression des maladies cardiovasculaires et l’évaluation du risque ; il examinera les preuves cliniques les plus récentes ; il discutera de l’application à la pratique clinique et identifiera les besoins en matière de recherche future.
Contexte
La CRP a été découverte il y a près de 80 ans par des scientifiques explorant la réponse inflammatoire humaine6. La CRP est produite par chaque être humain et joue un rôle crucial dans le système immunitaire en tant que marqueur sensible et dynamique de l’inflammation.7 La CRP peut être multipliée par 10 000 à 50 000 lors de réponses aiguës à une infection grave ou à des lésions tissulaires importantes, et atteint généralement un pic dans les 48 heures.7,8 Les augmentations aiguës de la CRP peuvent être attribuées à l’exercice, aux brûlures, aux traumatismes ou aux infections bactériennes ou virales aiguës. Les situations connues pour provoquer des élévations chroniques des taux de CRP comprennent l’hypertension artérielle, l’indice de masse corporelle élevé, le tabagisme, le cancer, le syndrome métabolique, le diabète sucré, la diminution des lipoprotéines de haute densité (HDL), l’élévation des triglycérides, l’utilisation d’hormones œstrogènes et progestérone, les infections bactériennes ou virales chroniques, les affections auto-immunes et les états inflammatoires chroniques3.
Des preuves suggèrent que les élévations chroniques de la CRP peuvent avoir des effets biologiques sur la fonction endothéliale, la coagulation, la fibrinolyse, l’oxydation des lipoprotéines de basse densité (LDL) et la stabilité des plaques d’athérome9. En fait, d’un point de vue pathologique, tous les stades de la plaque d’athérome peuvent être considérés comme une réponse inflammatoire à une blessure, y compris la rupture de la plaque et la thrombose qui en résulte ; ceci est soutenu par des résultats cliniques cohérents selon lesquels la CRPhs prédit de nouveaux événements coronaires chez les patients souffrant d’angine instable et d’infarctus aigu du myocarde3. Des données limitées suggèrent également une association entre un taux élevé de hs-CRP et la mort subite et la maladie artérielle périphérique.3
En définitive, le hs-CRP conserve une association indépendante avec les événements coronariens fortuits, même après stratification et ajustement statistique multivariable ; cependant, il n’a pas été démontré que le hs-CRP permet de prédire l’étendue de la maladie athérosclérotique.3 En outre, la déclaration scientifique collaborative CDC/AHA de 2003 a noté certaines preuves impliquant un rôle possible de la PCR hs dans la causalité de l’athérosclérose3. Plus récemment, le numéro de mai 2014 du magazine Life Extension contenait un article affirmant que « la CRP est plus qu’un simple marqueur d’inflammation – elle est aussi une cause d’inflammation « 10
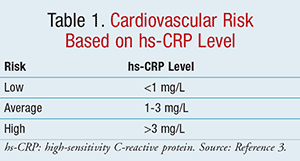
Définir la hs-CRP
Pour illustrer la différence entre la CRP et la hs-CRP, les tests traditionnels mesurent la CRP dans une fourchette de 10 à 1 000 mg/l, alors que les valeurs de la hs-CRP varient de 0,5 à 10 mg/l. En termes plus simples, la hs-CRP mesure les traces de CRP dans le sang. La Hs-CRP est l’analyte de choix pour l’évaluation du risque cardiovasculaire, en raison de la précision et de l’exactitude supérieures du dosage, de sa disponibilité et de l’existence de normes pour un étalonnage correct, par rapport aux autres réactifs en phase aiguë3. Selon les CDC et l’AHA, comme indiqué dans le TABLEAU 1, un faible risque de maladie cardiovasculaire est défini par un taux de hs-CRP <1 mg/L, un risque moyen par 1 à 3 mg/L et un risque élevé par >3 mg/L.3 Un taux de hs-CRP >10 mg/L a été observé en cas de rupture aiguë de la plaque, ce qui peut entraîner une thrombose11. En tant que mesure de contrôle, un taux de hs-CRP de ce calibre devrait inciter à identifier une source évidente d’infection ou d’inflammation, ce qui pourrait occulter toute prédiction du risque coronarien qui pourrait être attribuée à ce taux.
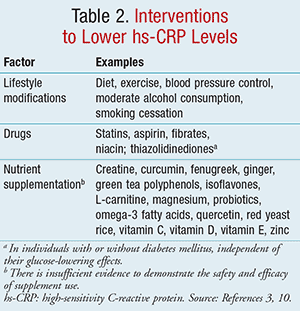
Bien que la variabilité intrapersonnelle soit courante et que des influences génétiques puissent se manifester, le coefficient de variation des dosages de la hs-CRP est généralement <10% de la plage de 0,3 à 10 mg/L ; et le seul facteur connu pour interférer avec la production de CRP est l’insuffisance hépatique6,12. Pour réduire la variabilité, le dosage de la hs-CRP doit être effectué chez une personne métaboliquement stable, sans conditions inflammatoires ou infectieuses évidentes.3,5 Il est recommandé de vérifier deux niveaux distincts à environ 2 semaines d’intervalle et d’utiliser la moyenne des lectures à des fins d’évaluation et de dépistage du risque cardiovasculaire.3 En revanche, les interventions connues pour réduire les niveaux de hs-CRP sont énumérées dans le TABLEAU 2.3,10
Guidelines
Un consensus récemment publié sur le rôle de la hs-CRP dans l’évaluation du risque cardiovasculaire et la progression de la maladie se trouve dans la directive ACC/AHA de 2013 sur le traitement du cholestérol sanguin pour réduire le risque cardiovasculaire athérosclérotique chez les adultes4. Cette ligne directrice très attendue a exprimé son intérêt pour les biomarqueurs et les tests non invasifs susceptibles d’indiquer un risque élevé de maladie cardiovasculaire athérosclérotique (MCAV), mais n’a pas inclus ces facteurs dans ses équations de cohortes groupées pour prédire le risque de MCAV à 10 ans. Quatre grands groupes de bénéficiaires des statines ont été identifiés pour lesquels la réduction du risque d’ASCVD l’emporte clairement sur le risque d’événements indésirables. Ces groupes comprenaient les personnes suivantes 1) présentant une ASCVD clinique ; 2) présentant des élévations primaires du LDL-C (lipoprotéines de basse densité calculées) >190 mg/dL ; 3) âgés de 40 à 75 ans, diabétiques et présentant un LDL-C de 70 à 189 mg/dL et ne présentant pas d’ASCVD clinique ; ou 4) ne présentant pas d’ASCVD clinique ni de diabète, présentant un LDL-C de 70 à 189 mg/dL et un risque estimé d’ASCVD à 10 ans >7,5 %.Le rapport final du groupe de travail a conclu que chez certaines personnes qui ne font pas partie de l’un des quatre groupes de bénéficiaires de statines mentionnés précédemment et pour lesquelles la décision d’amorcer un traitement par statine n’est pas claire, d’autres facteurs peuvent être pris en considération pour éclairer la décision de traitement4. Hs-CRP >2 mg/L est inclus parmi ces facteurs de risque. Les personnes répondant à ces critères seront en outre appelées patients à risque cardiovasculaire intermédiaire.
Le groupe de travail complet de l’ACC/AHA sur l’évaluation du risque cardiovasculaire de 2013 a examiné plusieurs revues et études systématiques : une revue de 2009 par Buckley et al pour l’U.S. Preventive Services Task Force (USPSTF) qui s’est concentrée sur le risque potentiel lié à la CRP >3 mg/L par rapport à la CRP <1 mg/L ; un rapport 2009 de l’USPSTF sur la CRP et huit autres facteurs de risque par Helfand et al ; une méta-analyse réalisée en 2010 par Kaptoge et al par le biais de l’Emerging Risk Factor Collaboration ; une revue systématique réalisée en 2010 par Schnell-Inderst et al évaluant l’utilité du dépistage de la CRP hs chez les adultes asymptomatiques ; et l’essai JUPITER (Justification for the Use of Statins in Primary Prevention : an Intervention Trial Evaluating Rosuvastatin) pour des niveaux de CRP >2 mg/L.7,13-16
Dans l’ensemble, il existe des preuves solides indiquant que la hs-CRP est associée aux maladies cardiovasculaires, bien que l’ampleur de ces associations puisse être confondue par les facteurs de risque cardiovasculaire établis. Des preuves modérées suggèrent que le test hs-CRP peut améliorer la stratification du risque, en particulier chez les patients à risque cardiovasculaire intermédiaire, pour lesquels la décision d’initier un traitement par statine n’est pas claire ; cependant, la pertinence clinique et le rapport coût-efficacité restent incertains. Pour cette raison, la hs-CRP n’a pas été incluse dans le processus d’élaboration du modèle de prédiction du risque pour les lignes directrices de l’ACC/AHA de 2013.4
À noter que les recommandations récemment publiées par la National Lipid Association pour une prise en charge de la dyslipidémie centrée sur le patient identifient un niveau de hs-CRP ³2 mg/L comme un indicateur de risque, en conjonction avec les principaux facteurs de risque ASCVD, qui pourrait être pris en compte pour l’affinement du risque5. L’organisme prend soin de noter que » sauf dans le cas de preuves d’une maladie subclinique définissant la présence d’une ASCVD, le reclassement dans une catégorie de risque plus élevée est une question de jugement clinique « .5 Les lignes directrices font référence à l’essai JUPITER, tel que décrit ci-dessus, dans leur examen des facteurs de risque cardiovasculaire supplémentaires, mais ne fournissent pas d’évaluation supplémentaire des preuves.16 Un résumé des principaux énoncés des lignes directrices sur la hs-CRP et l’évaluation du risque cardiovasculaire est fourni dans le TABLEAU 3.2,4,5

Rôle de la hs-CRP
La compilation de preuves énoncée ci-dessus peut être utilisée pour discuter de l’applicabilité dans la pratique clinique. Les individus à haut risque d’événements cardiovasculaires, y compris les candidats à la prévention secondaire, seront probablement déjà sous ou qualifiés pour des thérapies connues pour réduire la hs-CRP en plus d’améliorer les résultats cardiovasculaires globaux, tels que la thérapie par statine ou aspirine. Il a été suggéré que la PCR hs pourrait être utile en tant que marqueur indépendant du pronostic d’événements récurrents, y compris le décès, l’infarctus du myocarde et la resténose chez les patients souffrant de maladie coronarienne stable ou de syndromes coronariens aigus ou chez ceux qui ont subi une intervention coronarienne percutanée3. Cette information peut être particulièrement utile pour conseiller les patients sur l’importance de l’observance des interventions de prévention secondaire.3 La Hs-CRP peut également être utile chez les personnes sans facteurs de risque de maladie cardiovasculaire, connues sous le nom de patients à faible risque cardiovasculaire, qui ne seraient pas autrement identifiées comme des candidats potentiels à un traitement de prévention primaire. Cependant, à l’heure actuelle, il n’existe pas de preuves de la pertinence clinique ou du rapport coût-efficacité de l’utilisation d’une hs-CRP >2 mg/L pour prédire de manière indépendante le risque cardiovasculaire. En fait, l’AHA recommande spécifiquement de ne pas dépister les niveaux de hs-CRP pour l’ensemble de la population adulte à des fins d’évaluation du risque cardiovasculaire.3 Par conséquent, la hs-CRP aura l’impact le plus significatif sur les patients présentant un risque intermédiaire d’événements cardiovasculaires, pour lesquels la décision d’initier un traitement préventif primaire n’est pas claire.
Les individus présentant un taux de hs-CRP >2 mg/L avec des facteurs de risque cardiovasculaire supplémentaires, autrement classés comme patients à risque cardiovasculaire intermédiaire, doivent subir un nouveau test dans 2 semaines pour exclure une réponse inflammatoire aiguë. Les patients présentant une élévation persistante, inexpliquée et marquée de la hs-CRP >10 mg/L après répétition des tests doivent être évalués à la recherche d’étiologies non cardiovasculaires, telles qu’une infection, une arthrite active ou une maladie concomitante.3,5 Si le taux de hs-CRP reste élevé, le patient peut être reclassé comme étant à haut risque cardiovasculaire sur la base d’un jugement clinique, ce qui justifierait l’instauration d’un traitement de prévention cardiovasculaire primaire. Il est important de noter que les meilleurs moyens de réduire la CRP sont déjà connus pour réduire le risque cardiovasculaire, notamment le régime alimentaire, l’exercice physique, le contrôle de la pression artérielle et l’arrêt du tabac.6
Les domaines spécifiques nécessitant des investigations supplémentaires comprennent l’établissement de l’indépendance de la hs-CRP par rapport aux autres facteurs de risque cardiovasculaire, la détermination de l’association avec les paramètres cardiovasculaires, l’établissement du rapport coût-efficacité du dépistage des niveaux de hs-CRP et l’initiation potentiellement plus précoce d’un traitement de prévention primaire. L’avantage d’inclure la hs-CRP dans les équations de cohortes regroupées pour classer le risque cardiovasculaire doit également faire l’objet d’une étude plus approfondie, bien que cela ait été examiné par le biais du score de risque de Reynolds pour les hommes et les femmes.17,18 Plus précisément, chez les femmes, le score de risque de Reynolds a reclassé 40 à 50 % des femmes à risque intermédiaire dans des catégories de risque cardiovasculaire supérieures ou inférieures, et chez les hommes, le modèle de prédiction a intégré la hs-CRP, les antécédents parentaux et a amélioré de manière significative la prédiction du risque cardiovasculaire global.17,18 En outre, bien que cette stratégie reste incertaine et n’ait pas été testée, les niveaux de hs-CRP peuvent être utiles pour motiver les patients à améliorer leurs comportements de vie et à se conformer aux traitements médicamenteux.3
Conclusion
Des preuves solides soutiennent l’association de la hs-CRP avec les maladies cardiovasculaires, bien que l’ampleur de ces associations puisse être confondue par les facteurs de risque cardiovasculaire établis. Des preuves modérées suggèrent que le test hs-CRP peut améliorer la stratification du risque, en particulier chez les patients à risque cardiovasculaire intermédiaire pour lesquels la décision d’initier un traitement préventif primaire n’est pas claire. Des recherches futures doivent être menées pour justifier une recommandation plus concrète pour l’application des niveaux de hs-CRP dans la pratique clinique. Cependant, en ce qui concerne le jugement clinique, il existe des preuves pour soutenir la reclassification des patients à risque cardiovasculaire intermédiaire sur la base de taux élevés de hs-CRP, ce qui justifierait l’initiation d’un traitement de prévention cardiovasculaire primaire. En revanche, il n’existe pas de preuves de la pertinence clinique ou du rapport coût-efficacité de l’utilisation de taux élevés de hs-CRP pour prédire de manière indépendante le risque cardiovasculaire chez les patients à faible risque cardiovasculaire. Les modifications du mode de vie, dont on sait qu’elles réduisent à la fois la CRP et le risque cardiovasculaire, devraient rester le pilier de toutes les stratégies de traitement des personnes à risque de maladie cardiovasculaire.
1. Grundy SM, Bazzarre T, Cleeman J, et al. Prevention Conference V : Beyond secondary prevention : identifying the high-risk patient for primary prevention : medical office assessment. Circulation. 2000;101:e3-e11.
2. Groupe d’experts sur la détection, l’évaluation et le traitement de l’hypercholestérolémie chez les adultes. Résumé exécutif du troisième rapport du National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III). JAMA. 2001;285:2486-2497.
3. Pearson TA, Mensah GA, Alexander RW, et al. Markers of inflammation and cardiovascular disease : application to clinical and public health practice : a statement for healthcare professionals from the Centers for Disease Control and Prevention and the American Heart Association. Circulation. 2003;107(3) : 499-511.
4. Stone NJ, Robinson JG, Lichtenstein AH, et al. 2013 ACC/AHA guideline on the treatment of blood cholesterol to reduce atherosclerotic cardiovascular risk in adults : a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2014;63:2889-2934.
5. Jacobson TA, Ito MK, Maki KC, et al. Recommandations de la National Lipid Association pour une gestion de la dyslipidémie centrée sur le patient : partie 1-résumé exécutif. J Clin Lipidol. 2014;8(5):473-488.
6. Ridker PM. Page pour les patients en cardiologie. La protéine C-réactive : un test simple pour aider à prédire le risque de crise cardiaque et d’accident vasculaire cérébral. Circulation. 2003;108(12):e81-e85.
7. Kaptoge S, Di Angelantonio E, Lowe G, et al. Concentration de protéine C-réactive et risque de maladie coronarienne, d’accident vasculaire cérébral et de mortalité : une méta-analyse de participants individuels. Lancet. 2010;375:132-140.
8. Mcpherson M. Utilisation de la protéine C-réactive dans le traitement médical. Articles d’Ezine. 3 juin 2010. http://ezinearticles.com/?C-Reactive-Protein-Usage-in-Medical-Treatment&id=4411095 Consulté le 12 juin 2014.
9. Boekholdt SM, Kastelein JJ. Protéine C-réactive et risque cardiovasculaire : plus d’huile sur le feu. Lancet. 2010;375:95-96.
10. Simmonds S. Le dépistage de la protéine C-réactive peut vous sauver la vie. Life Extension. 2014;20(5):37-47.
11. Hong YJ, Mintz GS, Kim SW, et al. Impact de la rupture de plaque et de la protéine C-réactive élevée sur le résultat clinique chez les patients atteints d’infarctus aigu du myocarde : une étude par échographie intravasculaire. J Invasive Cardiol. 2008;20(9):428-435.
12. Roberts WL, Moulton L, Law TC, et al. Évaluation de neuf méthodes automatisées de la protéine C-réactive de haute sensibilité : implications pour les applications cliniques et épidémiologiques : partie 2. Clin Chem. 1997;43:52-58.
13. Buckley DI, Fu R, Freeman M, et al. La protéine C-réactive comme facteur de risque de maladie coronarienne : une revue systématique et des méta-analyses pour la U.S. Preventive Services Task Force. Ann Intern Med. 2009;151:483-495.
14. Helfand M, Buckley DI, Freeman M, et al. Emerging risk factors for coronary heart disease : a summary of systematic reviews conducted for the U.S. Preventive Services Task Force. Ann Intern Med. 2009;151:496-507.
15. Schnell-Inderst P, Schwarzer R, Göhler A, et al. Valeur pronostique, efficacité clinique et rapport coût-efficacité de la protéine C-réactive de haute sensibilité comme marqueur d’événements cardiaques majeurs chez les personnes asymptomatiques : un rapport d’évaluation des technologies de la santé. Intl J Tech Assess Health Care. 2010;26:30-39.
16. Ridker PM, Danielson E, Fonseca FA, et al ; JUPITER Study Group. Rosuvastatine pour prévenir les événements vasculaires chez les hommes et les femmes avec une protéine C-réactive élevée. N Engl J Med. 2008;359:2195-2207.
17. Ridker PM, Buring JE, Rifai N, Cook NR. Développement et validation d’algorithmes améliorés pour l’évaluation du risque cardiovasculaire global chez les femmes : le score de risque de Reynolds. JAMA. 2007;297:611-619.
18. Ridker PM, Paynter NP, Rifai N, et al. La protéine C-réactive et les antécédents parentaux améliorent la prédiction du risque cardiovasculaire global : le score de risque de Reynolds pour les hommes. Circulation. 2008;118:2243-2251.




