Les scanners cérébraux révèlent pourquoi il est si difficile de se remettre d’un TOC – et laissent entrevoir des pistes pour l’avenir
Nous faisons souvent référence aux personnes extrêmement ordonnées ou organisées comme étant « un peu TOC ». Mais la réalité de la vie avec un trouble obsessionnel compulsif est une question très différente et sérieuse.
Les personnes atteintes de ce trouble cérébral luttent beaucoup contre des pensées récurrentes et intrusives (obsessions) et des envies indésirables de répéter sans cesse des comportements de sécurité (compulsions). Les exemples les plus courants sont les craintes exagérées d’être contaminé ou de se blesser, ce qui conduit à des lavages ou des vérifications excessifs. Il est facile de comprendre pourquoi cela provoque une détresse extrême et interfère avec la vie quotidienne.
Dans certains cas, les personnes atteintes de TOC sont tourmentées par des pensées taboues angoissantes, par exemple la peur d’abuser sexuellement d’un enfant, même si elles n’en ont absolument pas envie. Cette crainte s’accompagne d’une compulsion à chercher à se rassurer, par exemple en évitant les enfants ou en consultant les journaux au cas où elles auraient été accusées. Ces personnes ont souvent trop honte pour révéler leurs symptômes, craignant d’être punies ou jugées « folles ». En écoutant ces patients, il est clair que leur tourment est réel, avec jour après jour passé à endurer des peurs irrationnelles et à répéter des comportements apparemment sans but.
Un traitement standard pour les TOC implique l’exposition et la prévention de la réponse (ERP). Il s’agit pour le patient de se confronter à ses pires craintes tout en apprenant à ne pas exécuter ses compulsions. Par exemple, il peut toucher un siège de toilettes et ne pas être autorisé à se laver les mains. Ce traitement est souvent associé à des doses relativement élevées de médicaments inhibiteurs sélectifs de la recapture de la sérotonine (ISRS) – généralement trois fois plus élevées que celles nécessaires pour traiter la dépression. L’ensemble de ces traitements peut aider de nombreux patients souffrant de TOC, mais pas tous, loin de là. Alors pourquoi le TOC est-il un trouble aussi débilitant et pourquoi est-il si difficile à traiter ? Notre nouvelle recherche offre un indice – et un peu d’espoir pour ceux qui luttent.
Naomi Fineberg, qui dirige une clinique spécialisée pour les patients atteints de TOC, en voit beaucoup pour qui la vie quotidienne est difficile et qui continuent à lutter contre leur trouble malgré le traitement. Selon elle, environ 40 % des patients ne répondent pas aux traitements personnalisés. Qui plus est, beaucoup se retrouvent avec des symptômes gênants résiduels tels que des pensées obsessionnelles persistantes ou des rechutes.
Ces patients peuvent encore tomber dans la dépression et le comportement suicidaire après le traitement, et être tellement dépassés par leurs comportements obsessionnels compulsifs qu’ils finissent par négliger leur famille, leur travail, leurs amis et leur santé. Dans sa forme la plus grave, le TOC perturbe même les activités d’autogestion les plus élémentaires, comme manger ou boire – ce qui entraîne parfois la nécessité d’une hospitalisation à long terme ou d’un placement en établissement.
Le TOC sur le cerveau
La nouvelle étude de notre équipe ici à l’Université de Cambridge, publiée dans les Actes de l’Académie nationale des sciences, commence maintenant à montrer pourquoi il en est ainsi. Nous avons comparé 43 patients souffrant de TOC avec 35 participants témoins en bonne santé dans une expérience conçue pour étudier pourquoi les patients souffrant de TOC luttent pour apprendre que le fait de ne pas exécuter leurs comportements de sécurité est en fait « sûr ». Pour ce faire, nous avons examiné leur capacité à ajuster avec souplesse leurs réactions aux changements de la menace tout en étant à l’intérieur d’un scanner IRMf, qui mesure l’activité cérébrale en suivant les changements du flux sanguin, au Wolfson Brain Imaging Centre.
Nous avons montré aux participants deux visages en colère, dont l’un était parfois associé à un léger choc électrique au poignet, le rendant menaçant. Les enregistrements d’infimes changements dans la sueur indiquaient quand les participants s’attendaient à un choc. Pour tester la mise à jour flexible de la menace, nous avons également inversé les stimuli de sorte que le visage « sûr » devenait le visage menaçant et vice versa. L’expérience teste la capacité de l’individu à apprendre quand un stimulus est sûr et donc à ne pas s’attendre à un choc. En inversant les stimuli, nous avons introduit une ambiguïté car les deux visages avaient alors été associés à la possibilité d’un choc.
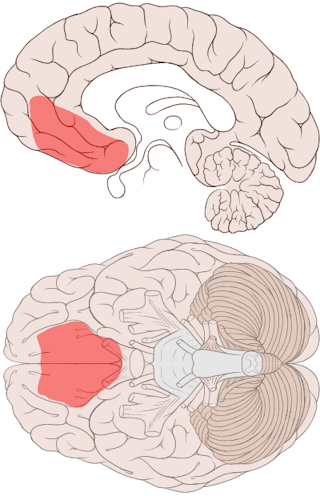
Les patients atteints de TOC pouvaient initialement apprendre quel visage prédisait une menace. Mais une fois que cela a été inversé, ils étaient incapables de faire la différence entre le nouveau et l’ancien stimulus menaçant – ils traitaient les deux comme menaçants. Nous pensons que c’est parce qu’ils n’ont jamais vraiment appris que l’un des visages était vraiment sûr – ce qui se reflète dans leur activité cérébrale. Contrairement aux participants sains, aucun signal n’a été émis par le cortex préfrontal ventromédial des patients atteints de TOC, une zone du cerveau qui signale normalement la sécurité.
Les résultats suggèrent que les patients atteints de TOC sont susceptibles d’avoir des difficultés à apprendre quand les situations sont sûres dans la vie quotidienne – et que cela est lié à des différences dans le cerveau. Cela a une grande pertinence pour le traitement psychologique actuel des TOC, dans lequel les patients sont censés apprendre que ne pas effectuer des comportements de sécurité excessifs et compulsifs est en fait « sûr » et donc inutile. Les thérapies d’exposition actuelles peuvent se contenter d’enseigner aux patients comment gérer leurs compulsions au lieu de leur apprendre réellement que les situations qui leur font si peur ne sont pas réellement dangereuses. Cela signifie que les pensées obsessionnelles peuvent persister et qu’il est possible que le comportement compulsif revienne dans de futures situations stressantes.
Cette recherche fait suite à une autre étude récente publiée dans Biological Psychiatry, qui a découvert un manque de communication entre des zones cérébrales spécifiques chez les patients atteints de TOC. En particulier, elle a trouvé une connectivité perturbée entre les voies neuronales qui relient l’avant du cerveau aux ganglions de la base, qui sont essentiels pour la pensée flexible et les comportements dirigés vers un objectif que nous savons être altérés chez les patients atteints de TOC et qui sont susceptibles de contribuer à la difficulté de surmonter la volonté d’exécuter des compulsions inutiles.
Une piste pour améliorer le traitement futur des TOC serait d’explorer un meilleur apprentissage chez les patients que le fait de ne pas exécuter les comportements compulsifs de sécurité est vraiment sans danger. Cela pourrait être réalisé en stimulant les récompenses dans la thérapie pour ne pas exécuter le comportement de sécurité ou éventuellement avec l’aide de certains médicaments qui peuvent améliorer l’expérience positive de ne pas avoir à exécuter les compulsions.




