Niespodzianki związane z mikrozłamaniami niszczą doświadczenie
 By Emily Delzell
By Emily Delzell
Chirurdzy ortopedyczni w Stanach Zjednoczonych wykonują ponad 25 000 mikrozłamań rocznie, co czyni tę procedurę najczęstszą techniką stymulowania szpiku stosowaną do naprawy ubytków chrząstki, które często dotykają osoby aktywne.1 Chociaż mikrozłamania są jednoetapowym, tanim zabiegiem, wymagającym jedynie czasu operacyjnego i powszechnie stosowanych narzędzi chirurgicznych, wymagają one długiej rehabilitacji i wiążą się z innymi wyzwaniami, takimi jak ograniczona trwałość i mniej niż optymalne wskaźniki powrotu do sportu. Ponadto, dla wielu pacjentów procedura ta jest całkowitym zaskoczeniem.
Shawn Reed, zapalony rowerzysta górski z historią problemów z kolanami, po raz pierwszy usłyszał termin mikrozłamania, kiedy obudził się po operacji łąkotki w prawym kolanie. Powiedział on LER, że przed operacją rozumiał, że zabieg będzie w pewnym stopniu odkrywczy. Jednak proces rehabilitacji, o którym dowiedział się po raz pierwszy tego dnia, był dla niego dużym zaskoczeniem.
„Chirurg ortopeda powiedział mi, że znalazł kilka znaczących rozdarć w mojej łąkotce, że oczyścił wszystkie rozdarcia, a następnie powiedział, że znalazł niezwykłe rozdarcie chrząstki na mojej kości udowej, w zasadzie dużą dziurę w chrząstce, i że wykonał mikrozłamanie na tym obszarze. Powiedział, że będę chodził o kulach przez około sześć tygodni i że, miejmy nadzieję, za trzy do czterech miesięcy będę mógł wrócić do dobrego poziomu aktywności”, powiedział Reed.
„Byłem trochę zdezorientowany z powodu znieczulenia, ale moja żona tam była i odwróciłem się do niej, kiedy wyszedł i zapytałem, 'Czy on właśnie powiedział, że nie będę chodził przez sześć tygodni? To było również trochę mylące, ponieważ przedstawił mi to w bardzo rzeczowy sposób”, powiedział Reed, 45-letni mieszkaniec Raleigh, NC, którego praca jako przedstawiciel handlowy w branży sercowo-naczyniowej wymaga podnoszenia i noszenia pudeł w i z gabinetów lekarskich.
Reed przeszedł kilka wcześniejszych operacji drugiego kolana, w tym naprawę łąkotki, po której nastąpiła stosunkowo łatwa i krótka rekonwalescencja. Do ostatniego zabiegu podszedł więc z pewnym siebie, a nawet swobodnym nastawieniem, sądząc, że wstanie i będzie chodził za dwa lub trzy dni.
Chociaż Reed chciałby wiedzieć o możliwości długiej rekonwalescencji przed operacją, przyznaje, że powinien był zadawać więcej pytań i że powiedział swojemu chirurgowi, aby ten podejmował wszelkie decyzje śródoperacyjne, które uzna za najlepsze – „traktował kolano tak, jakby było jego własnym.”
„Zasadniczo dałem mu zielone światło, aby zrobił wszystko, co uważał za najlepsze”, powiedział Reed, który zauważył, że miał ogromne szczęście, że jego pracodawca zapewnia świadczenia z tytułu czasowej niezdolności do pracy, jak również dobre pokrycie kosztów fizykoterapii.
„Miałem szczęście, że byłem w stanie przejść na krótkoterminową niezdolność do pracy naprawdę niespodziewanie”, powiedział. „Jego ubezpieczenie pozwoli mu również na kontynuowanie terapii fizycznej tak długo, jak on i jego terapeuta uznają to za konieczne, a jego elastyczna praca w terenie oznacza, że może znaleźć czas na sesje terapeutyczne odbywające się dwa razy w tygodniu, które do tej pory skupiały się na ćwiczeniach mięśnia czworogłowego i zakresu ruchu.
Nie wszyscy pacjenci, którzy kończą z „niespodzianką” mikrozłamania mają siatkę bezpieczeństwa Reeda i inne zasoby.
Dla Grahama Cole’a, 59-letniego niezależnego wykonawcy w Caerphilly, Walia, który nie ma świadczeń chorobowych, ograniczenia w noszeniu ciężarów, które przyszły z jego powrotem do zdrowia po mikrozłamaniu były finansowo wyniszczające, a procedura wysoce niezadowalająca.
Dziesięć tygodni po operacji Cole zmagał się ze znacznym bólem i obawiał się, że nigdy nie będzie w stanie wrócić do gry w squasha, w którego wcześniej grał na tyle dobrze, że miał szansę na miejsce numer jeden w krajowych rankingach dla swojej grupy wiekowej.
„Powiedziano mi, że będę mógł wyjść ze szpitala i wrócić do sportu za około dwa tygodnie”, powiedział Cole, który przez 36 tygodni znajdował się na liście oczekujących na operację, po tym jak powiedziano mu, że potrzebuje przycięcia łąkotki.
„Operacja brzmiała obiecująco, ale po tym czasie byłem nieco niezdecydowany, ponieważ stan kolana wydawał się stale poprawiać, a ja wracałem do jazdy na rowerze i gry w squasha, choć słabo i w ortezie”, powiedział. „Ale nie miałem pojęcia, że tak się stanie!”
Cole opisał siebie jako „masywnie rozczarowanego i przygnębionego”, zauważając, że powiedziano mu o mikrozłamaniu „z czwartej ręki”, nigdy nie rozmawiał z chirurgiem, który wykonał zabieg, i nie otrzymał dobrej rady na temat rehabilitacji, której potrzebuje po upływie sześciu tygodni.
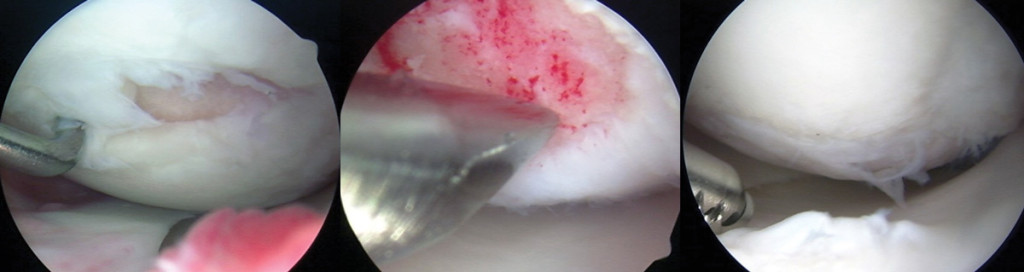
Lewy obraz artroskopowy pokazuje zmianę 4 stopnia, 21 x 7 mm, na kłykciu przyśrodkowym kości udowej przed mikrozłamaniem. Środkowy obraz pokazuje perforacje odsłoniętej kości podchrzęstnej podczas mikrozłamania. Prawy obraz, dwa lata po mikrozłamaniu, pokazuje wypełnienie całego wcześniejszego mikrozłamanego ubytku z pewnym postrzępieniem stopnia 2. (Zdjęcia dzięki uprzejmości Karen Briggs, MPH, dyrektor, Center for Outcomes-Based Orthopaedic Research, Steadman Philippon Research Institute, Vail, CO.)
„Chciałbym nigdy nie mieć tego zrobionego; to naprawdę zrujnowało moje życie pod pewnymi względami,” powiedział. „Mam tylko nadzieję, że moja sytuacja się poprawi.”
Prowadzi własne badania nad powrotem do zdrowia po mikrozłamaniach i stara się postępować zgodnie z późniejszymi fazami protokołu rehabilitacyjnego opracowanego przez chirurga ortopedę, który opracował mikrozłamania, Richarda Steadmana, MD.2
Steadman powiedział LER, że nigdy nie wykonałby mikrozłamania bez uprzedniego pełnego omówienia z pacjentem procedury i sposobu powrotu do zdrowia.
„Posiadanie pacjenta, który jest chętny do przestrzegania protokołu rehabilitacyjnego jest bardzo ważne dla powodzenia mikrozłamania”, wyjaśnił Steadman, który wraz z kolegami z Colorado State University w Fort Collins, opracował mikrozłamania w latach 80-tych poprzez badania na koniach.
„Większość moich pacjentów jest kierowana do mnie na mikrozłamania, więc już wiedzą, że mają problem. Jeśli mają rozsądny MRI, który wszyscy nasi pacjenci mają, wtedy po prostu nie znajdujemy zaskakującej wady,” powiedział. „W tysiącach przypadków, mogę tylko myśleć o tym, że to się dzieje raz lub dwa razy. Nie jest trudno określić głębokość i lokalizację defektu na MRI i omówić sytuację przed operacją; w ten sposób nie zostaniesz złapany w środku sprawy.”
Imaging, imaging, imaging
Although magnetic resonance imaging (MRI) can produce high quality images of cartilage defects, not all MRI units are created equal, explained Riley J. Williams III, MD, chirurg ortopedyczny w Manhattan’s Hospital for Special Surgery (HSS), gdzie jest również członkiem Sports Medicine & Shoulder Service i dyrektorem HSS Institute for Cartilage Repair.
„To zależy od wielkości magnesu zaangażowanego, jak również oprogramowania, z którego korzysta indywidualna jednostka”, powiedział. „Ogólnie rzecz biorąc, obecnie jest o wiele więcej jednostek MRI, które mogą wykryć obecność uszkodzeń chrząstki stawowej, ale jasność tych obrazów jest nadal bardzo zróżnicowana w zależności od jednostki.”
Aaron Krych, MD, profesor nadzwyczajny chirurgii ortopedycznej w Mayo Clinic w Rochester, MN, zauważył, „Z pewnością, wraz z dostępnością mapowania chrząstki w trzech teslach, MRI stał się bardzo dobry w diagnozowaniu zmiany, pomagając nam w określeniu rozmiaru zmiany. Niespodzianki mogą pojawić się, gdy mamy do czynienia z MRI niskiej jakości lub klasycznym przypadkiem, w którym chirurdzy mają, na przykład, pacjenta z ACL, którego początkowe filmy urazowe, ale następnie późniejsza niestabilność między ich MRI i bieżącą operacją, co powoduje więcej urazów i zmian, które są znalezione tylko w czasie operacji.”
Obaj Williams i Krych czują, że to na chirurgach, którzy wykonują naprawy uszkodzeń chrząstki, spoczywa obowiązek zapewnienia, że ich pacjenci przechodzą MRI w jednostce, która jest w stanie sprostać zadaniu jasnego określenia głębokości i lokalizacji uszkodzenia
„To nie zależy od operatora MRI lub radiologa, aby zapewnić, że lekarz widzi to, co musi zobaczyć”, powiedział Williams. „Jeśli jesteś chirurgiem i jest to obszar twoich zainteresowań, to bardzo łatwo jest nawiązać współpracę z radiologiem, ponieważ zmiany w wykrywaniu, które są wymagane, są dość proste.”
Zauważył, że w promieniu dwóch mil od jego szpitala znalazł wszystkie pięć jednostek MRI, które dobrze obrazują chrząstkę.
„Jeśli podejrzewam uszkodzenie chrząstki, na pewno skieruję pacjenta do jednej z tych jednostek,” powiedział,
Podobnie jak Steadman, zarówno Krych jak i Williams powiedzieli, że nigdy nie wykonaliby mikrozłamania bez uprzedniego wyjaśnienia czynników z nim związanych i uzyskania zgody pacjenta.
„To radykalnie zmienia ich rehabilitację,” powiedział Krych. „Zamiast zwykłego zabiegu usunięcia uszkodzeń w kolanie, po którym szybko wracają do zdrowia, mikrozłamanie oznacza sześć tygodni chodzenia o kulach oraz korzystanie z urządzenia do ciągłego ruchu biernego przez sześć do ośmiu godzin dziennie. Wyobrażam sobie, że wielu pacjentów nie byłoby z tego powodu zbyt zadowolonych, chyba że zgodziliby się na to wcześniej.”
Williams zauważył, że pacjenci, którzy nie spodziewają się mikrozłamań często kończą z najgorszymi wynikami.
„Chirurg nie miał czasu na przygotowanie pacjenta, a mikrozłamanie jest wykonywane jako środek tymczasowy, ponieważ chirurg chce spróbować coś zrobić,” powiedział. „Głównym przesłaniem jest obrazowanie, obrazowanie, obrazowanie, ponieważ nigdy nie chcesz utknąć wykonując operację, która nie jest idealnie dopasowana do pacjenta.”
Inne niespodzianki pooperacyjne
Mikrozłamanie nie było niespodzianką dla każdego pacjenta, z którym rozmawiał LER. Kiedy Harold Rosenberg, 60-letni mieszkaniec okolic Los Angeles, usłyszał i poczuł, że coś w jego lewym kolanie pękło podczas jednego z częstych meczów tenisowych, jego chirurg powiedział mu, że rezonans magnetyczny wykazał rozdarcie łąkotki i prawdopodobnie inne uszkodzenia, dla których wskazana może być mikrozłamania.
Rosenbergowi nie powiedziano jednak, z czym zazwyczaj wiąże się rekonwalescencja po mikrozłamaniach.
„Nigdy nie otrzymałem informacji, jak trudna będzie ta rekonwalescencja”, powiedział Rosenberg, który poddał się zabiegowi w styczniu. „Myślałem, że wiem, w co się pakuję. Wcześniej miałem łzy łąkotki w drugim kolanie i poszedłem na operację, a dziesięć dni później byłem już na nogach i uderzałem piłki tenisowe, więc pomyślałem, że w porządku, zrobię to.”
Rosenberg powiedział, że jego chirurg nigdy nie omawiał potrzeby unikania pełnego noszenia ciężaru ciała.
„Używałem kul przez kilka dni, a potem je odstawiłem,” powiedział. „Czułem się całkiem dobrze przez jakiś czas, ale potem ból naprawdę się nasilił.”
Rosenberg próbował wykonywać ćwiczenia, których nauczył się podczas pierwszej sesji fizykoterapii, ale odczuwał zbyt silny ból, aby kontynuować, prawdopodobnie dlatego, że zbyt wcześnie podkreślił gojącą się chrząstkę na początku swojego powrotu do zdrowia.
„Najlepszą rzeczą, jaką zrobiłem, było nie robienie niczego przez dwa tygodnie, potem ból jakby ustąpił i wykonuję ćwiczenia przepisane przez terapeutę”, powiedział.
Około 10 tygodni po powrocie do zdrowia Rosenberg mógł chodzić bez bólu, ale powiedział, że nie mógł biegać i że niektóre ruchy, takie jak obracanie się, były nadal bolesne.
Pod koniec marca, podczas wizyty kontrolnej u swojego chirurga, Rosenberg zapytał go o to, czego dowiedział się o typowej rehabilitacji związanej z mikrozłamaniami. Chirurg powiedział mu, że nie zalecił ograniczonego noszenia ciężarów, ponieważ uszkodzenie Rosenberga nie znajdowało się w obszarze obciążonym, ale że zaleciłby takie ograniczenie, gdyby uszkodzenie znajdowało się w bardziej podatnym miejscu.
Chirurg Rosenberga również pominął przepisanie CPM. Podobnie było w przypadku Grahama Cole’a i Shawna Reeda. Reed zapytał swojego chirurga o stosowanie CPM i powiedziano mu, że go nie potrzebuje. Jednak wszyscy chirurdzy, z którymi przeprowadzono wywiady do tego artykułu, powiedzieli, że przepisują CPM na sześć do ośmiu godzin dziennie podczas pierwszej fazy rekonwalescencji.
„Uważamy, że CPM daje wiadomość tej nowo tworzącej się tkance, że chce być gładką powierzchnią, że chce się ujędrnić i że ma czas, aby rozwinąć rodzaj chrząstki, która wytrzyma przez długi czas”, powiedział Steadman.
Krych zgodził się.
„W większości przypadków chirurgii kolana, CPM jest stosowany w celu zachęcenia do ruchu. Jednakże, w chirurgii chrząstki, CPM jest w rzeczywistości do promowania dobrego metabolizmu chrząstki bez przeciążania chrząstki, ponieważ kolano ma chronione noszenie ciężaru ciała,” powiedział. „Większość chirurgów, którzy wykonują znaczną liczbę zabiegów naprawczych chrząstki, stosowałaby CPM u wszystkich pacjentów z chrząstką, chyba że ubezpieczenie by temu zaprzeczało.”
Ostatnie badanie praktyki chirurgicznej wśród kanadyjskich chirurgów ortopedów sugeruje, że wielu z nich, którzy wykonują mikrozłamania, nie stosuje CPM.3 Badacze otrzymali 299 odpowiedzi od członków Kanadyjskiego Stowarzyszenia Ortopedycznego; 131 zgłosiło regularne wykonywanie mikrozłamań. Tylko 11% stwierdziło, że przepisuje CPM, a 39% nie ogranicza dźwigania ciężarów. Chirurdzy sportowi znacznie częściej stosowali CPM i ograniczali noszenie ciężarów niż chirurdzy bez praktyki w zakresie medycyny sportowej.
W systematycznym przeglądzie dowodów klinicznych dotyczących stosowania CPM po naprawie uszkodzeń chrząstki stawu kolanowego,4 badacze z The Ohio State University w Columbus zidentyfikowali cztery badania III stopnia, które spełniały ich kryteria włączenia, ale nie przeprowadzili żadnych randomizowanych badań kontrolowanych. Ze względu na szeroki zakres procedur stosowanych przy naprawach, nie mogli oni przeprowadzić metaanalizy i dlatego nie mogli wyciągnąć żadnych ostatecznych wniosków na temat skuteczności CPM. Jednakże zauważyli, że podstawowe nauki silnie wspierają stosowanie CPM w tym ustawieniu.
Wytrzymałość i powrót do sportu
Większość badań i ekspertów zgadza się, że mikrozłamania dają najlepsze wyniki u młodszych pacjentów z pojedynczymi zmianami, które są stosunkowo małe i dobrze zdefiniowane.5-9
„W naszych badaniach6,9 patrząc prospektywnie na skuteczność mikrozłamań zidentyfikowaliśmy wiek mniejszy niż trzydzieści lat, BMI mniejszy niż dwadzieścia pięć i rozmiar defektu mniejszy niż 2,5 cm2 ,” powiedział Williams. „Ponadto, zmiany, które znajdują się na powierzchni nośnej kłykcia kości udowej mają się lepiej niż te, które znajdują się w stawie rzepkowo-udowym.”
Krych zauważył również, że uważa obecność objawów przez okres krótszy niż 12 miesięcy za pozytywny wskaźnik prognostyczny.
„W miarę jak te defekty stają się bardziej przewlekłe, traci się więcej mięśni, noga jest bardziej zdekondycjonowana i pacjentom trudniej jest wrócić do poprzedniego poziomu aktywności,” powiedział. Podkreślił również znaczenie wskaźnika BMI poniżej 30, zauważając, że „niektóre firmy ubezpieczeniowe przestały zatwierdzać mikrozłamania dla patentów z BMI wyższym niż 30.”
Dla Williamsa, wskaźnik powrotu do sportu nawet u idealnego pacjenta jest niedopuszczalnie niski i od kilku lat nie stosuje mikrozłamań jako podstawowej procedury naprawy ubytków chrząstki.
„Badania, które opublikowaliśmy w 2006 roku10 , dotyczące powrotu do uprawiania sportu po mikrozłamaniach – a dotyczyły one sportowców wysokiego szczebla, młodych, wysoce zmotywowanych, przygotowanych kondycyjnie osób – wykazały, że wskaźnik powrotu do uprawiania sportu wynosił zaledwie czterdzieści cztery procent, więc zacząłem odchodzić od tej konkretnej strategii”, powiedział Williams.
Trwałość naprawy również budzi obawy. Na przykład, przegląd 28 badań dokonany w 2009 roku przez Mithoefera i wsp. wykazał, że chociaż mikrozłamania spowodowały poprawę w zakresie objawów kolana w ciągu pierwszych dwóch lat po zabiegu, to jednak w siedmiu badaniach uwzględnionych w przeglądzie odnotowano pogorszenie sprawności funkcjonalnej u 47% do 80% pacjentów po upływie od 18 do 36 miesięcy.11
Steadman, jednakże, odnotował dobre wyniki długoterminowe. Przeprowadzone przez niego w 2003 roku badanie 68 pacjentów, u których w latach 1981-1991 wykonano mikrozłamania, wykazało znaczącą poprawę w zakresie bólu i funkcji kolana średnio po 11,3 latach od zabiegu.12 W drugim badaniu z 2003 roku13 przeprowadzonym przez Steadmana i wsp. odnotowano dobre wskaźniki powrotu do uprawiania sportu: Z 25 aktywnych zawodników National Football League leczonych mikrozłamaniami w latach 1986-1997, 19 powróciło do profesjonalnej gry średnio 10 miesięcy po zabiegu. Każdy powracający zawodnik grał średnio w 57 meczach NFL (zakres, 2-180 meczów) po mikrozłamaniu. Sześciu sportowców przeszło na emeryturę; wszyscy oprócz jednego grali co najmniej pięć lat w NFL, a trzech grało ponad 10 lat.
Steadman powiedział LER, że jego dobre wyniki mogą być związane z ośmioma tygodniami, a nie sześcioma, w których chirurdzy ortopedzi ze Steadman Clinic w Vail, CO, trzymają swoich pacjentów o kulach.
„Ludzie zmniejszyli to do sześciu tygodni, i może być tak, że jest to odpowiedni czas, ale w oparciu o naszą pracę w konie, kontynuowaliśmy protokół osiem tygodni,” powiedział. „Chcesz uniknąć ciężkiego noszenia ciężarów, ale można pływać lub można obracać się na rowerze po jednym lub dwóch tygodniach, więc można być aktywnym, ale nie chcesz umieścić dużo nacisku na niedojrzałej tkanki, która jest formowanie.”
Jak Williams, Krych powiedział, że rzadziej używa mikrozłamań.
„Myślę, że jesteśmy tu nieco stronniczy, ponieważ widzimy wiele nieudanych mikrozłamań, więc mam tendencję do robienia ACI lub transferu, ale to prawdopodobnie tylko moja praktyka,” zauważył. „Powiedziałbym, że odeszliśmy od mikrozłamań, w zależności od celu aktywności pacjenta, ale nadal stosujemy je w wybranych przypadkach, gdy jest to mała, dobrze zamknięta zmiana w dobrze ustawionym kolanie.”
Zauważył, że podczas gdy operacja jest efektywna kosztowo, jej koszty dla pacjentów są znaczące.
„Jeśli mamy procedurę, która zapewnia im taką samą rehabilitację, ale jest bardziej trwała, jestem bardziej skłonny zaoferować im to – zwłaszcza jeśli są młodymi, wymagającymi sportowcami – wykonanie transferu zamiast mikrozłamań w takich sytuacjach jest prawdopodobnie lepsze,” powiedział.
Pomimo wyzwań związanych z rehabilitacją, Rosenberg ma stosunkowo pozytywne nastawienie do swojej mikrozłamanej kości i jej prawdopodobnego wyniku.
„Chciałbym mieć więcej wiedzy na temat tego, czego mogę się spodziewać po operacji w zakresie bólu i więcej instrukcji na temat nienoszenia ciężaru ciała przez pierwsze kilka tygodni,” powiedział. „Ale, nawet wiedząc to wszystko, prawdopodobnie nadal bym to zrobił. Jestem optymistą, że nie kazali mi przez to przechodzić na darmo i że będę w stanie dojść do dość dobrego poziomu aktywności. Ale wiem też, że to będzie tymczasowa naprawa, która być może potrwa następne trzy do pięciu lat.”
1. McNickle AG, Provencher MT, Cole BJ. Przegląd istniejących technologii naprawy chrząstki. Sports Med Arthrosc 2008;16(4):196-201.
2. Hurst JM, Steadman JR, O’Brien L, et al. Rehabilitation following microfracture for chondral injury in the knee. Clin Sports Med 2010;29(2):257-265.
3. Theodoropoulos J, Dwyer T, Whelan D, et al. Microfracture for knee chondral defects: a survey of surgical practice among Canadian orthopedic surgeons. Knee Surg Sports Traumatol Arthrosc 2012;20(12):2430-2437.
4. Fazalare JA, Griesser MJ, Siston RA, Flanigan DC. The use of continuous passive motion following knee cartilage defect surgery: a systematic review. Orthopedics 2010;33(12):878.
5. Solheim E, Øyen J, Hegna J, et al. Microfracture treatment of single or multiple articular cartilage defects of the knee: a 5-year median follow-up of 110 patients. Knee Surg Sports Traumatol Arthrosc 2010;18(4):504-508.
6. Williams RJ 3rd, Harnly HW. Microfracture: wskazania, technika i wyniki. Instr Course Lect 2007;56:419-428.
7. Gobbi A, Nunag P, Malinowski K. Treatment of full thickness chondral lesions of the knee with microfracture in a group of athletes. Knee Surg Sports Traumatol Arthrosc 2005;13(3):213-221.
8. Gobbi A, Karnatzikos G. Microfracture treatment of grade IV knee cartilage lesions: results at 15-year follow up in a group of athletes. Presented at Annual Meeting of the American Academy of Orthopedic Surgeons, Chicago, March 2013.
9. Mithoefer K, Williams RJ 3rd, Warren RF, et al. The microfracture technique for the treatment of articular cartilage lesions in the knee. A prospective cohort study. J Bone Joint Surg Am 2005;87(9):1911-1920.
10. Mithoefer K, Williams RJ 3rd, Warren RF, et al. High-impact athletics after knee articular cartilage repair: a prospective evaluation of the microfracture technique. Am J Sports Med 2006;34(9):1413-1418.
11. Mithoefer K, McAdams T, Williams RJ, et al. Clinical efficacy of the microfracture technique for articular cartilage repair in the knee: an evidence-based systematic analysis. Am J Sports Med 2009;37(10):2053-2063.
12. Steadman JR, Briggs KK, Rodrigo JJ, et al. Outcomes of microfracture for traumatic chondral defects of the knee: average 11-year follow-up. Arthroscopy 2003;19(5):477-484.
13. Steadman JR, Miller BS, Karas SG, et al. The microfracture technique in the treatment of full-thickness chondral lesions of the knee in National Football League players. J Knee Surg 2003;16(2):83-86.
.




