Neoplasias benignas da vulva | GLOWM
Condyloma Acuminatum
Popilomavírus humano (HPV) são ocorrências clínicas comuns. As infecções por HPV são classificadas como clínicas ou subclínicas, dependendo da infecciosidade do vírus e da resposta do epitélio afetado. A expressão típica é uma lesão epitelial papilar macia, branca-rosada. Estas lesões podem ocorrer isoladamente ou em grupos que podem tornar-se confluentes (Fig. 1). Os locais vulvares habituais são o prepúcio, o vestíbulo e o corpo perineal. Os loci perianais e anais também são vistos frequentemente.
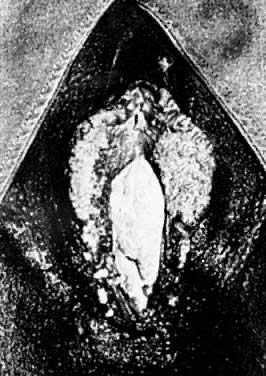 Fig. 1. Múltiplos condilomas vulvares acuminados.
Fig. 1. Múltiplos condilomas vulvares acuminados.
Embora existam mais de 60 subtipos de HPV, relativamente poucos afetam a vulva.1 Os subtipos de HPV que são mais freqüentemente encontrados na vulva são HPV 6 e HPV 11. O HPV 2, o vírus associado às verrugas epiteliais comuns, também é visto no epitélio escamoso da vulva.2 Os subtipos do HPV que estão associados a uma maior incidência de transformação maligna no colo uterino, especificamente o HPV 16, 18, 31 e 35, podem estar presentes nas lesões vulvares.1 A incidência do diagnóstico de lesões vulvares, vaginais e cervicais do HPV tem aumentado significativamente nas últimas três décadas.3 Este aumento é parcialmente atribuível aos avanços nas técnicas de diagnóstico, como a reação em cadeia da polimerase e as técnicas de hibridização do DNA. Embora seja difícil estimar a incidência ou prevalência da infecção, as percentagens estimadas de pacientes com infecção clínica e subclínica pelo HPV em algumas populações universitárias excedem 40%.1 Não existe um método fiável de identificação de infecção subclínica ou dormente. Mesmo que apenas o HPV clinicamente expresso seja considerado, é agora uma das doenças sexualmente transmissíveis mais comuns. Algumas infecções por HPV podem progredir para neoplasia intra-epitelial vulvar (NIV) e um segmento ainda menor pode progredir ainda mais para um carcinoma escamoso de células escamosas francamente invasivo da vulva, mas a maioria das lesões limita-se à expressão cutânea do HPV, conhecida como verruga venérea ou condiloma. Os estados imunossuprimidos e a gravidez estão associados ao aumento e progressão das lesões condilomatosas (Fig. 2).3
 Fig. 2. Condilomas acuminados hipertropicais em uma paciente grávida.
Fig. 2. Condilomas acuminados hipertropicais em uma paciente grávida.
Histologicamente, os condilomas aparecem como papilomas epiteliais com acantose e paraqueratose (Fig. 3). Algumas células epiteliais exibem núcleos atípicos e halos perinucleares que se acredita serem uma manifestação da infecção pelo HPV.2 Estas células são conhecidas como coilócitos. O estroma subjacente geralmente exibe uma resposta inflamatória leve. Biópsias de lesões condilomatosas resistentes ao tratamento ou com aspecto anormal devem ser realizadas para confirmação histológica do diagnóstico. A diferenciação entre condilomas e papilomatose vulvar ou outras lesões vulvares pode então ser feita.
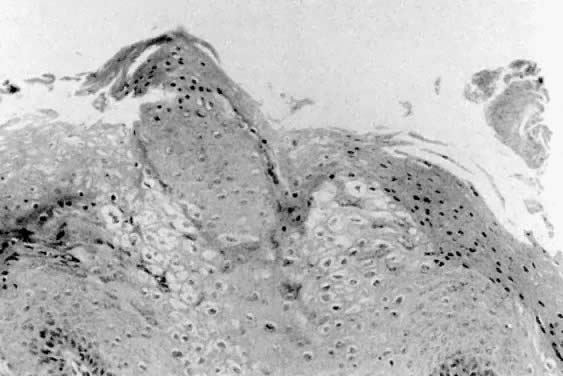 Fig. 3. Condilomas mostrando acantose, paraqueratose e alterações coilocitóticas.
Fig. 3. Condilomas mostrando acantose, paraqueratose e alterações coilocitóticas.
O tratamento consiste na destruição das manifestações cutâneas da infecção pelo HPV. A erradicação do vírus a partir do epitélio não é clinicamente possível. O controle da expressão epitelial viral pode ser realizado com agentes tópicos como ácido tricloroacético, ácido bicloroacético, podofilina ou seus derivados, ou 5-fluorouracil tópico (5-FU). Crioterapia, vaporização a laser e electroexcisão ou dessecação são outros métodos de tratamento. A administração intralesional ou sistêmica de interferon é outra opção terapêutica que normalmente é reservada para lesões recalcitrantes. Expressões cutâneas virais recorrentes geralmente são tratadas com tratamentos alternativos ou combinações de tratamentos.
Carcinoma erróneo da vulva aparece como um grande condiloma ou uma lesão suspeita de carcinoma invasivo. A lesão, descrita inicialmente por Buschke e Lowenstein como um condiloma gigante,2 está associada ao subtipo viral do HPV 6.1 O carcinoma errácico pode envolver grandes áreas da vulva, e tem uma borda empurrando e não infiltrativa. Caracteristicamente, ele está localizado na vulva. O manejo é melhor realizado pela excisão ampla e avaliação pós-operatória cuidadosa.
Neoplasia intra-epitelial vulvar
Neoplasia intra-epitelial vulvar é uma lesão escamosa hiperplástica com atipias que se confina ao epitélio. O NIV está histologicamente dividido em três categorias: NIV I (displasia leve), NIV II (displasia moderada), e NIV III (displasia grave e carcinoma in situ). As lesões do NIV são suficientemente atípicas para serem consideradas pré-malignas. A incidência de progressão para um processo invasivo maligno é relativamente baixa (10% a 15%), e o período de progressão pode se estender por vários anos.4
Doença de Bowen, NIV III e carcinoma in situ são termos clinicamente sinônimos. Essas lesões aparecem como espessantes epiteliais hiperqueratósicos, levantados e freqüentemente pigmentados (Fig. 4). Geralmente ocorrem em mulheres que estão na sexta década ou mais velhas; entretanto, uma idade mais jovem não exclui o diagnóstico. Os achados da biópsia mostram atipias epiteliais e atividade mitótica de plena epiteliais (Fig. 5). As áreas afetadas podem estar assintomáticas ou escoriadas do arranhão. Qualquer lesão espessada, elevada ou hiperqueratósica observada durante o exame ginecológico deve ser considerada para biópsia, independentemente dos sintomas associados. As lesões vulvares podem ser multifocais; portanto, sugere-se a realização de biópsias múltiplas. O aumento das lesões com corantes como o azul toluidina tem sido recomendado para tratar da natureza multifocal dessas lesões. O azul de toluidina deve corar as áreas de concentração nuclear que estão associadas ao NIV III; entretanto, a maioria das lesões é hiperqueratósica, e a superfície da queratina impede a penetração do corante nos núcleos epiteliais. Uma abordagem mais eficaz é a aplicação de uma solução diluída de ácido acético na vulva. As áreas de expressão do VIN e HPV tornam-se acetobrancas depois de mergulhadas por vários minutos.4 A vulva pode então ser examinada com uma lente de aumento ou colposcópio. Desta forma, alterações epiteliais sutis são mais facilmente identificadas.
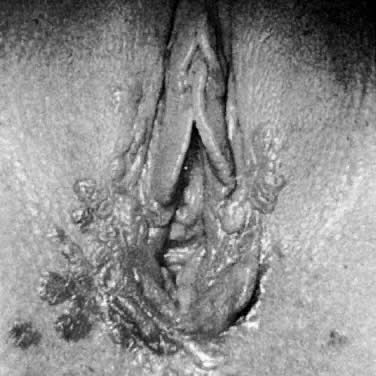 Fig. 4. Carcinoma in situ mostrando espessamento epitelial pigmentado hiperqueratósico.
Fig. 4. Carcinoma in situ mostrando espessamento epitelial pigmentado hiperqueratósico.
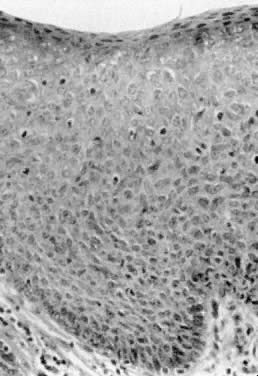 Fig. 5. Carcinoma in situ mostrando atipias epiteliais em toda a camada epitelial.
Fig. 5. Carcinoma in situ mostrando atipias epiteliais em toda a camada epitelial.
A doença de Bowen ou VIN III deve ser tratada com excisão cirúrgica, laser ou elétrica.4 É preferível remover a lesão com uma técnica que proporcione tecido para estudo histológico posterior. O uso de 5-FU ou interferon sistêmico tem tido complacência e sucesso marginal.3,5 A excisão cirúrgica com avaliação das margens continua sendo a opção preferida para o tratamento. Sugere-se um seguimento próximo para avaliar a recorrência.
A papiloseowenoide tem uma apresentação clínica e patológica semelhante à do NIV III. Ocorre em pacientes na segunda, terceira e quarta décadas de vida. É expressa como lesões papilomatosas múltiplas que podem envolver mais de uma área da vulva.3,4 Estas lesões estão associadas a infecções por HPV. Os achados da biópsia mostram atipias epiteliais com alterações coilocitóticas do HPV. A progressão para uma malignidade invasiva ocorre em casos raros, como em pacientes imunossuprimidos ou imunocomprometidos. O tratamento é conservador, a menos que estejam presentes alterações pré-malignas. Lesões pré-malignas são tratadas de forma semelhante ao NIV.
Carcinoma basal de células
Carcoma basal de células geralmente são assintomáticos até que sejam suficientemente grandes para serem notados pelo paciente ou até que se desenvolva ulceração e sangramento. O tumor é firme com bordas enroladas, e na maioria das vezes é encontrado nos lábios maiores de mulheres na pós-menopausa. A metástase é rara. O tratamento consiste na excisão ampla do tumor com margens adequadas. Avaliação para metástases deve ser considerada se a amostra excisada mostrar invasão de gordura subcutânea, espessura do tumor maior que 1 cm, ou envolvimento da uretra ou vagina. Os carcinomas das células basais são responsáveis por 2% a 4% das neoplasias benignas da vulva.6
Histologicamente, estes tumores apresentam palissas periféricas das células basais nas margens epiteliais. O restante do tumor tem células muito compactas e uniformes, com núcleos basofílicos e citoplasma escasso. As figuras mitóticas são frequentes. Estes tumores são localmente invasivos; portanto, é necessário o estudo minucioso de toda a lesão. As margens, em particular, devem ser avaliadas e relatadas para adequação. Margens inferiores a 4 mm têm maior risco de recidiva.
Acrochordon
Pólipos fibroepiteliais são comuns no epitélio vulvar. Eles são chamados de skin tags. Não existe um potencial maligno para esta lesão. São estruturas polipóides macias, cor de carne e polipoides. Apêndices cutâneos e pêlos não são característicos da acrocórdia. A terapia é a excisão local das lesões sintomáticas.
Histologicamente, o acrocordeão é descrito como um talo fibrovascular com epitélio escamoso hiperqueratósico maduro. Os apêndices epidérmicos são infrequentes e o padrão vascular pode ser aumentado.
Hidradenoma
Hidradenomas são tumores das glândulas sudoríparas apócrinas. Alguns podem ter uma origem nas glândulas sudoríparas écrinas. Geralmente têm menos de 1 cm de diâmetro e ocorrem no aspecto medial dos lábios maiores (Fig. 6). As lesões são firmes e de livre movimentação. Ulceração e dor podem se desenvolver se a lesão se conectar com a superfície epitelial. O tratamento é a excisão cirúrgica.
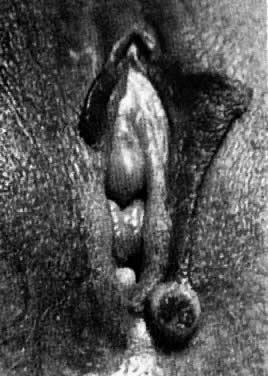 Fig. 6. Hidradenoma da vulva.
Fig. 6. Hidradenoma da vulva.
Histologicamente, o hidradenoma tem espaços císticos que são revestidos com células colunares. A lesão é ainda caracterizada por muitas pregas complexas, estruturas papilares e proliferação glandular pronunciada (Fig. 7). Esta lesão pode ser confundida com adenocarcinoma. As características distintivas do hidradenoma incluem a falta de pleomorfismo, empilhamento de células e conformidade nuclear.
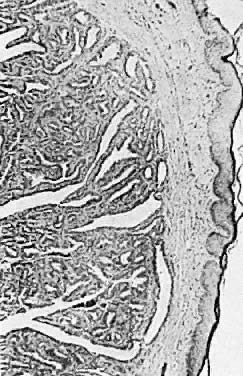 Fig. 7. Hidradenoma da vulva ( × 25)
Fig. 7. Hidradenoma da vulva ( × 25)
Syringoma
Syringomas são pequenos e benignos hamartomas das glândulas sudoríparas eccrinas. Normalmente, lesões múltiplas estão presentes e podem ocorrer em mais de um local do corpo. As lesões são assintomáticas, e nenhum tratamento é necessário, a menos que se desenvolva dor ou prurido.7
Microscopicamente, são tumores de dutos dilatados das glândulas sudoríparas, e cistos revestidos com células cubóides benignas (Fig. 8). Uma resposta inflamatória mínima está presente a menos que os cistos se rompam.
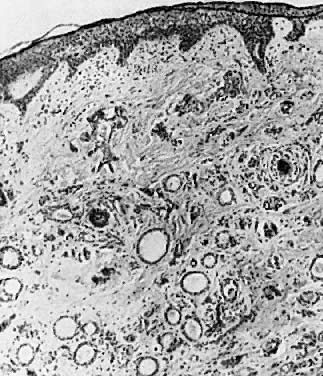 Fig. 8 . Siringoma São observadas numerosas dilatações das glândulas sudoríparas ( × 35).
Fig. 8 . Siringoma São observadas numerosas dilatações das glândulas sudoríparas ( × 35).
Tumores vulvares pigmentados
Lesões vulvares pigmentadas ocorrem em 10% a 12% de todas as mulheres. Dois por cento têm alterações pigmentadas com características pré-malignas. As lesões pigmentadas benignas são classificadas como lentiginas, melanose vulvar e nevi.
Lentiginas são pequenas (1 a 4 mm), máculas bem circunscritas. Elas ocorrem em 3% a 6% das mulheres. As lentiginas também fazem parte de várias síndromes que incluem mixoma atrial e outros defeitos estruturais e de condução cardíaca (síndrome LAMB, síndrome LEOPARD).8 Nenhuma terapia é necessária.
Histologicamente, as lentiginas são semelhantes aos nevos juncionais. Há hiperplasia na epiderme e aumento da melanina na camada basal da pele. A atipia nuclear não é vista no tecido hiperplástico.
Melanose vulvar é uma lesão maior que a lentigo e tem uma borda irregular. Histologicamente, há aumento do número de melanócitos e melanófagos dérmicos presentes. A deposição de melanina nas camadas epidérmicas basal e suprabasal está presente. A melanose vulvar e as lentiginas fazem parte de um espectro de alterações da pigmentação da vulva. É importante distingui-los dos melanomas realizando biópsia de uma área representativa.
Nevos vulvares ocorrem em 2% das mulheres. Os nevos são classificados como intradérmicos, juncionais e compostos. O nevo intradérmico surge dentro da derme (Fig. 9), e o nevo juncional surge da camada epidérmica basal (Fig. 10). O nevo composto tem características tanto do nevo intradérmico como do nevo juncional (Fig. 11). A avaliação histológica dos melanócitos para arquitetura atípica e alterações citológicas distingue os nevos pigmentados do melanoma. Os nevos irritados ou sangrentos devem ser excisados. Um alto índice de suspeita e uso liberal da excisão deve fazer parte do esquema de manejo.
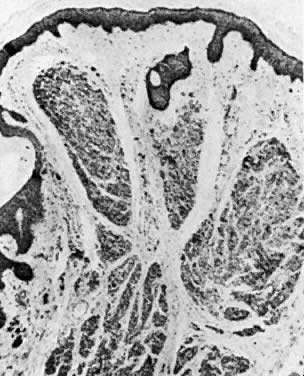 Fig. 9. Nevus intradérmicos. As células do nevo são vistas na derme superior ( × 40)
Fig. 9. Nevus intradérmicos. As células do nevo são vistas na derme superior ( × 40)
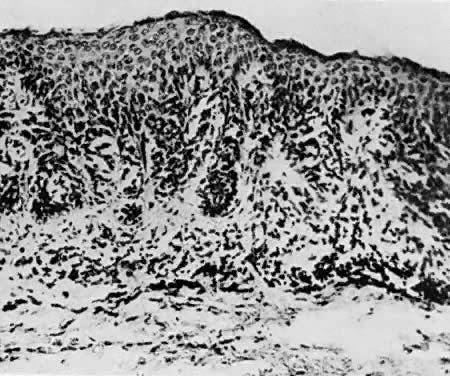 Fig. 10. Nevus juncionais. Este tipo pode tornar-se maligno ( × 50)
Fig. 10. Nevus juncionais. Este tipo pode tornar-se maligno ( × 50)
 Fig. 11. Nevus composto. As células do nevus são vistas na junção da epiderme e derme e na derme superior (× 50)
Fig. 11. Nevus composto. As células do nevus são vistas na junção da epiderme e derme e na derme superior (× 50)




