Você está usando um navegador desatualizado
Fluid balance charts are an important piece of documentation with a poor reputation.
Embora ofereça informações valiosas que podem ajudar a evitar que os pacientes fiquem gravemente doentes, os profissionais de saúde são notórios por deixá-los incompletos e imprecisos (Vincent & Mahendiran 2015).
Desidratação é um problema predominante em hospitais e ambientes de cuidados de saúde, com muitos pacientes confiando na equipe para gerenciar a ingestão de líquidos, mas restrições de tempo e imprecisões estão colocando essas pessoas em risco (Litchfield, Magill & Flint 2018).
É essencial que os gráficos de equilíbrio de fluidos sejam completados com precisão para determinar a entrada e saída de fluidos de um paciente e identificar qualquer potencial perda ou ganho de fluidos que possa ser prejudicial, exigindo um aumento dos cuidados.
O que é o equilíbrio de fluidos?
O equilíbrio de fluidos, também conhecido como homeostase de fluidos, descreve o equilíbrio dos níveis de entrada e saída de fluidos do corpo para evitar que a concentração de fluidos mude (Payne 2017; Bannerman 2018).
A fim de manter o equilíbrio necessário de nutrientes, oxigénio e água, o corpo adulto geralmente requer uma ingestão de dois a três litros por dia, com aproximadamente o mesmo débito (Bannerman 2018).
O equilíbrio é naturalmente mantido através da sede quando o fluido é demasiado concentrado e a urina passa quando o fluido é menos concentrado. Entretanto, doenças ou lesões podem alterar esses mecanismos naturais, exigindo monitoramento e intervenção (Payne 2017; Bannerman 2018).
Você deve assegurar que os pacientes estejam ingerindo e excretando líquidos adequadamente para manter a homeostase.
O que é um Gráfico de Equilíbrio de Fluidos?
Um gráfico de equilíbrio de fluidos é usado para documentar a entrada e saída de líquidos de um paciente dentro de um período de 24 horas. Esta informação é usada para informar decisões clínicas (como medicação e intervenções cirúrgicas) do pessoal médico, enfermeiras e nutricionistas, que esperam números precisos em medições exactas (Georgiades 2016).
Ao preencher um gráfico de balanço de fluidos, deve registar qualquer ingestão de fluidos pelo paciente em quantidades exactas, bem como o tipo de fluidos. Por exemplo, se você der ao paciente um copo de 200mL de água, você irá registrar essa informação. Você também deve manter um total de fluidos (CQC 2019).
Saída (urina, fezes soltas, vômito, etc.) também deve ser medida em quantidades exatas (Georgiades 2016).
Uma tabela de balanço de fluidos da amostra do NHS pode ser acessada na sua página de Folhetos de Informação ao Paciente.
Embora o conceito de uma carta de balanço de fluidos pareça simples, na prática pode ser difícil, e muitos problemas com o processo de registro foram identificados.

O que está errado?
Um estudo realizado em 2015 constatou que os enfermeiros não só desconheciam a importância do equilíbrio de fluidos, mas também estavam conduzindo uma monitorização desnecessária – com 47% da monitorização sendo realizada sem indicação clínica (Vincent & Mahendiran 2015).
Outras vezes, o estudo constatou que a taxa média de conclusão dos gráficos de equilíbrio de fluidos era de apenas 50% (Vincent & Mahendiran 2015).
Um estudo diferente constatou que, embora a equipe de enfermagem reconhecesse a importância do equilíbrio de fluidos, a monitorização da hidratação dos pacientes era “uma das várias prioridades concorrentes” sujeita a pressões de tempo. Os pacientes passivos e independentes foram os mais adversamente afetados por isso, pois tinham a capacidade de administrar sua própria ingestão de fluidos, mas estavam ansiosos demais para solicitar fluidos da equipe com medo de parecerem ‘difíceis’ (Litchfield, Magill & Flint 2018).
Claramente, há um espaço significativo para melhoria na monitoração do equilíbrio de fluidos pela equipe. Tem sido sugerido que uma revisão médica diária dos gráficos de fluidos permitiria maior eficiência e precisão, e redução de cargas de trabalho desnecessárias, entretanto, educar a equipe sobre a importância do equilíbrio de fluidos seria necessário para implementar tal sistema (Vincent & Mahendiran 2015).
Equilíbrio de fluidos positivo e negativo
É crucial utilizar gráficos de equilíbrio de fluidos para identificar se o equilíbrio de fluidos de um paciente é positivo ou negativo, uma vez que estes desequilíbrios terão de ser corrigidos (Bannerman 2018).
Se for confrontado com qualquer um dos tipos de desequilíbrio, lembre-se de aumentar os cuidados se o paciente se deteriorar e execute o suporte básico de vida, se necessário. O paciente pode necessitar de cuidados intensivos.
Equilíbrio positivo de fluidos (Hipervolaemia)
Um balanço positivo de fluidos indica que a entrada de líquidos do paciente é superior à sua saída (Bannerman 2018). A condição que descreve o excesso de fluido é conhecida como hipervolémia ou sobrecarga de fluido.
Hipervolémia causa excesso de fluido no sistema circulatório, que pode sobrecarregar o coração e levar a edema pulmonar (Granado & Mehta 2016).
Causas de Hipervolémia:
- Líquido excessivo administrado intra-operatoriamente;
- Insuficiência cardíaca congestiva;
- Ressuscitação fluída; e
- Lesão renal.
(Knott 2019)
Sinais e Sintomas de Hipervolémia:
- EDema pulmonar;
- EDema (inchaço);
- Ganho de peso rápido;
- Pressão arterial elevada;e
- Problemas do coração (incluindo insuficiência cardíaca congestiva).
(Fresenius Kidney Care 2019; Granado & Mehta 2016)
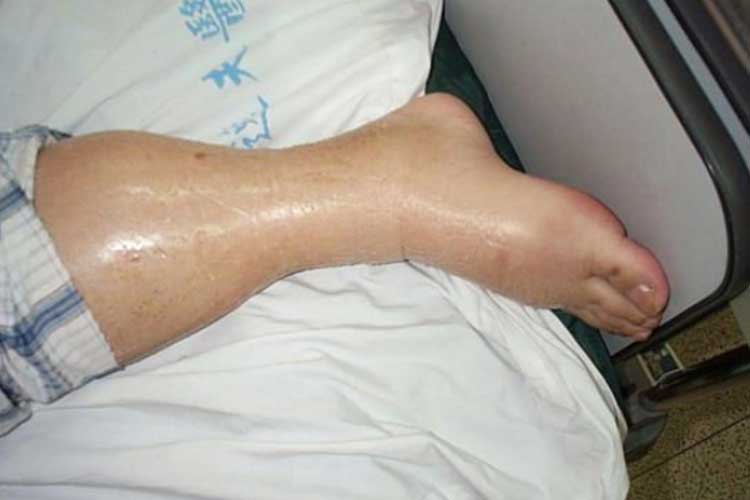
Tratamento da Hipervolémia:
Os seguintes são alguns métodos para tratar e gerir a hipervolémia, dependendo da causa e do aconselhamento médico recebido.
- Descarregar o excesso de líquido – considerar diuréticos;
- Aplicar diálise em caso de insuficiência renal;
- Monitorar a frequência cardíaca do paciente; observar os desequilíbrios eletrolíticos e obter exames de sangue;
- Suportar quaisquer complicações respiratórias;
- Aplicar monitorização hemodinâmica contínua; e
- Executar um ECG.
(Fresenius Kidney Care 2019)
Equilíbrio de fluidos negativo (Hipovolemia)
Um equilíbrio de fluidos negativo indica que a saída de fluidos do paciente é superior à sua entrada (Bannerman 2018). A condição que descreve fluido inadequado é conhecida como hipovolemia.
Hipovolemia é causada por perda significativa de fluido (choque hipovolêmico é definido como uma perda de mais de 20%), impedindo que o coração circule sangue suficiente ao redor do corpo. Isto pode resultar em falência de órgãos. O choque hipovolêmico é fatal (Nall & Gotter 2016).
Causas de hipovolemia:
- Perda de sangue significativa e súbita (por exemplo de feridas, acidentes, endometriose);
- Diarréia excessiva;
- Vómitos excessivos;
- Suorreia excessiva;
- Cirurgia;
- Queimaduras graves; e
- Administração de diuréticos.
>Suores excessivos;
(Nall & Gotter 2016; Taghavi & Askari 2019)
Sinais e Sintomas de Hipovolaemia:
- Hipotensão;
- Tachycardia/arritmias;
- Diminuição da saída de urina;
- Situação mental alterada;
- Desequilíbrio de fluidos e electrólitos;
- Factores de coagulação em desequilíbrio;
- Sinais de desidratação;
- Pele fria e húmida;
- Pulsos de pedal fracos ou ausentes (causados pelo sangue ser redireccionado para órgãos vitais, uma vez que não há líquido suficiente no sistema circulatório).
(Bannerman 2018; Procter 2019; Nall & Gotter 2016)
Tratando a hipovolemia:
- Terapia de reposição de fluidos intravenosos por via intravenosa;
- Ministrar produtos sanguíneos intravenosos por via intravenosa, se necessário;
- Substituir desequilíbrio eletrolítico;
- Suportar quaisquer complicações respiratórias;
- Aplicar monitorização hemodinâmica contínua; e
- Executar um ECG.
(Nall & Gotter 2016)
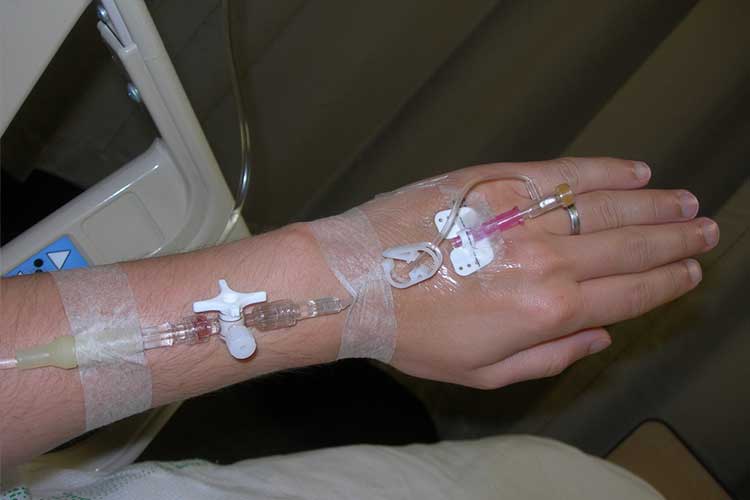
Prevenir o Desequilíbrio de Fluidos
Para reduzir quaisquer desequilíbrios de fluidos evitáveis, é crucial registar correctamente a entrada e saída de fluidos dos seus pacientes. Ter um gráfico de equilíbrio de fluidos bem documentado permite aos enfermeiros reconhecer as tendências que indicam que um paciente pode estar a caminhar numa espiral descendente.
A detecção precoce de um desequilíbrio permitirá uma inversão apropriada e reduzirá o risco de os pacientes serem admitidos em cuidados críticos.
Para que esta tarefa seja realizada adequadamente, é essencial que o pessoal seja educado sobre a importância do equilíbrio de fluidos, e que quaisquer intervenções necessárias sejam feitas para assegurar que o processo seja concluído correctamente.
Recursos adicionais
- NHS, cartaz de Monitorização de Balanço de Fluidos, https://www.bsuh.nhs.uk/library/wp-content/uploads/sites/8/2019/01/Fluid-Balance-Monitoring-Poster.pdf
- NHS, carta de Balanço de Fluidos de Amostra, https://www.therotherhamft.nhs.uk/Patient_Information/Patient_Information_Leaflets/
- Curso de Desequilíbrio de Fluidos e Electrólitos, https://www.ausmed.com.au/cpd/courses/fluid-and-electrolyte-imbalance
- Bannerman, C 2018, Monitorização de Balanço de Fluidos, NHS Brighton e Sussex University Hospitals, visualizado 8 Maio 2020, https://www.bsuh.nhs.uk/library/wp-content/uploads/sites/8/2019/01/Fluid-Balance-Monitoring-Poster.pdf
- Care Quality Commission 2019, Fluid Administration Charts, Care Quality Commission, visualizado 8 Maio 2020, https://www.cqc.org.uk/guidance-providers/adult-social-care/fluid-administration-charts
- Fresenius Kidney Care 2019, Understanding Hypervolemia and Fluid Overload, Fresenius Kidney Care, visualizado 8 Maio 2020, https://www.freseniuskidneycare.com/thrive-central/hypervolemia
- Georgiades, D 2016, A Balancing Act: Maintaining Accurate Fluid Balance Charting, HealthTimes, visto 8 Maio 2020, https://healthtimes.com.au/hub/nutrition-and-hydration/42/practice/nc1/a-balancing-act-maintaining-accurate-fluid-balance-charting/2167/
- Granado, R C & Mehta, R L 2016, ‘Fluid Overload in the ICU’: Evaluation and Management’, BMC Nephrol, visto 12 Maio 2020, https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4970195/
- Knott, L 2019, Fluid Overload, Patient.info, visto 8 Maio 2020, https://patient.info/doctor/fluid-overload#nav-2
- Litchfield, I, Magill, L & Flint, G 2018, ‘A Qualitative Study Exploring Staff Attitudes to Maintaining Hydration in Neurosurgery Patients’, NursingOpen, vol. 5 no. 3, visto 8 Maio 2020, https://onlinelibrary.wiley.com/doi/full/10.1002/nop2.154
- Nall, R & Gotter, A 2016, Hypovolemic Shock, Healthline, visto 8 Maio 2020, https://www.healthline.com/health/hypovolemic-shock
- Payne, J 2017, Osmolality, Osmolarity and Fluid Homeostasis, Patient.info, visto 8 Maio 2020, https://patient.info/treatment-medication/osmolality-osmolarity-and-fluid-homeostasis-leaflet
- Procter, L D 2019, Intravenous Fluid Resuscitation, MSD Manual, visto 8 Maio 2020, https://www.msdmanuals.com/en-au/professional/critical-care-medicine/shock-and-fluid-resuscitation/intravenous-fluid-resuscitation
- Taghavi, S & Askari, R 2019, Hypovolemic Shock, StatPearls, View 8 May 2020, https://www.ncbi.nlm.nih.gov/books/NBK513297/
- Vincent, M & Mahendiran, T 2015, ‘Improvement of Fluid Balance Monitoring Through Education and Rationalisation’, BMJ Quality Improvement Reports, vol. 4 no. 1, visto em 8 de Maio de 2020, https://www.researchgate.net/publication/286492187_Improvement_of_fluid_balance_monitoring_through_education_and_rationalisation




