Ventrikulär takykardi (VT): EKG-kriterier, orsaker, klassificering, behandling (management)
Detta kapitel behandlar ventrikulär takykardi ur ett kliniskt perspektiv, med tonvikt på EKG-diagnos, definitioner, hantering och kliniska egenskaper. Ventrikulär takykardi är en mycket nyanserad arytmi som har sitt ursprung i ventriklarna. En mängd olika tillstånd kan orsaka ventrikulär takykardi och EKG är lika nyanserat som dessa tillstånd. Oavsett etiologi och EKG är ventrikulär takykardi alltid en potentiellt livshotande arytmi som kräver omedelbar uppmärksamhet. Ventrikelfrekvensen är vanligtvis mycket hög (100-250 slag per minut) och hjärtminutvolymen påverkas (dvs. minskas) i praktiskt taget alla fall. Ventrikulär takykardi orsakar en enorm belastning på det ventrikulära myokardiet, samtidigt som orsaken till arytmin redan påverkar cellfunktionen. Detta leder till elektrisk instabilitet, vilket förklarar varför ventrikulär takykardi kan utvecklas till kammarflimmer. Obehandlat leder ventrikelflimmer till asystoli och hjärtstillestånd. Alla vårdgivare, oavsett yrke, måste kunna diagnostisera ventrikulär takykardi.
Causer till ventrikulär takykardi
Patienter med ventrikulär takykardi har nästan undantagslöst en betydande underliggande hjärtsjukdom. De vanligaste orsakerna är kranskärlssjukdom (akut koronarsyndrom eller ischemisk hjärtsjukdom), hjärtsvikt, kardiomyopati (dilaterad kardiomyopati, hypertrofisk obstruktiv kardiomyopati), klaffsjukdom. Mindre vanliga orsaker är arytmogen högerkammarkardiomyopati/dysplasi (ARVC/ARVD), Brugadas syndrom, långt QT-syndrom, sarkoidos, Prinzmetals angina pectoris (koronar vasospasm), elektrolytrubbningar, medfödda hjärtsjukdomar och katekolamininducerad ventrikulär takykardi.
Den stora majoriteten av patienter med ventrikulär takykardi har antingen kranskärlssjukdom (ischemisk hjärtsjukdom), hjärtsvikt, kardiomyopati eller klaffsjukdom. I dessa populationer är en av de starkaste prediktorerna för plötslig hjärtdöd vänsterkammarfunktion. Personer med nedsatt vänsterkammarfunktion (t.ex. definierad som ejektionsfraktion <40 %) löper stor risk för plötsligt hjärtstillestånd.
Idiopatisk ventrikulär takykardi (IVT)
Ventrikulär takykardi kan klassificeras som idiopatisk om ingen orsak kan identifieras. Idiopatisk ventrikulär takykardi har en mer gynnsam prognos jämfört med andra former av ventrikulär takykardi.
Mekanismer för ventrikulär takykardi
Ventrikulär takykardi (VT) kan uppkomma på grund av ökad/avvikande automatik, re-entry eller utlöst aktivitet. Alla typer av myokardceller kan vara inblandade i initiering och underhåll av denna arytmi. Som nämnts ovan orsakar VT en hemodynamisk försämring. Den snabba kammarfrekvensen, som kan åtföljas av en redan nedsatt kammarfunktion, tillåter inte en adekvat fyllning av kamrarna, vilket resulterar i minskad slagvolym och minskad hjärtminutvolym.
De flesta patienter upplever presynkope eller synkope om arytmin är ihållande. I sitt fulminanta förlopp degenererar VT till ventrikelflimmer, som sedan degenererar till asystoli och hjärtstillestånd. Det är viktigt att utvecklingen från VT till hjärtstillestånd kan avbrytas antingen spontant eller med hjälp av behandling. Intressant nog anses behandling av VT vara ett av de största framstegen inom kardiologin. Fram till 1961 placerades patienter med akut hjärtinfarkt i sängar som låg långt från läkar- och sjuksköterskeposterna för att inte störa patienternas vila. Man trodde att enbart läkarnas och sjuksköterskornas närvaro orsakade skadlig stress. Ungefär 30 % av patienterna dog på sjukhuset och dödliga takyarytmier var förmodligen den främsta orsaken. Djurstudier som utfördes i slutet av 1950-talet, 1960 och 1961 visade att VT kunde avslutas genom att ge en elektrisk stöt. Detta fick läkarna att bygga koronaravdelningar, där alla patienter med akut hjärtinfarkt övervakades med kontinuerligt EKG och ventrikulära takyarytmier hanterades med hjälp av omedelbar återupplivning och defibrillering.
Ventrikulär takykardi vid akuta koronarsyndrom (hjärtinfarkt)
Akuta koronarsyndrom delas in i instabil angina pectoris (UA), ST-höjningsmyokardinfarkt (STEMI) och icke ST-höjningsmyokardinfarkt (NSTEMI). Risken för VT är hög i dessa tillstånd. Risken är dessutom starkt tidsberoende och är högst i den hyperakuta fasen (de första minuterna till timmarna efter symtomdebuten). Den stora majoriteten av de personer som dör i den akuta fasen av hjärtinfarkt dör faktiskt av ventrikulära takyarytmier. Dödsfall på grund av pumpsvikt (dvs. kardiogen chock) är mindre vanligt. Eftersom risken är störst under de första minuterna till timmarna inträffar de flesta dödsfallen utanför sjukhuset. Risken för VT (och därmed ventrikelflimmer) minskar gradvis när tiden går. Förutom tiden är den viktigaste faktorn för VT omfattningen av ischemin/infarkten. Ju större den ischemiska är desto större är risken för arytmier.
EKG-kriterier för ventrikulär takykardi
EKG-egenskaper för ventrikulär takykardi
- ≥3 konsekutiva ventrikelslag med frekvens 100-250 slag per minut (i de flesta fall >120 slag per minut). Ventrikulär takykardi med frekvens 100-120 slag per minut kallas långsam ventrikulär takykardi. Ventrikulär takykardi med frekvens >250 slag per minut kallas ventrikelfladder.
- Vida QRS-komplex (QRS-duration ≥0,12 s).
Typer av ventrikulär takykardi
EKG:n möjliggör subklassificering av ventrikulär takykardi. Diskussionen nedan kan uppfattas som avancerad, men läsaren bör veta att det inte krävs att-att alla kliniker kan klassificera ventrikulära takykardior; det räcker att bara kunna känna igen dem. Därför är syftet med diskussionen nedan att presentera läsaren för flera typer av ventrikulär takykardi bara som referens.
Sustained vs Non-sustained ventricular tachycardia
Ventrikulär takykardi med varaktighet <30 sekunder klassificeras som non-sustained ventricular tachycardia. Sustained ventrikulär takykardi har duration >30 sekunder.
Monomorf ventrikulär takykardi
I monomorf ventrikulär takykardi uppvisar alla QRS-komplex samma morfologi (mindre skillnader är tillåtna). Detta tyder på att impulserna har sitt ursprung i samma ektopiska fokus. Vid strukturell hjärtsjukdom (kranskärlssjukdom, hjärtsvikt, kardiomyopati, klaffsjukdom etc.) orsakas monomorfisk ventrikulär takykardi vanligen av re-entry. Se figur 1.
Purkinjefibrerna i det interventrikulära septum tycks ha en viktig roll vid ventrikulär takykardi bland patienter med kranskärlssjukdom. Dessa Purkinjefibrer tycks vara starkt arytmogena vid myokardiell ischemi, särskilt vid re-ischemi. Eftersom alla impulser som uppstår i interventrikulära septum kommer att gå in i Purkinje-nätverket (till viss del) tenderar QRS-komplexen att vara kortare än arytmier som har sitt ursprung i de fria ventrikulära väggarna. QRS-durationen är i allmänhet 120 till 145 ms i ventrikulära takykardior som uppstår i septum.
Fascikulär ventrikulär takykardi är en idiopatisk form av VT. Den orsakas av re-entry i fasciklerna i den vänstra buntgrenen (dvs. i Purkinjefibrerna). Fascikulär ventrikulär takykardi förekommer hos personer under 50 år och främst hos män. QRS-komplexen uppvisar en morfologi som liknar högra grenblock och det finns en vänsteraxelavvikelse.
Right ventricular outflow tract (RVOT) ventricular tachycardia är en monomorf VT som har sitt ursprung i utflödesbanan i höger kammare. Arytminen är oftast idiopatisk men vissa patienter kan ha ARVC (arytmogen högerkammarkardiomyopati). Eftersom impulserna har sitt ursprung i höger ventrikel har QRS-komplexen ett utseende med vänster buntgren och den elektriska axeln är cirka 90°. Se figur 2.
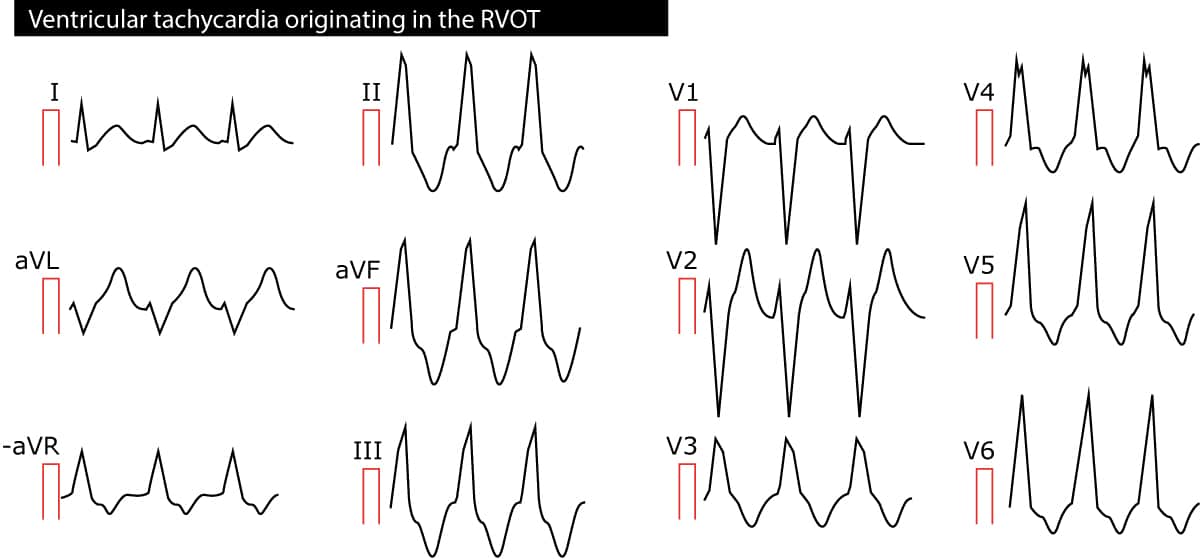
Polymorf ventrikulär takykardi
En ventrikulär takykardi med varierande QRS-morfologi eller varierande elektrisk axel klassificeras som polymorf. Rytmen kan vara oregelbunden. Polymorf ventrikulär takykardi är vanligtvis mycket snabb (100-320 slag per minut) och instabil. Det finns flera typer av polymorf ventrikulär takykardi. Den vanligaste orsaken är myokardiell ischemi. Den näst vanligaste orsaken är förlängt QTc-intervall (Long QT-syndrom).
Familiell katekolaminerga polymorfa ventrikulära takykardi (CPVT) är en ärftlig ventrikulär takykardi där känslomässig eller fysisk stress framkallar arytmi, vilket kan leda till cirkulationskollaps och hjärtstillestånd. Denna typ av ventrikulär takykardi kan vara dubbelriktad (se nedan). Diagnosen fastställs med hjälp av ansträngningstest eftersom den sympatiska aktiviteten inducerar takykardi.
Brugadas syndrom orsakar polymorf VT (oftast under sömn eller feber).
Främre repolarisering och hypertrofisk obstruktiv kardiomyopati orsakar också polymorf VT.
Bidirektionell ventrikulär takykardi innebär att QRS-morfologin alternerar från en ebat till en annan. I de flesta fall alternerar den mellan två varianter av QRS-komplexet. Bidirektionell ventrikulär takykardi ses vid familjär CPVT, överdosering av digoxin och långt QT-syndrom. Se figur 3.
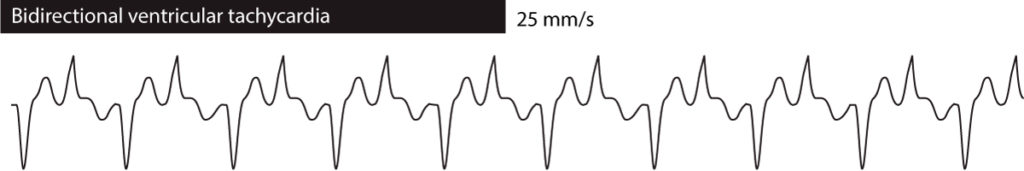
Ventrikulär takykardi vid ischemisk hjärtsjukdom
Koronar hjärtsjukdom (ischemisk hjärtsjukdom) är den överlägset vanligaste orsaken till ventrikulär takykardi och mekanismen är oftast re-entry. Som nämnts tidigare i detta kapitel uppstår re-entry när det finns ett centralt block framför den depolariserande impulsen och cellerna som omger blocket har varierande konduktivitet. Vid ischemisk hjärtsjukdom är det centrala blocket typiskt ischemiskt/nekrotiskt myokard (som inte leder några impulser) medan de omgivande cellerna har dysfunktionell ledning på grund av ischemi. Ventrikulär takykardi på grund av ischemi utgör en stor risk för att degenerera till ventrikelflimmer och hjärtstillestånd.
Därmed är ventrikulär takykardi vid kranskärlssjukdom oftast monomorf. Den kan vara polymorf om det finns flera ektopiska foci eller om impulsen från en foci sprider sig varierande.
Lokalisering av de ektopiska foci som orsakar ventrikulär takykardi
EKG ger värdefull information om lokaliseringen av de ektopiska foci som orsakar takykardi. Detta görs genom att klassificera ventrikulära takykardior i stort sett som antingen ”vänster buntgren utseende” eller ”höger buntgren utseende”. Ventrikulära takykardior med EKG-vågformer som påminner om vänster grenblock (dominerande S-våg i V1) har sitt ursprung i den högra ventrikeln. Det motsatta är också sant, nämligen att ventrikulära takykardior som påminner om högra grenblock (dominerande R-våg i V1) har sitt ursprung i vänster ventrikel. Detta kan vara användbart när man försöker tyda vad orsaken till den ventrikulära takykardiens kan vara. Figur 4 och figur 5 nedan visar exempel.
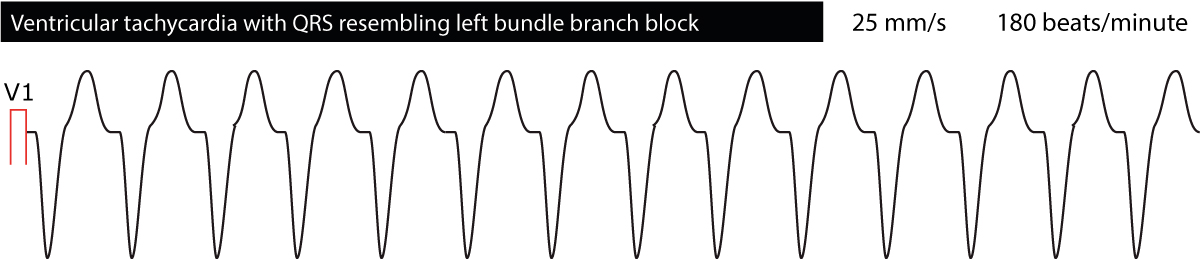
Distinktion av ventrikulär takykardi från supraventrikulära takykardier med breda QRS-komplex
Enstaka gånger kan supraventrikulära takykardier (som för det mesta har normala QRS-komplex, dvs. QRS-duration <0,12 sekunder) uppvisa breda QRS-komplex. Detta kan bero på samtidig buntgrenblock, aberration, hyperkalemi, preexcitation eller biverkning av läkemedel (tricykliska antidepressiva, antiarytmiska läkemedel klass I). Det är grundläggande att kunna skilja supraventrikulära takykardior med bred QRS från VT och anledningen till detta är enkel: VT är potentiellt livshotande, medan supraventrikulära arytmier sällan är det. Därför garanterar inte breda QRS-komplex att rytmen har ventrikulärt ursprung.
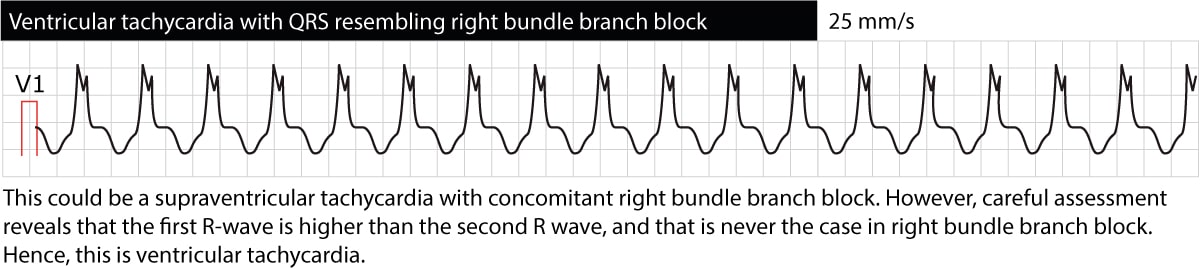
Tyvärr finns det flera egenskaper som skiljer ventrikulär takykardi från supraventrikulär takykardi (SVT). Dessa egenskaper kan användas separat eller i algoritmer (som är lätta att använda) för att avgöra om en takykardi med breda QRS-komplex (ofta kallad bredkomplex takykardi) är en ventrikulär takykardi eller en SVT. Innan vi går in på dessa egenskaper och algoritmer bör det noteras att 90 % av alla bredkomplexa takykardior är ventrikulära takykardior! Om patienten lider av något av de tillstånd som anges ovan som riskfaktorer för ventrikulär takykardi bör man vara mycket benägen att anta att det är ventrikulär takykardi.
Karaktäristika för ventrikulär takykardi diskuteras nu.
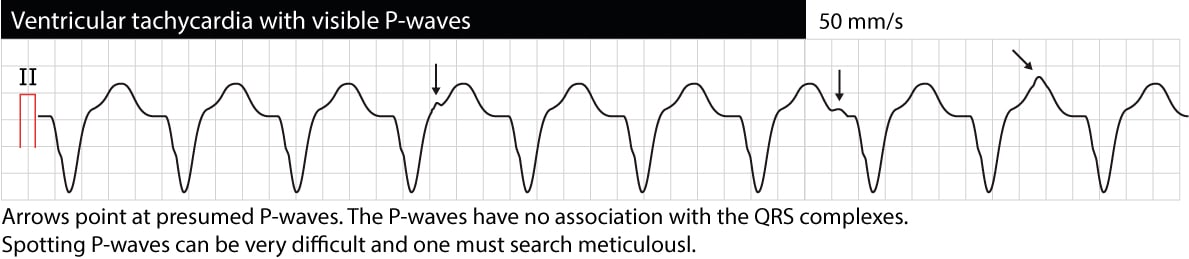
Atrioventrikulär (AV) dissociation
AV-dissociation innebär att förmaks- och kammare fungerar oberoende av varandra. På EKG manifesteras detta som P-vågor som inte har något samband med QRS-komplex (P-P-intervallerna skiljer sig från R-R-intervallerna, PR-intervallerna varierar och det finns inget samband mellan P och QRS). Observera att det ofta är svårt att urskilja P-vågor under VT (esofagus-EKG kan vara till stor hjälp). Om AV-dissociation kan verifieras är det mycket troligt att VT är orsaken till arytmin. Ibland kan dock de ventrikulära impulserna ledas retrograd genom His-bunten och AV-noden till förmaken och depolarisera förmaken synkront med ventriklarna; därför kan VT faktiskt uppvisa synkroniserade P-vågor. Följande EKG visar VT med AV-dissociation (pilarna pekar på P-vågor).
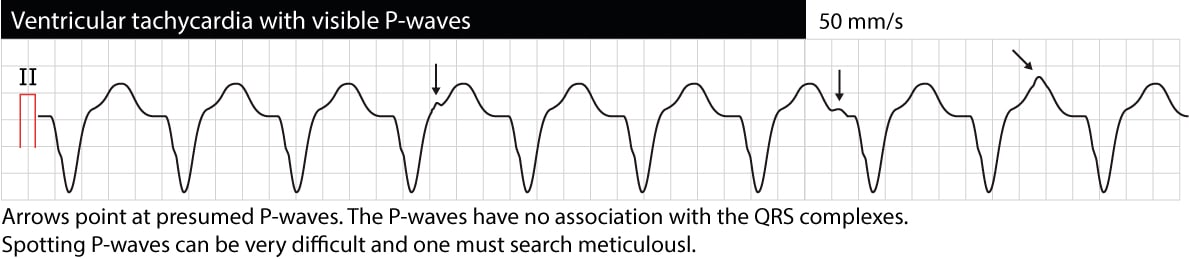
Takyarytmiens start
Om starten av takykardi registreras är det värdefullt att bedöma de första slagen. Om R-R-intervallen under takykardins början var oregelbundna tyder det på ventrikulär takykardi. Detta kallas warp-up-fenomen och är karakteristiskt för ventrikulär takykardi. Supraventrikulära takykardior uppvisar inte uppvärmningsfenomen (med undantag för atriella takykardior).
Initiering av för tidiga förmakslag
Ventrikulära takykardior induceras inte av för tidiga förmakslag, men supraventrikulära takykardior gör det vanligtvis. Om starten av takykardi registreras måste man undersöka om den föregicks av ett för tidigt förmakslag.
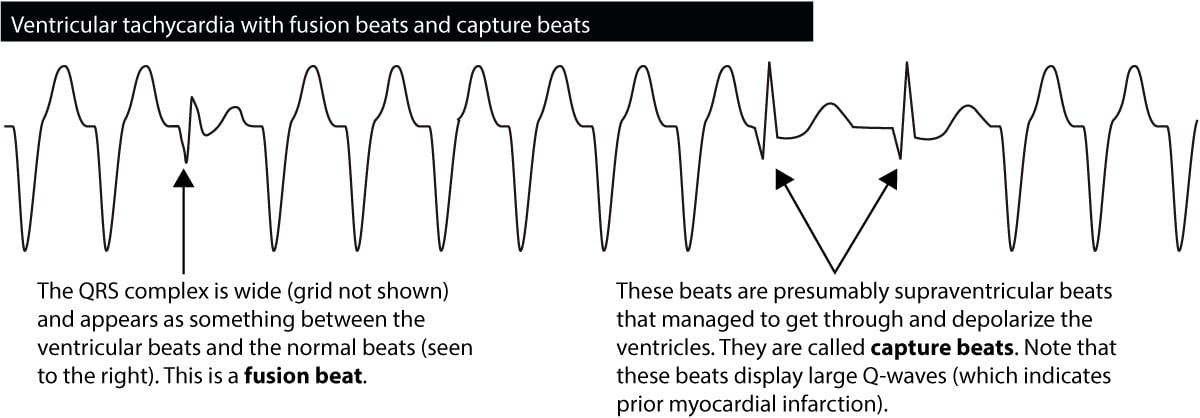
Fusionsslag &fångstslag
Om en ventrikelimpuls avges samtidigt som förmaksimpulsen går in i His-Purkinje-systemet, kommer ventriklarna att depolariseras av båda. Det resulterande QRS-komplexet kommer att ha ett utseende som liknar både ett normalt QRS och ett brett QRS. Sådana slag kallas fusionsslag och är diagnostiska för ventrikulär takykardi. Figur 6 visar ett exempel.
Under en ventrikulär takykardi kommer förmaksimpulsen ibland att bryta igenom och lyckas depolarisera ventriklarna. Detta ses som förekomsten av ett normalt slag mitt under takykardiens gång. Sådana slag kallas capture beats och de är också diagnostiska för ventrikulär takykardi.
Regularitet
Ventrikulär takykardi är för det mesta regelbunden, även om R-R-intervallen kan variera något. Diskret variabilitet i R-R-intervallen tyder faktiskt på ventrikulär takykardi. Polymorf ventrikulär takykardi kan dock vara oregelbunden. Supraventrikulära takykardier kan också vara oregelbundna; det vanligaste är förmaksflimmer. Observera att preexcitation under förmaksflimmer orsakar en oregelbunden bredkomplex tachykardi, med hjärtfrekvens >190 slag per minut i de flesta fall.
Förut existerande grenblock
Individen med tidigare existerande ledningsdefekter (höger eller vänster grenblock) eller andra orsaker till breda QRS-komplex (preexcitation, läkemedel, hyperkalemi) bör få sina EKG under takyarytmi jämförda med EKG under sinusrytm (eller något tidigare EKG). Om QRS-morfologin under takyarytmi liknar QRS-komplexet vid sinusrytm är det sannolikt en SVT. Om patienten dessutom nyligen har haft prematura ventrikelkomplex och QRS under takyarytmi liknar QRS för de prematura ventrikelkomplexen är det sannolikt ventrikulär takykardi.
Elektrisk axel
Elektrisk axel mellan -90° och -180° tyder starkt på ventrikulär takykardi (även om antidromisk AVRT är en differentialdiagnos). Om den elektriska axeln under takykardi skiljer sig >40° från den elektriska axeln under sinusrytm tyder det också på ventrikulär takykardi. Om takyarytminen har ett mönster av höger grenblock men den elektriska axeln är mer negativ än -30° tyder det på ventrikulär takykardi. Om takyarytminen har ett mönster med vänster grenblock men den elektriska axeln är mer positiv än 90° tyder det på ventrikulär takykardi. I allmänhet tyder vänster axelavvikelse på ventrikulär takykardi.
QRS duration
QRS duration >0,14 s tyder på ventrikulär takykardi. QRS-duration >0,16 s tyder starkt på ventrikulär takykardi. Observera att ventrikulär takykardi med ursprung i det interventrikulära septum kan ha ett relativt smalt QRS-komplex (0,120-0,145 s). Antidromisk AVRT kan också ha >0,16 s. Klass I antiarytmiska läkemedel, tricykliska antidepressiva och hyperkalemi kan också orsaka mycket breda QRS-komplex.
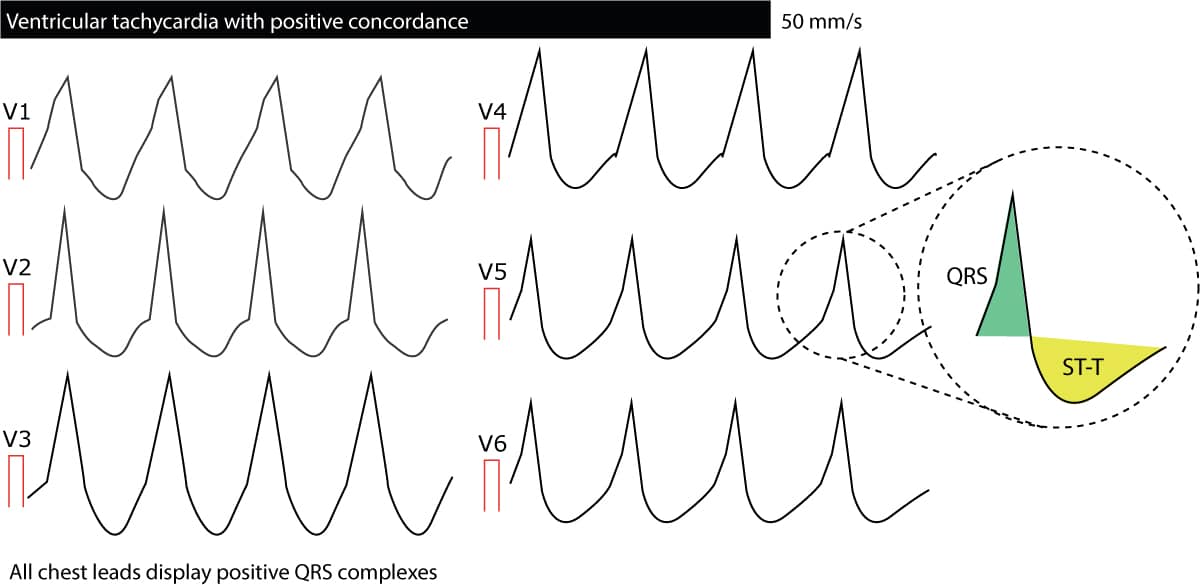
Konkordans i V1-V6
Konkordans innebär att alla QRS-komplex från ledning V1 till ledning V6 går i samma riktning; alla är antingen positiva eller negativa. Om någon ledning uppvisar bifasiska QRS-komplex (t.ex. qR-komplex eller RS-komplex) kan det inte föreligga concordans. Negativ concordans (alla QRS-komplex är negativa) tyder starkt på ventrikulär takykardi). Positiv konkordans (alla QRS-komplex är positiva) beror oftast på ventrikulär takykardi men kan orsakas av antidromisk AVRT. Följande figur visar concordans. Sammanfattningsvis tyder concordans starkt på ventrikulär takykardi.
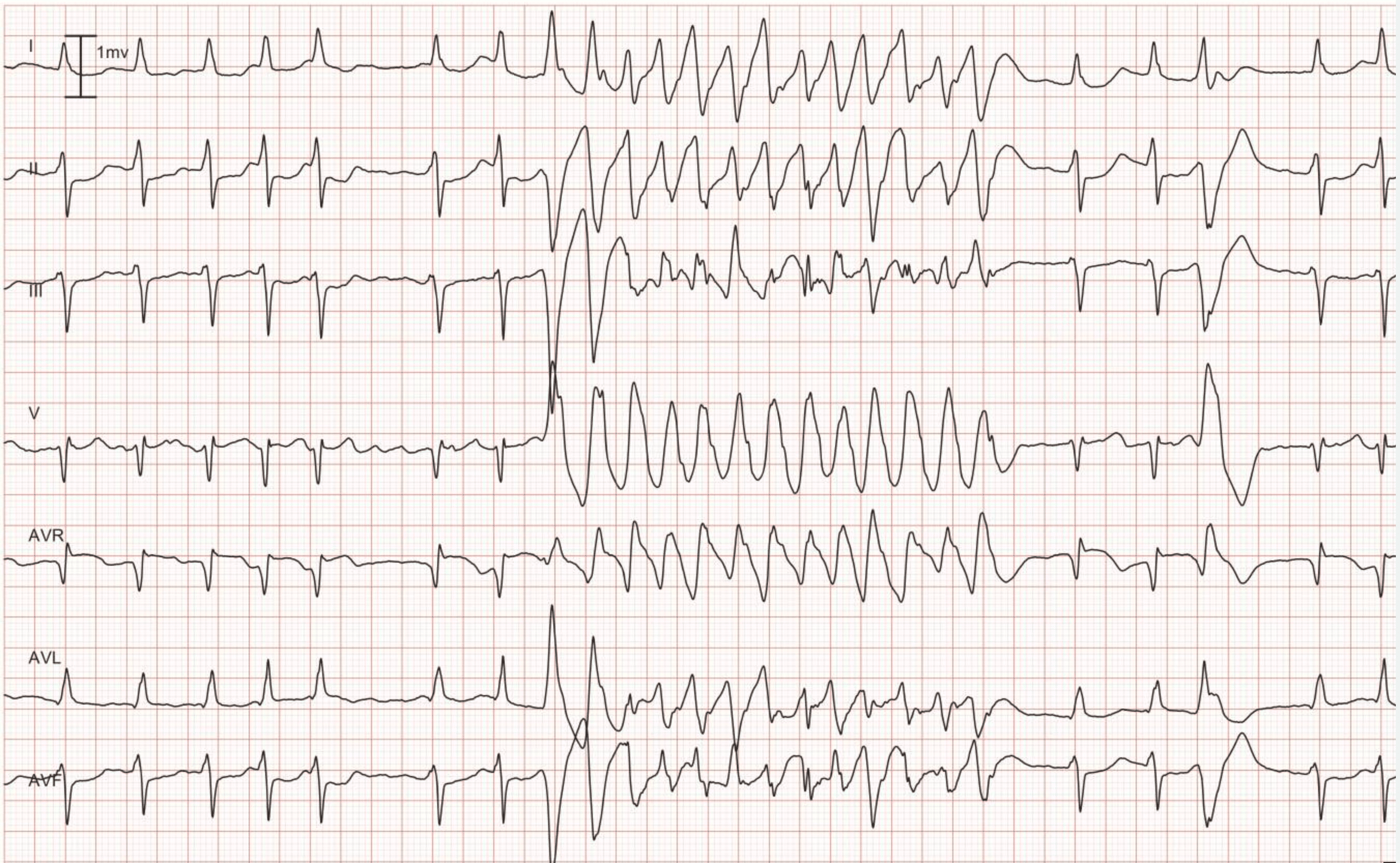
Frånvaro av RS-komplex
Om det inte finns något QRS-komplex från ledningen V1 till ledningen V6 som är ett RS-komplex (dvs. består av en R-våg och en S-våg) är det mycket troligt att det rör sig om ventrikulär takykardi.
Adenosin
Det rekommenderas inte att adenosin administreras vid misstanke om ventrikulär takykardi, eftersom adenosin kan öka frekvensen och förvärra arytmin. Ibland administreras ändå adenosin (vid misstanke om att arytmin egentligen är en SVT med breda QRS-komplex). Om adenosin inte har någon effekt eller om det accelererar takykardian är det sannolikt ventrikulär takykardi.
Förutom dessa egenskaper har forskarna utvecklat flera algoritmer för att skilja ventrikulär takykardi från SVT. Dessa algoritmer beskrivs kortfattat nedan (se Hantering och diagnos av takyarytmier för detaljer)
Brugadas algoritm
Detta är den mest använda algoritmen. Om något av de fem kriterierna nedan uppfylls kan diagnosen ventrikulär takykardi ställas.
Brugadas algoritm
- Om det inte finns något RS-komplex i någon av bröstledningarna (V1-V6) kan diagnosen ventrikulär takykardi ställas. I annat fall fortsätt till nästa kriterium.
- Bedöm RS-intervallet (intervallet från R-vågens början till S-vågens nadir). Om något RS-intervall är >100 ms och R-vågen är bredare än S-vågen kan diagnosen ventrikulär takykardi ställas. I annat fall, fortsätt till nästa kriterium.
- Om det finns AV-dissociation kan diagnosen ventrikulär takykardi ställas. Fortsätt annars till nästa kriterium.
- Bedöm QRS-morfologin i V1, V2, V5 och V6 (se nedan). Om QRS-morfologin är förenlig med ventrikulär takykardi är diagnosen ventrikulär takykardi.
- Om inga kriterier har uppfyllts kan diagnosen supraventrikulär takykardi ställas.
Bedömning av QRS-morfologin (kriterium #4 i Brugadas algoritm)
Om QRS-komplexet i V1-V2 liknar ett högra grenblock (dvs. positivt QRS)
- V1:
- Monofasiskt R-komplex tyder på ventrikulär takykardi.
- qR-komplex tyder på ventrikulär takykardi.
- Om R är högre än R’ tyder på ventrikulär takykardi.
- Trifasiska komplex (rSr’, rsr’, rSR’, rsR’) tyder på SVT
- V6:
- rS, QS, R eller Rs komplex tyder på VT.
Om QRS-komplexet i V1-V2 liknar ett vänster grenblock (dvs. negativt QRS)
- V1:
- Den inledande delen av QRS-komplexet är slät vid ventrikulär takykardi. SVT har en skarp start av QRS-komplexet.
- R-vågens varaktighet ≥40 ms tyder på ventrikulär takykardi.
- Duration från QRS-komplexets start till nadir av S-våg ≥60 ms tyder på ventrikulär takykardi.
- V6:
- QR- eller QS-komplex tyder på ventrikulär takykardi.
- R- eller RR-komplex utan initial q-våg tyder på SVT.
Samt sett har Brugadas kriterier mycket hög sensitivitet (90 %) och specificitet (60-90 %) för att diagnostisera ventrikulär takykardi.
Brugadas algoritm för att särskilja ventrikulär takykardi från antidromisk AVRT
Algoritmen ovan misslyckas ofta med att särskilja ventrikulär takykardi från antidromisk AVRT. Även om antidromisk AVRT är en ovanlig orsak till ventrikulär takykardi är det viktigt att kunna skilja dessa enheter åt. Ju äldre patienten är och ju större hjärtsjukdom, desto mer sannolikt är ventrikulär takykardi. Brugada-gruppen har också utvecklat en algoritm för att skilja antidromisk AVRT från ventrikulär takykardi. Algoritmen följer:
Brugadas algoritm för att skilja ventrikulär takykardi och antidromisk AVRT
- Om QRS-komplexet är nettonegativt i V4-V6 är ventrikulär takykardi mer sannolikt.
- Om QRS-komplexet är nettopositivt i V4-V6 och någon av ledningarna V2-V6 uppvisar ett qR-komplex är ventrikulär takykardi mycket trolig.
- Om det finns AV-dissociation är ventrikulär takykardi mycket trolig.
- Om det inte finns några tecken på ventrikulär takykardi bör antidromisk AVRT starkt övervägas.
Hantering av ventrikulär takykardi
Behandling i akutsituationer
Medvetslösa patienter: påbörja hjärt- och lungräddning.
Hemodynamiskt instabila patienter (hypotoni, angina, hjärtsvikt, chock, pre-synkope/synkope): patienten ska omedelbart behandlas med elektrisk kardioversion (under anestesi). Ventrikulär takykardi kan avslutas redan vid 20-50 J bifasisk chock. Betablockerare administreras intravenöst, om inte patienten har bradykardiinducerad ventrikulär takykardi. I det scenariot är amiodaron att föredra efter kardioversion (amiodaron 50 mg/ml, 6 ml med 14 ml glukos 50 mg/ml, i.v. under 2 min). Hypokalemi och hypomagnesiemi bör korrigeras snabbt. De orsaker som ligger till grund för den ventrikulära takykardi måste angripas; hjärtsvikt, ischemi, hypotoni, hypokalemi etc. kan alla behandlas snabbt. Thumpversion (att slå på patientens bröstkorg med en knytnäve) rekommenderas inte längre, även om det i vissa fall kan avsluta takcyardiet.
Hemodynamiskt stabila patienter kan behandlas farmakologiskt (amiodaron, lidokain, sotalol, prokainamid). Endast ett av dessa läkemedel administreras och en laddningsdos följs av en infusion. Amiodaron är det primära valet med en laddningsdos på 150 mg i.v. bolus som ges under 10 minuter. En infusion med 1 mg/min under 6 timmar, följt av 0,5 mg/min under 18 timmar påbörjas också. Laderdosen kan upprepas med 15 minuters mellanrum. Maximal dos amiodaron är 2,2 g/dag. Om amiodaron misslyckas bör man överväga elektrisk kardioversion innan man överväger farmakologiska alternativ. Lidokain ges som iv bolus på 0,75 mg/kg som kan upprepas efter 5-10 minuter. Infusion lidokain 1-4 mg/min (maximal dos 3 mg/kg/h) startas samtidigt.
Digoxininducerad ventrikulär takykardi kan behandlas som hemodynamiskt stabila patienter ovan. Observera att det finns antikroppar mot digoxin.
Transkutan eller transvenös pacing: Pacing med högre frekvens än den ventrikulära takykardi kan avsluta den (men det finns en risk för degeneration till ventrikelflimmer).
Intermittent ventrikulär takykardi med frekventa capture beats bör behandlas farmakologiskt.
Polymorfa ventrikulära takykardi bör betraktas som instabila och behandlas omedelbart med elektrisk kardioversion. Betablockerare kan administreras om EKG inte visar långt QT-intervall. Om EKG visar långt QT-intervall klassificeras tillståndet som torsade de pointes; se denna artikel för behandlingsrekommendationer. Amiodaron kan också administreras om det inte finns några tecken på långt QT-intervall.
Bradykardiinducerad ventrikulär takykardi (sinusbradykardi, AV-blockering etc): Bradykardi kan inducera för tidiga ventrikelkomplex och ventrikulära arytmier. Dessa behandlas med atropin, isoproterenol (isoprenalin) eller transvenös pacing.
Långtidsbehandling av ventrikulär takykardi
Patienter med bevarad vänsterkammarfunktion och asymtomatiska icke-underhållna ventrikulära takykardier kan behandlas adekvat med betablockerare. Sotalol (kan orsaka QT-förlängning) och amiodaron kan också övervägas. Verapamil är kontraindicerat. Om individen har drabbats av en hjärtinfarkt bör en ICD övervägas.
Patienter med hög risk för plötsligt hjärtstillestånd (nedsatt vänsterkammarfunktion, tidigare hjärtinfarkt, strukturell hjärtsjukdom) bör övervägas för en ICD som ger ett effektivt skydd. I övrigt verkar amiodaron vara det mest effektiva läkemedlet för att förhindra nya episoder av ventrikulär takykardi.
Nästa kapitel
Långt QT-syndrom (LQTS) & Torsade de Pointes (TdP)
Relaterade kapitel
Mekanismer för hjärtarytmier
Hantering och diagnos av takykardi (smal komplex takykardi och bred komplex takykardi)
Förtida ventrikelslag (prematura ventrikelsammandragningar/komplex)
Ventrikulär rytm, Accelererad ventrikulär rytm (Idioventrikulär rytm)
Pacemakermedierad takykardi (PMT)
Ventrikelflimmer (VF), Pulslös elektrisk aktivitet (PEA) & Plötsligt hjärtstopp (SCA)
Introduktion till kranskärlssjukdom
STEMI – ST-höjning av hjärtinfarkt
NSTEMI – Icke-ST-höjning av hjärtinfarkt & Instabil angina
Se alla kapitel i Hjärtarytmier.




