Kammertachykardie (VT): EKG-Kriterien, Ursachen, Klassifikation, Behandlung (Management)
Dieses Kapitel behandelt die ventrikuläre Tachykardie aus klinischer Sicht, mit Schwerpunkt auf EKG-Diagnose, Definitionen, Management und klinischen Merkmalen. Die ventrikuläre Tachykardie ist eine sehr differenzierte Arrhythmie, die ihren Ursprung in den Herzkammern hat. Ein breites Spektrum von Erkrankungen kann eine ventrikuläre Tachykardie verursachen, und das EKG ist ebenso nuanciert wie diese Erkrankungen. Unabhängig von der Ätiologie und dem EKG handelt es sich bei einer ventrikulären Tachykardie immer um eine potenziell lebensbedrohliche Arrhythmie, die sofort behandelt werden muss. Die ventrikuläre Frequenz ist typischerweise sehr hoch (100-250 Schläge pro Minute) und die Herzleistung ist in praktisch allen Fällen beeinträchtigt (d. h. reduziert). Ventrikuläre Tachykardien verursachen eine enorme Belastung des Herzmuskels, da die Ursache der Arrhythmie bereits die Zellfunktion beeinträchtigt. Dies führt zu einer elektrischen Instabilität, die erklärt, warum ventrikuläre Tachykardien in Kammerflimmern übergehen können. Unbehandelt führt das Kammerflimmern zu Asystolie und Herzstillstand. Alle Leistungserbringer im Gesundheitswesen müssen unabhängig von ihrem Beruf in der Lage sein, ventrikuläre Tachykardien zu diagnostizieren.
Ursachen von ventrikulären Tachykardien
Patienten mit ventrikulären Tachykardien haben fast immer eine schwere Herzerkrankung. Die häufigsten Ursachen sind koronare Herzkrankheiten (akute koronare Syndrome oder ischämische Herzkrankheiten), Herzinsuffizienz, Kardiomyopathie (dilatative Kardiomyopathie, hypertrophe obstruktive Kardiomyopathie) und Herzklappenerkrankungen. Seltenere Ursachen sind die arrhythmogene rechtsventrikuläre Kardiomyopathie/Dysplasie (ARVC/ARVD), das Brugada-Syndrom, das Long-QT-Syndrom, die Sarkoidose, die Prinzmetal-Angina (koronarer Vasospasmus), Elektrolytstörungen, angeborene Herzerkrankungen und die katecholamininduzierte Kammertachykardie.
Die große Mehrheit der Patienten mit ventrikulärer Tachykardie hat entweder eine koronare Herzkrankheit (ischämische Herzkrankheit), eine Herzinsuffizienz, eine Kardiomyopathie oder eine Herzklappenerkrankung. In diesen Bevölkerungsgruppen ist einer der stärksten Prädiktoren für den plötzlichen Herztod die linksventrikuläre Funktion. Personen mit eingeschränkter linksventrikulärer Funktion (z. B. definiert als Ejektionsfraktion <40 %) haben ein hohes Risiko für einen plötzlichen Herzstillstand.
Idiopathische ventrikuläre Tachykardie (IVT)
Ventrikuläre Tachykardie kann als idiopathisch eingestuft werden, wenn keine Ursache festgestellt werden kann. Die idiopathische ventrikuläre Tachykardie hat im Vergleich zu anderen Formen der ventrikulären Tachykardie eine günstigere Prognose.
Mechanismen der ventrikulären Tachykardie
Die ventrikuläre Tachykardie (VT) kann durch eine erhöhte/abnormale Automatik, Reentry oder getriggerte Aktivität entstehen. Alle Arten von Herzmuskelzellen können an der Auslösung und Aufrechterhaltung dieser Arrhythmie beteiligt sein. Wie bereits erwähnt, führt die VT zu einer Beeinträchtigung der Hämodynamik. Die schnelle ventrikuläre Rate, die mit einer bereits beeinträchtigten ventrikulären Funktion einhergehen kann, ermöglicht keine angemessene Füllung der Ventrikel, was zu einem verringerten Schlagvolumen und einem verminderten Herzzeitvolumen führt.
Bei den meisten Patienten kommt es zu einer Präsynkope oder Synkope, wenn die Arrhythmie anhält. In ihrem fulminanten Verlauf degeneriert die VT zu Kammerflimmern, das dann in Asystolie und Herzstillstand übergeht. Wichtig ist, dass das Fortschreiten von VT zum Herzstillstand entweder spontan oder durch eine Behandlung abgebrochen werden kann. Interessanterweise gilt die Behandlung der VT als einer der größten Fortschritte in der Kardiologie. Bis 1961 wurden Patienten mit akutem Herzinfarkt in Betten untergebracht, die weit von den Stationen der Ärzte und Schwestern entfernt waren, um die Ruhe der Patienten nicht zu stören. Man glaubte, dass die bloße Anwesenheit von Ärzten und Krankenschwestern schädlichen Stress verursachte. Etwa 30 % der Patienten starben im Krankenhaus, wobei tödliche Tachyarrhythmien vermutlich die Hauptursache waren. Tierversuche in den späten 1950er, 1960er und 1961er Jahren zeigten, dass die Tachyarrhythmie durch die Verabreichung eines Elektroschocks beendet werden konnte. Dies veranlasste die Ärzte, Koronarstationen einzurichten, in denen alle Patienten mit akutem Myokardinfarkt mit einem kontinuierlichen EKG überwacht und ventrikuläre Tachyarrhythmien durch sofortige Reanimation und Defibrillation behandelt wurden.
Kammertachykardie bei akuten Koronarsyndromen (Myokardinfarkt)
Akute Koronarsyndrome werden unterteilt in instabile Angina (UA), ST-Hebungsinfarkt (STEMI) und Nicht-ST-Hebungsinfarkt (NSTEMI). Das Risiko einer VT ist bei diesen Erkrankungen hoch. Außerdem ist das Risiko stark zeitabhängig und in der hyperakuten Phase (die ersten Minuten bis Stunden nach Auftreten der Symptome) am höchsten. Die überwiegende Mehrheit der Personen, die in der akuten Phase eines Myokardinfarkts sterben, sterben tatsächlich an ventrikulären Tachyarrhythmien. Der Tod aufgrund von Pumpversagen (d. h. kardiogener Schock) ist weniger häufig. Da das Risiko in den ersten Minuten bis Stunden am höchsten ist, treten die meisten Todesfälle außerhalb des Krankenhauses auf. Das Risiko einer ventrikulären Tachykardie (und damit eines Kammerflimmerns) nimmt mit zunehmender Dauer ab. Neben der Zeit ist das Ausmaß der Ischämie bzw. des Infarkts die wichtigste Determinante der VT. Je größer die Ischämie ist, desto größer ist das Risiko von Arrhythmien.
ECG-Kriterien für ventrikuläre Tachykardie
ECG-Merkmale der ventrikulären Tachykardie
- ≥3 aufeinanderfolgende ventrikuläre Schläge mit einer Frequenz von 100-250 Schlägen pro Minute (in den meisten Fällen >120 Schläge pro Minute). Ventrikuläre Tachykardie mit einer Frequenz von 100 bis 120 Schlägen pro Minute wird als langsame ventrikuläre Tachykardie bezeichnet. Eine ventrikuläre Tachykardie mit einer Frequenz von >250 Schlägen pro Minute wird als Kammerflattern bezeichnet.
- Breite QRS-Komplexe (QRS-Dauer ≥0,12 s).
Typen ventrikulärer Tachykardien
Das EKG ermöglicht eine Subklassifizierung ventrikulärer Tachykardien. Die nachstehende Erörterung mag als fortgeschritten empfunden werden, aber der Leser sollte wissen, dass es nicht erforderlich ist, dass alle Kliniker in der Lage sind, ventrikuläre Tachykardien zu klassifizieren; es reicht aus, wenn sie diese erkennen können. Daher sollen dem Leser im Folgenden einige Arten von ventrikulären Tachykardien als Referenz vorgestellt werden.
Aufrechterhaltene vs. nicht-aufrechterhaltene ventrikuläre Tachykardie
Ventrikuläre Tachykardien mit einer Dauer <30 Sekunden werden als nicht-aufrechterhaltene ventrikuläre Tachykardien klassifiziert. Eine anhaltende ventrikuläre Tachykardie hat eine Dauer von >30 Sekunden.
Monomorphe ventrikuläre Tachykardie
Bei der monomorphen ventrikulären Tachykardie weisen alle QRS-Komplexe die gleiche Morphologie auf (geringfügige Unterschiede sind zulässig). Dies deutet darauf hin, dass die Impulse aus demselben ektopischen Herd stammen. Bei strukturellen Herzerkrankungen (koronare Herzkrankheit, Herzinsuffizienz, Kardiomyopathie, Herzklappenerkrankung usw.) wird eine monomorphe ventrikuläre Tachykardie typischerweise durch einen Wiedereintritt verursacht. Siehe Abbildung 1.
Die Purkinje-Fasern im Septum interventricularis scheinen bei Patienten mit koronarer Herzkrankheit eine wichtige Rolle bei ventrikulären Tachykardien zu spielen. Diese Purkinje-Fasern scheinen im Rahmen einer Myokardischämie, insbesondere einer Reischämie, stark arrhythmogen zu sein. Da jeder Impuls, der im interventrikulären Septum entsteht, (bis zu einem gewissen Grad) in das Purkinje-Netzwerk gelangt, sind die QRS-Komplexe tendenziell kürzer als Arrhythmien, die von den freien Kammerwänden ausgehen. Die QRS-Dauer beträgt bei ventrikulären Tachykardien, die im Septum entstehen, im Allgemeinen 120 bis 145 ms.
Faszikuläre ventrikuläre Tachykardie ist eine idiopathische Form der VT. Sie wird durch einen Wiedereintritt in den Faszikeln des linken Bündelastes (d.h. in den Purkinje-Fasern) verursacht. Faszikuläre ventrikuläre Tachykardien treten bei Menschen unter 50 Jahren auf, und zwar überwiegend bei Männern. Die QRS-Komplexe weisen eine ähnliche Morphologie wie bei einem Rechtsschenkelblock auf, und es besteht eine Linksachsenabweichung.
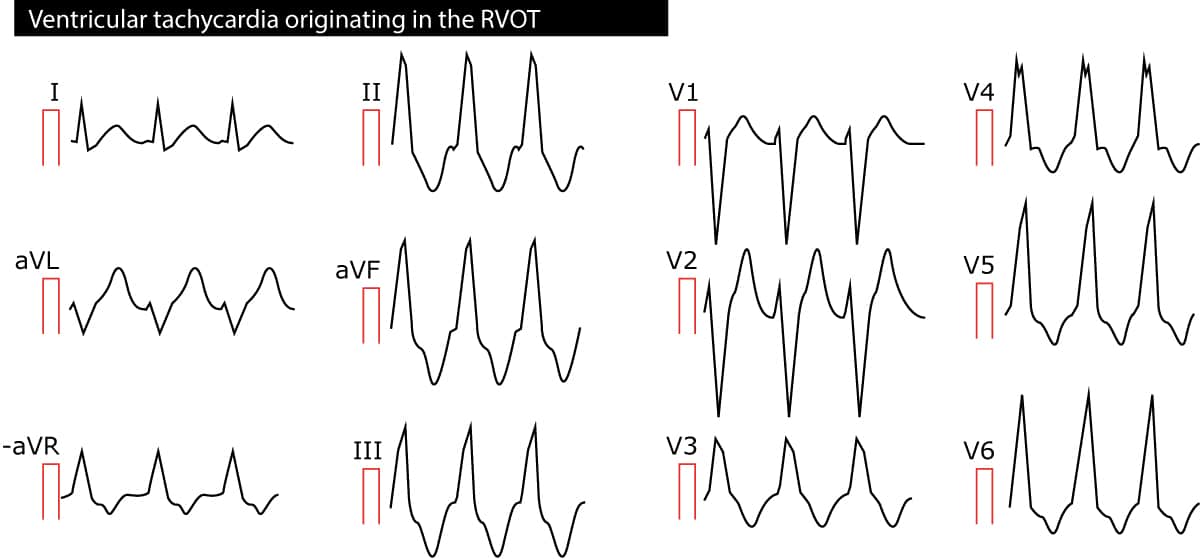
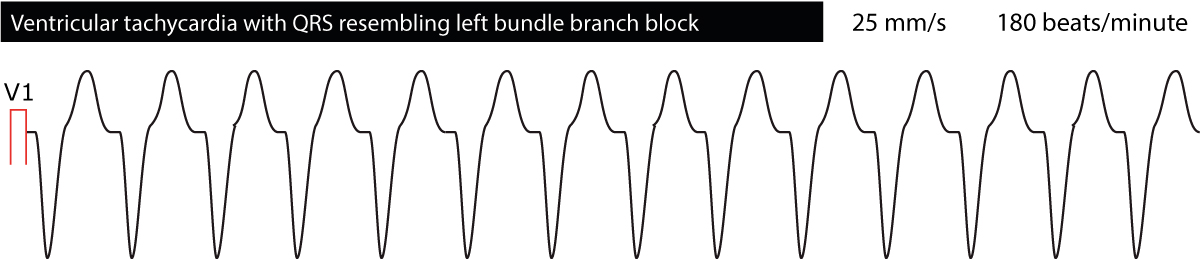
Die ventrikuläre Tachykardie des rechten ventrikulären Ausflusstrakts (RVOT) ist eine monomorphe VT, die ihren Ursprung im Ausflusstrakt des rechten Ventrikels hat. Die Arrhythmie ist meist idiopathisch, bei einigen Patienten kann jedoch eine ARVC (arrhythmogene rechtsventrikuläre Kardiomyopathie) vorliegen. Da die Impulse vom rechten Ventrikel ausgehen, haben die QRS-Komplexe das Aussehen eines linken Bündelastes und die elektrische Achse beträgt etwa 90°. Siehe Abbildung 2.
Polymorphe ventrikuläre Tachykardie
Eine ventrikuläre Tachykardie mit variierender QRS-Morphologie oder variierender elektrischer Achse wird als polymorph eingestuft. Der Rhythmus kann unregelmäßig sein. Polymorphe ventrikuläre Tachykardien sind typischerweise sehr schnell (100-320 Schläge pro Minute) und instabil. Es gibt verschiedene Arten von polymorphen ventrikulären Tachykardien. Die häufigste Ursache ist eine myokardiale Ischämie. Die zweithäufigste Ursache ist ein verlängertes QTc-Intervall (Long-QT-Syndrom).
Die familiäre katecholaminerge polymorphe ventrikuläre Tachykardie (CPVT) ist eine erblich bedingte ventrikuläre Tachykardie, bei der emotionaler oder physischer Stress die Arrhythmie auslöst, die zu Kreislaufkollaps und Herzstillstand führen kann. Diese Art von ventrikulärer Tachykardie kann bidirektional sein (siehe unten). Die Diagnose wird mit Hilfe eines Belastungstests gestellt, da die Tachykardie durch die Sympathikusaktivität ausgelöst wird.
Das Brugada-Syndrom verursacht polymorphe VT (meist im Schlaf oder bei Fieber).
Frühe Repolarisation und hypertrophe obstruktive Kardiomyopathie verursachen ebenfalls polymorphe VT.
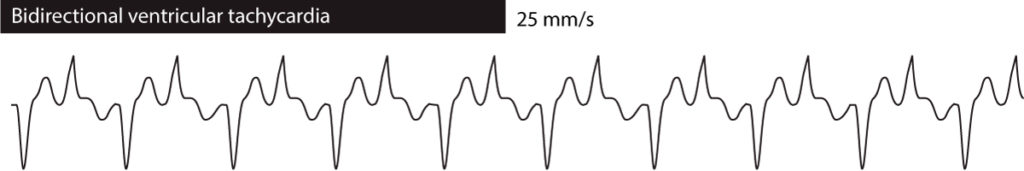
Bidirektionale ventrikuläre Tachykardie bedeutet, dass die QRS-Morphologie von einer Ebat zur anderen wechselt. In den meisten Fällen wechselt sie zwischen zwei Varianten des QRS-Komplexes. Bidirektionale ventrikuläre Tachykardie tritt bei familiärer CPVT, Digoxin-Überdosierung und langem QT-Syndrom auf. Siehe Abbildung 3.
Ventrikuläre Tachykardie bei ischämischer Herzkrankheit
Koronare Herzkrankheit (ischämische Herzkrankheit) ist bei weitem die häufigste Ursache für ventrikuläre Tachykardie, und der Mechanismus ist meist ein Wiedereintritt. Wie bereits in diesem Kapitel erwähnt, kommt es zu einem Wiedereintritt, wenn dem depolarisierenden Impuls ein zentraler Block vorausgeht und die den Block umgebenden Zellen eine unterschiedliche Leitfähigkeit aufweisen. Bei ischämischen Herzerkrankungen besteht der zentrale Block typischerweise aus ischämischem/nekrotischem Myokard (das keine Impulse leitet), während die umgebenden Zellen aufgrund der Ischämie eine gestörte Reizleitung aufweisen. Ventrikuläre Tachykardie aufgrund von Ischämie birgt ein hohes Risiko, in Kammerflimmern und Herzstillstand zu entarten.
Die ventrikuläre Tachykardie bei koronarer Herzkrankheit ist daher meist monomorph. Sie kann polymorph sein, wenn mehrere ektopische Herde vorhanden sind oder wenn sich der Impuls von einem Herd unterschiedlich ausbreitet.
Lokalisierung der ektopischen Herde, die die ventrikuläre Tachykardie verursachen
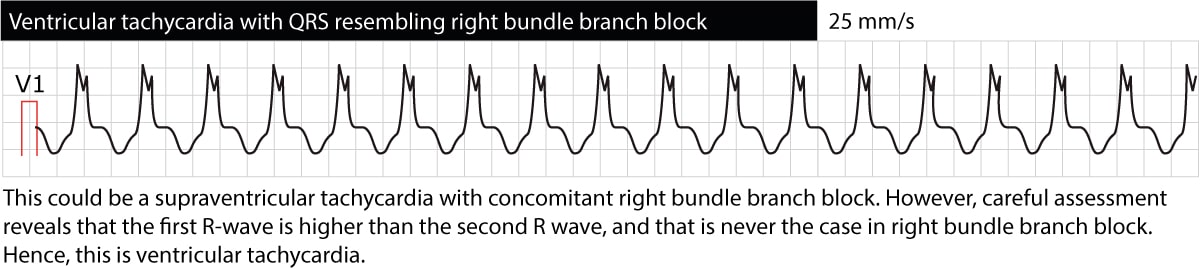
Das EKG liefert wertvolle Informationen über den Ort der ektopischen Herde, die die Tachykardie verursachen. Dazu werden ventrikuläre Tachykardien grob als „linksbündelastisch“ oder „rechtsbündelastisch“ klassifiziert. Ventrikuläre Tachykardien mit EKG-Wellenformen, die an einen Linksschenkelblock erinnern (dominante S-Welle in V1), haben ihren Ursprung in der rechten Herzkammer. Das Gegenteil ist der Fall, nämlich dass ventrikuläre Tachykardien, die an einen Rechtsschenkelblock erinnern (dominante R-Welle in V1), ihren Ursprung in der linken Herzkammer haben. Dies kann bei dem Versuch, die Ursache der ventrikulären Tachykardie zu entschlüsseln, hilfreich sein. Abbildung 4 und Abbildung 5 zeigen Beispiele.
Unterscheidung ventrikulärer Tachykardien von supraventrikulären Tachykardien mit breiten QRS-Komplexen
Gelegentlich können supraventrikuläre Tachykardien (die meist normale QRS-Komplexe haben, d. h. QRS-Dauer <0,12 Sekunden) breite QRS-Komplexe aufweisen. Dies kann auf einen begleitenden Schenkelblock, eine Aberration, eine Hyperkaliämie, eine Präexzitation oder eine Nebenwirkung von Medikamenten (trizyklische Antidepressiva, Antiarrhythmika der Klasse I) zurückzuführen sein. Es ist von grundlegender Bedeutung, supraventrikuläre Tachykardien mit breitem QRS von VT unterscheiden zu können, und der Grund dafür ist einfach: Eine VT ist potenziell lebensbedrohlich, während supraventrikuläre Arrhythmien selten lebensbedrohlich sind. Daher sind breite QRS-Komplexe keine Garantie dafür, dass der Rhythmus ventrikulären Ursprungs ist.
Glücklicherweise gibt es mehrere Merkmale, die ventrikuläre Tachykardien von supraventrikulären Tachykardien (SVT) unterscheiden. Diese Merkmale können einzeln oder in Algorithmen (die einfach anzuwenden sind) verwendet werden, um festzustellen, ob eine Tachykardie mit breiten QRS-Komplexen (oft als Breitkomplextachykardie bezeichnet) eine ventrikuläre Tachykardie oder eine SVT ist. Bevor auf diese Merkmale und den Algorithmus näher eingegangen wird, sei darauf hingewiesen, dass 90 % aller Weitkomplextachykardien ventrikuläre Tachykardien sind! Leidet der Patient an einem der oben genannten Risikofaktoren für eine ventrikuläre Tachykardie, sollte man mit großer Wahrscheinlichkeit davon ausgehen, dass es sich um eine ventrikuläre Tachykardie handelt.
Die Merkmale der ventrikulären Tachykardie werden nun erörtert.
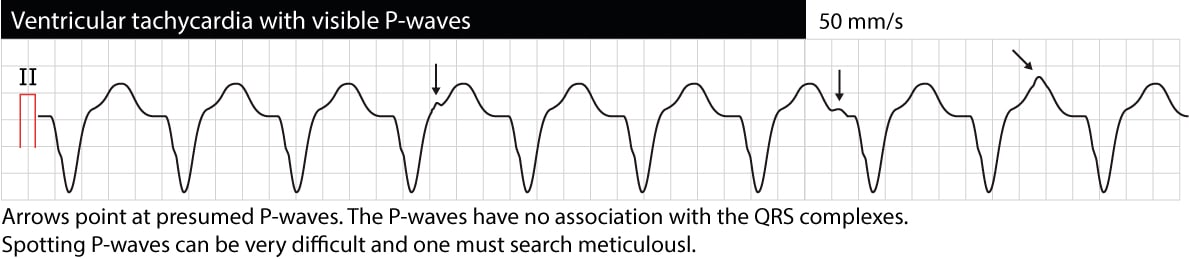
Atrioventrikuläre (AV) Dissoziation
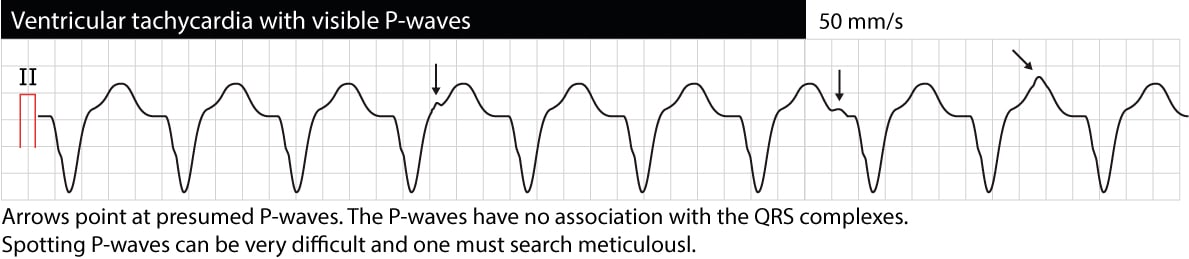
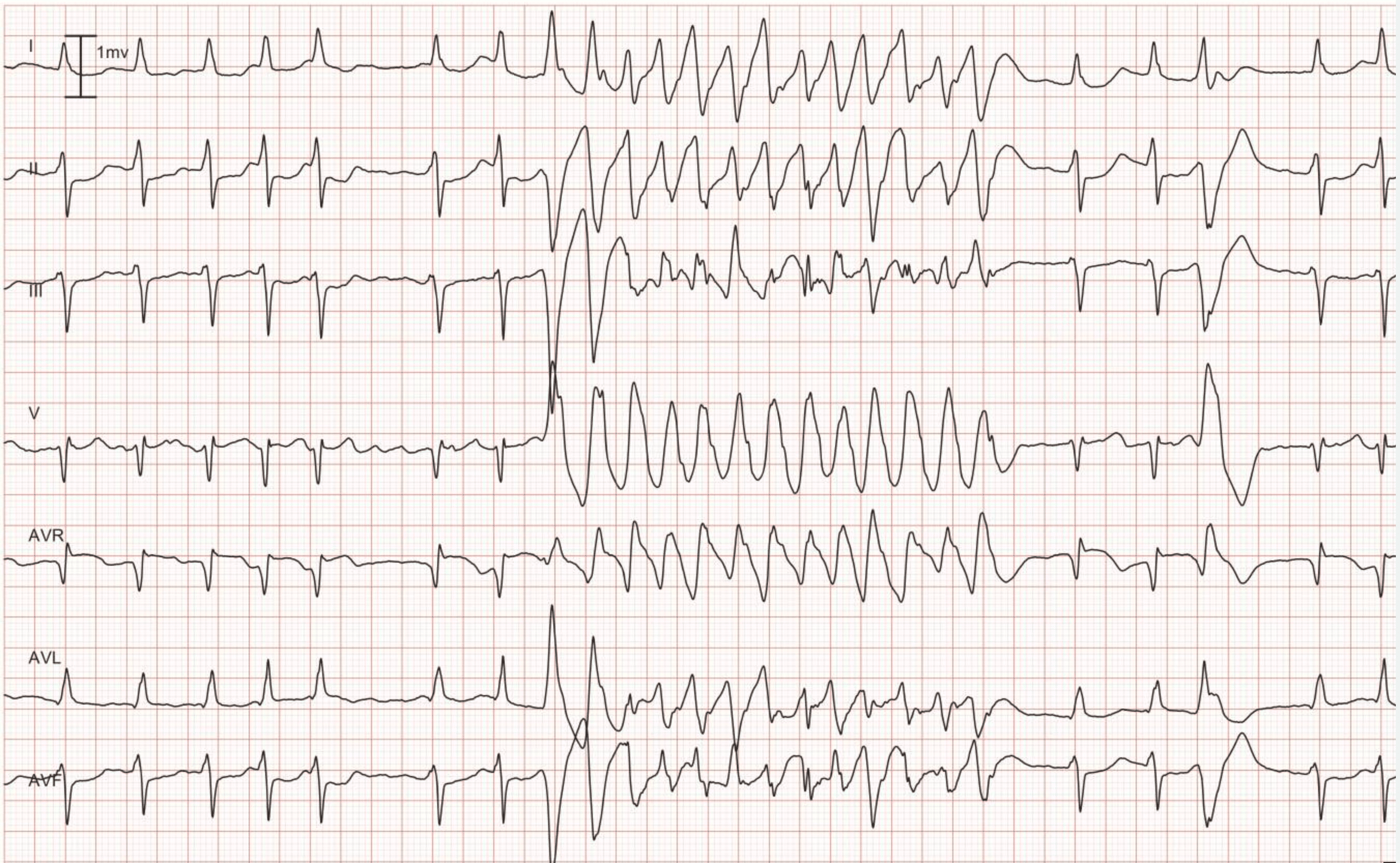
AV-Dissoziation bedeutet, dass Vorhöfe und Ventrikel unabhängig voneinander funktionieren. Auf dem EKG zeigt sich dies als P-Wellen, die in keinem Verhältnis zu den QRS-Komplexen stehen (P-P-Intervalle unterscheiden sich von R-R-Intervallen, PR-Intervalle variieren und es gibt kein Verhältnis zwischen P und QRS). Es ist zu beachten, dass es oft schwierig ist, P-Wellen während einer VT zu erkennen (ein Ösophagus-EKG kann sehr hilfreich sein). Wenn eine AV-Dissoziation nachgewiesen werden kann, ist die VT sehr wahrscheinlich die Ursache der Arrhythmie. Gelegentlich können die ventrikulären Impulse jedoch retrograd durch das His-Bündel und den AV-Knoten zu den Vorhöfen geleitet werden und die Vorhöfe synchron mit den Ventrikeln depolarisieren; daher kann die VT tatsächlich synchronisierte P-Wellen aufweisen. Das folgende EKG zeigt eine VT mit AV-Dissoziation (die Pfeile zeigen auf P-Wellen).
Auslösung der Tachyarrhythmie
Wenn der Beginn der Tachykardie aufgezeichnet wird, ist es sinnvoll, die ersten Schläge zu bewerten. Wenn die R-R-Intervalle während des Beginns der Tachykardie unregelmäßig waren, deutet dies auf eine ventrikuläre Tachykardie hin. Dies wird als Warp-up-Phänomen bezeichnet und ist charakteristisch für ventrikuläre Tachykardien. Supraventrikuläre Tachykardien zeigen kein Warm-up-Phänomen (mit Ausnahme der Vorhoftachykardie).
Auslösung durch vorzeitige Vorhofschläge
Kammertachykardien werden nicht durch vorzeitige Vorhofschläge ausgelöst, supraventrikuläre Tachykardien hingegen schon. Wenn der Beginn der Tachykardie aufgezeichnet wird, muss untersucht werden, ob ihm ein vorzeitiger Vorhofschlag vorausgegangen ist.
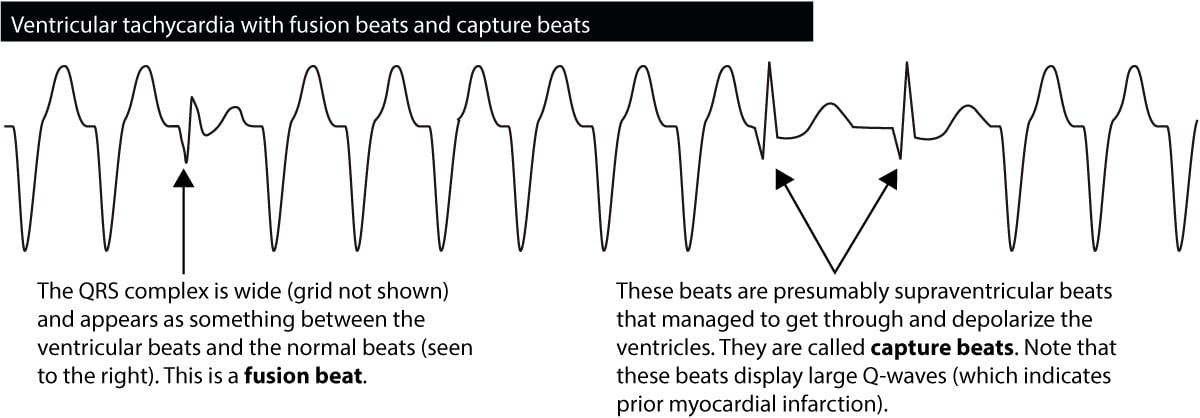
Fusionsschläge &Fangschläge
Wenn ein ventrikulärer Impuls gleichzeitig mit dem Eintritt des atrialen Impulses in das His-Purkinje-System entladen wird, werden die Ventrikel durch beide depolarisiert. Der resultierende QRS-Komplex ähnelt sowohl einem normalen QRS als auch einem breiten QRS. Solche Schläge werden als Fusionsschläge bezeichnet, und solche Schläge sind diagnostisch für eine ventrikuläre Tachykardie. Abbildung 6 zeigt ein Beispiel.
Gelegentlich bricht während einer ventrikulären Tachykardie der Vorhofimpuls durch und schafft es, die Herzkammern zu depolarisieren. Dies wird als das Auftreten eines normalen Schlags inmitten der Tachykardie angesehen. Solche Schläge werden als Capture-Beats bezeichnet und sind ebenfalls diagnostisch für eine ventrikuläre Tachykardie.
Regularität
Ventrikuläre Tachykardie ist meist regelmäßig, obwohl die R-R-Intervalle etwas variieren können. Eine diskrete Variabilität der R-R-Intervalle deutet eigentlich auf eine ventrikuläre Tachykardie hin. Polymorphe ventrikuläre Tachykardien können jedoch unregelmäßig sein. Supraventrikuläre Tachykardien können ebenfalls unregelmäßig sein; am häufigsten ist das Vorhofflimmern. Beachten Sie, dass die Präexzitation bei Vorhofflimmern eine unregelmäßige Tachykardie mit breitem Komplex verursacht, wobei die Herzfrequenz in den meisten Fällen >190 Schläge pro Minute beträgt.
Vorbestehender Schenkelblock
Bei Personen mit vorbestehenden Leitungsdefekten (rechter oder linker Schenkelblock) oder anderen Ursachen für breite QRS-Komplexe (Vorerregung, Medikamente, Hyperkaliämie) sollten die EKGs während der Tachyarrhythmie mit dem EKG im Sinusrhythmus (oder einem früheren EKG) verglichen werden. Wenn die QRS-Morphologie während der Tachyarrhythmie dem QRS-Komplex im Sinusrhythmus ähnlich ist, handelt es sich wahrscheinlich um eine SVT. Wenn der Patient vor kurzem vorzeitige ventrikuläre Komplexe hatte und der QRS während der Tachyarrhythmie dem der vorzeitigen ventrikulären Komplexe ähnelt, handelt es sich wahrscheinlich um eine ventrikuläre Tachykardie.
Elektrische Achse
Elektrische Achsen zwischen -90° und -180° deuten stark auf eine ventrikuläre Tachykardie hin (obwohl eine antidromische AVRT eine Differentialdiagnose ist). Wenn die elektrische Achse während der Tachykardie >40° von der elektrischen Achse während des Sinusrhythmus abweicht, deutet dies ebenfalls auf eine Kammertachykardie hin. Wenn die Tachyarrhythmie ein Rechtsschenkelblockmuster aufweist, die elektrische Achse jedoch negativer als -30° ist, deutet dies auf eine ventrikuläre Tachykardie hin. Wenn die Tachyarrhythmie ein Linksschenkelblockmuster aufweist, die elektrische Achse jedoch positiver als 90° ist, deutet dies auf eine ventrikuläre Tachykardie hin. Im Allgemeinen deutet eine Abweichung der linken Achse auf eine ventrikuläre Tachykardie hin.
QRS-Dauer
QRS-Dauer >0,14 s deuten auf eine ventrikuläre Tachykardie hin. QRS-Dauer >0,16 s deutet stark auf ventrikuläre Tachykardie hin. Es ist zu beachten, dass ventrikuläre Tachykardien, die ihren Ursprung im Interventrikelseptum haben, einen relativ schmalen QRS-Komplex (0,120-0,145 s) aufweisen können. Antidromische AVRT kann auch >0,16 s haben. Antiarrhythmika der Klasse I, trizyklische Antidepressiva und Hyperkaliämie können ebenfalls sehr breite QRS-Komplexe verursachen.
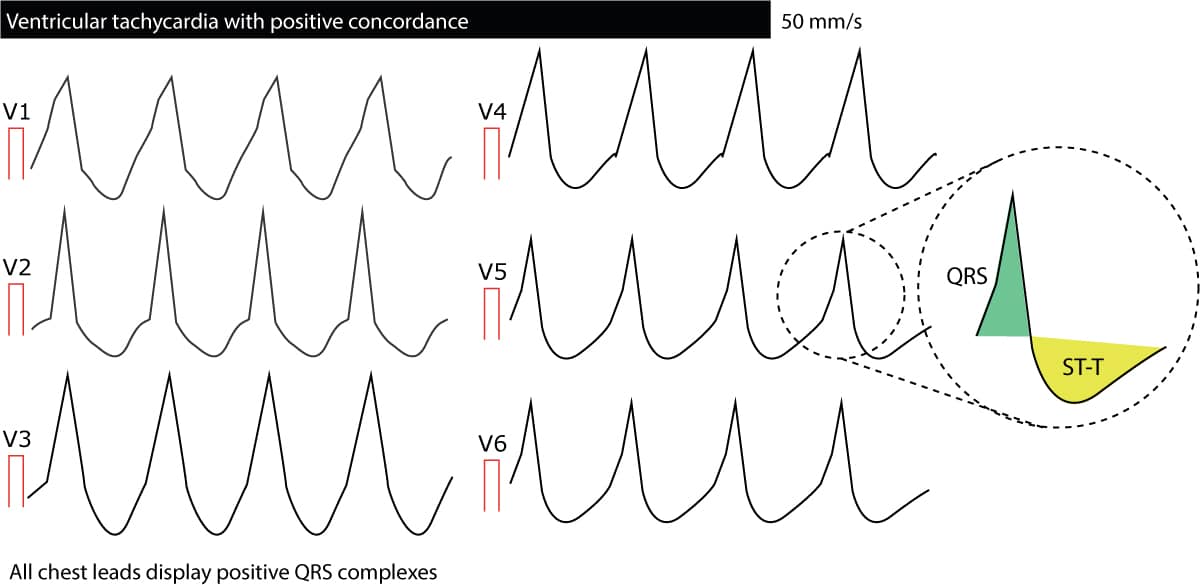
Konkordanz in V1-V6
Konkordanz bedeutet, dass alle QRS-Komplexe von Ableitung V1 bis Ableitung V6 in dieselbe Richtung zeigen; alle sind entweder positiv oder negativ. Wenn eine Ableitung biphasische QRS-Komplexe aufweist (z. B. qR-Komplex oder RS-Komplex), kann keine Konkordanz vorliegen. Negative Konkordanz (alle QRS-Komplexe sind negativ) deutet stark auf eine ventrikuläre Tachykardie hin.) Positive Konkordanz (alle QRS-Komplexe sind positiv) ist meist auf eine ventrikuläre Tachykardie zurückzuführen, kann aber auch durch eine antidromische AVRT verursacht werden. Die folgende Abbildung zeigt die Konkordanz. Zusammenfassend lässt sich sagen, dass die Konkordanz stark auf eine ventrikuläre Tachykardie hinweist.
Abwesenheit von RS-Komplexen
Wenn es keinen QRS-Komplex von Ableitung V1 bis Ableitung V6 gibt, der ein RS-Komplex ist (d.h. aus einer R-Welle und einer S-Welle besteht), dann ist eine ventrikuläre Tachykardie sehr wahrscheinlich.
Adenosin
Es wird nicht empfohlen, bei Verdacht auf ventrikuläre Tachykardie Adenosin zu verabreichen, da Adenosin die Frequenz beschleunigen und die Arrhythmie verschlimmern kann. Gelegentlich wird Adenosin dennoch verabreicht (wenn der Verdacht besteht, dass es sich bei der Arrhythmie tatsächlich um eine SVT mit breiten QRS-Komplexen handelt). Wenn Adenosin keine Wirkung hat oder die Tachykardie beschleunigt, handelt es sich wahrscheinlich um eine ventrikuläre Tachykardie.
Zusätzlich zu diesen Merkmalen haben Forscher mehrere Algorithmen entwickelt, um ventrikuläre Tachykardien von SVTs zu unterscheiden. Diese Algorithmen werden im Folgenden kurz beschrieben (Einzelheiten finden Sie unter Management und Diagnose von Tachyarrhythmien)
Brugada-Algorithmus
Dies ist der am häufigsten verwendete Algorithmus. Wenn eines der fünf nachstehenden Kriterien erfüllt ist, kann die Diagnose einer ventrikulären Tachykardie gestellt werden.
Brugada-Algorithmus
- Wenn kein RS-Komplex in einer der Brustwandableitungen (V1-V6) vorliegt, kann die Diagnose einer ventrikulären Tachykardie gestellt werden. Andernfalls fahren Sie mit den nächsten Kriterien fort.
- Bewerten Sie das RS-Intervall (Intervall zwischen dem Beginn der R-Welle und dem Tiefpunkt der S-Welle). Wenn ein RS-Intervall >100 ms beträgt und die R-Welle breiter ist als die S-Welle, kann die Diagnose einer ventrikulären Tachykardie gestellt werden. Andernfalls fahren Sie mit den nächsten Kriterien fort.
- Wenn eine AV-Dissoziation vorliegt, kann die Diagnose einer ventrikulären Tachykardie gestellt werden. Andernfalls fahren Sie mit den nächsten Kriterien fort.
- Prüfen Sie die QRS-Morphologie in V1, V2, V5 und V6 (siehe unten). Wenn die QRS-Morphologie mit einer ventrikulären Tachykardie vereinbar ist, lautet die Diagnose ventrikuläre Tachykardie.
- Wenn keine Kriterien erfüllt sind, kann die Diagnose einer supraventrikulären Tachykardie gestellt werden.
Beurteilung der QRS-Morphologie (Kriterium Nr. 4 im Brugada-Algorithmus)
Wenn der QRS-Komplex in V1-V2 einem Rechtsschenkelblock ähnelt (d. h. positives QRS)
- V1:
- Einphasiger R-Komplex deutet auf eine ventrikuläre Tachykardie hin.
- qR-Komplex deutet auf ventrikuläre Tachykardie hin.
- Wenn R größer als R‘ ist, wird eine ventrikuläre Tachykardie vermutet.
- Dreiphasige Komplexe (rSr‘, rsr‘, rSR‘, rsR‘) deuten auf eine SVT hin
- V6:
- rS-, QS-, R- oder Rs-Komplex deutet auf VT hin.
Wenn der QRS-Komplex in V1-V2 einem Linksschenkelblock ähnelt (d. h. negatives QRS)
- V1:
- Der Anfangsteil des QRS-Komplexes ist bei ventrikulärer Tachykardie glatt. SVT hat einen scharfen Beginn des QRS-Komplexes.
- Die Dauer der R-Welle ≥40 ms deutet auf ventrikuläre Tachykardie hin.
- Die Dauer vom Beginn des QRS-Komplexes bis zum Nadir der S-Welle ≥60 ms deutet auf ventrikuläre Tachykardie hin.
- V6:
- QR- oder QS-Komplex deutet auf ventrikuläre Tachykardie hin.
- R- oder RR-Komplex ohne initiale q-Welle deutet auf SVT hin.
Insgesamt haben die Brugada-Kriterien eine sehr hohe Sensitivität (90 %) und Spezifität (60-90 %) für die Diagnose einer ventrikulären Tachykardie.
Brugadas Algorithmus zur Unterscheidung von ventrikulärer Tachykardie und antidromer AVRT
Der obige Algorithmus versagt häufig bei der Unterscheidung von ventrikulärer Tachykardie und antidromer AVRT. Obwohl die antidromische AVRT eine seltene Ursache für ventrikuläre Tachykardien ist, ist es wichtig, diese Entitäten unterscheiden zu können. Je älter der Patient und je ausgeprägter die Herzerkrankung ist, desto wahrscheinlicher ist eine ventrikuläre Tachykardie. Die Brugada-Gruppe hat auch einen Algorithmus zur Unterscheidung zwischen antidromischer AVRT und ventrikulärer Tachykardie entwickelt. Der Algorithmus lautet:
Brugadas Algorithmus zur Unterscheidung von ventrikulärer Tachykardie und antidromer AVRT
- Wenn der QRS-Komplex in V4-V6 netto negativ ist, ist eine ventrikuläre Tachykardie wahrscheinlicher.
- Wenn der QRS-Komplex in V4-V6 netto positiv ist und eine der Ableitungen V2-V6 einen qR-Komplex aufweist, ist eine ventrikuläre Tachykardie sehr wahrscheinlich.
- Wenn eine AV-Dissoziation vorliegt, ist eine ventrikuläre Tachykardie sehr wahrscheinlich.
- Wenn keine Anzeichen einer ventrikulären Tachykardie vorliegen, sollte eine antidromische AVRT dringend in Erwägung gezogen werden.
Management der ventrikulären Tachykardie
Behandlung in der Notfallsituation
Bewusstlose Patienten: Beginn der kardiopulmonalen Reanimation.
Hämodynamisch instabile Patienten (Hypotonie, Angina pectoris, Herzinsuffizienz, Schock, Prä-Synkope/Synkopen): Der Patient sollte sofort mit einer elektrischen Kardioversion (während der Narkose) behandelt werden. Ventrikuläre Tachykardien können bereits mit einem biphasischen Schock von 20-50 J beendet werden. Betablocker werden intravenös verabreicht, es sei denn, der Patient hat eine bradykardiebedingte ventrikuläre Tachykardie. In diesem Fall ist Amiodaron nach der Kardioversion vorzuziehen (Amiodaron 50 mg/ml, 6 ml mit 14 ml Glukose 50 mg/ml, i.v. über 2 Minuten). Hypokaliämie und Hypomagnesiämie sollten rasch korrigiert werden. Die Ursachen der ventrikulären Tachykardie müssen gezielt angegangen werden; Herzinsuffizienz, Ischämie, Hypotonie, Hypokaliämie usw. können alle rasch behandelt werden. Das Schlagen mit der Faust auf die Brust des Patienten wird nicht mehr empfohlen, obwohl es in manchen Fällen die Tachykardie beenden kann.
Hemodynamisch stabile Patienten können pharmakologisch behandelt werden (Amiodaron, Lidocain, Sotalol, Procainamid). Es wird nur eines dieser Medikamente verabreicht, und nach einer Ladedosis erfolgt eine Infusion. Amiodaron ist das Mittel der ersten Wahl, wobei eine Ladedosis von 150 mg i.v. Bolus über 10 Minuten verabreicht wird. Es wird auch eine Infusion mit 1 mg/min über 6 Stunden, gefolgt von 0,5 mg/min über 18 Stunden, begonnen. Die Ladedosis kann in Abständen von 15 Minuten wiederholt werden. Die Höchstdosis an Amiodaron beträgt 2,2 g/Tag. Wenn Amiodaron versagt, sollte man eine elektrische Kardioversion in Betracht ziehen, bevor man pharmakologische Alternativen in Betracht zieht. Lidocain wird als iv-Bolus von 0,75 mg/kg verabreicht, der nach 5-10 Minuten wiederholt werden kann. Gleichzeitig wird eine Lidocain-Infusion von 1-4 mg/min (Höchstdosis 3 mg/kg/h) begonnen.
Digoxin-induzierte ventrikuläre Tachykardie kann wie bei den oben genannten hämodynamisch stabilen Patienten behandelt werden. Beachten Sie, dass es Antikörper gegen Digoxin gibt.
Transkutane oder transvenöse Stimulation: Eine Stimulation mit höherer Frequenz als die ventrikuläre Tachykardie kann diese beenden (es besteht jedoch das Risiko einer Entartung in Kammerflimmern).
Intermittierende ventrikuläre Tachykardien mit häufigen Erfassungsschlägen sollten pharmakologisch behandelt werden.
Polymorphe ventrikuläre Tachykardien sollten als instabil angesehen und sofort mit einer elektrischen Kardioversion behandelt werden. Betablocker können verabreicht werden, wenn das EKG kein langes QT-Intervall zeigt. Weist das EKG ein langes QT-Intervall auf, wird der Zustand als Torsade de pointes eingestuft; Behandlungsempfehlungen finden Sie in diesem Artikel. Amiodaron kann auch verabreicht werden, wenn keine Anzeichen für ein langes QT-Intervall vorliegen.
Bradykardie induzierte ventrikuläre Tachykardie (Sinusbradykardie, AV-Block usw.): Bradykardie kann zu vorzeitigen ventrikulären Komplexen und ventrikulären Arrhythmien führen. Diese werden mit Atropin, Isoproterenol (Isoprenalin) oder transvenöser Stimulation behandelt.
Langzeitbehandlung ventrikulärer Tachykardien
Patienten mit erhaltener linksventrikulärer Funktion und asymptomatischen, nicht anhaltenden ventrikulären Tachykardien können angemessen mit Betablockern behandelt werden. Sotalol (kann eine QT-Verlängerung verursachen) und Amiodaron können ebenfalls in Betracht gezogen werden. Verapamil ist kontraindiziert. Bei Patienten mit hohem Risiko für einen plötzlichen Herzstillstand (eingeschränkte linksventrikuläre Funktion, früherer Myokardinfarkt, strukturelle Herzerkrankung) sollte ein ICD in Betracht gezogen werden, der einen wirksamen Schutz bietet. Ansonsten scheint Amiodaron das wirksamste Medikament zur Verhinderung neuer Episoden von Kammertachykardien zu sein.
Nächstes Kapitel
Langes QT-Syndrom (LQTS) & Torsade de Pointes (TdP)
Verwandte Kapitel
Mechanismen von Herzrhythmusstörungen
Management und Diagnose von Tachykardien (Schmalkomplextachykardie und Breitkomplextachykardie)
Vorzeitige ventrikuläre Schläge (vorzeitige ventrikuläre Kontraktionen / Komplex)
Kammerrhythmus, Beschleunigter ventrikulärer Rhythmus (idioventrikulärer Rhythmus)
Schrittmacher-vermittelte Tachykardie (PMT)
Kammerflimmern (VF), Pulslose elektrische Aktivität (PEA) & Plötzlicher Herzstillstand (SCA)
Einführung in die koronare Herzkrankheit
STEMI – ST-Hebungsinfarkt
NSTEMI – Nicht-ST-Hebungsinfarkt & Instabile Angina
Alle Kapitel in Herzrhythmusstörungen anzeigen.




