Ventrikulær takykardi (VT): Ventrikulær takykardi (VT): Kriterier, årsager, klassifikation, behandling (ledelse) – EKG & ECHO EKG-kriterier, årsager, klassifikation, behandling (håndtering)
Dette kapitel omhandler ventrikulær takykardi fra et klinisk perspektiv med vægt på EKG-diagnose, definitioner, håndtering og kliniske karakteristika. Ventrikulær takykardi er en meget nuanceret arytmi, som har sit udspring i ventriklerne. En lang række tilstande kan forårsage ventrikulær takykardi, og EKG’et er lige så nuanceret som disse tilstande. Uanset ætiologi og EKG er ventrikulær takykardi altid en potentielt livstruende arytmi, som kræver øjeblikkelig opmærksomhed. Den ventrikulære frekvens er typisk meget høj (100-250 slag pr. minut), og hjertekapaciteten er påvirket (dvs. nedsat) i stort set alle tilfælde. Ventrikulær takykardi forårsager en enorm belastning af det ventrikulære myokardie, samtidig med at årsagen til arytmien allerede påvirker den cellulære funktion. Dette resulterer i elektrisk ustabilitet, hvilket forklarer, hvorfor ventrikulær takykardi kan udvikle sig til ventrikelflimmer. Ubehandlet fører ventrikelflimmer til asystoli og hjertestop. Alle sundhedspersoner, uanset profession, skal kunne diagnosticere ventrikulær takykardi.
Orsager til ventrikulær takykardi
Patienter med ventrikulær takykardi har næsten uvægerligt en betydelig underliggende hjertesygdom. De mest almindelige årsager er koronar hjertesygdom (akutte koronarsyndromer eller iskæmisk hjertesygdom), hjertesvigt, kardiomyopati (dilateret kardiomyopati, hypertrofisk obstruktiv kardiomyopati), klapsygdom. Mindre almindelige årsager er arytmogen højre ventrikelkardiomyopati/dysplasi (ARVC/ARVD), Brugada syndrom, langt QT syndrom, sarkoidose, Prinzmetal’s angina (koronar vasospasme), elektrolytforstyrrelser, medfødte hjertesygdomme og katekolamininduceret ventrikulær takykardi.
Den store majoritet af patienter med ventrikulær takykardi har enten koronararteriesygdom (iskæmisk hjertesygdom), hjertesvigt, kardiomyopati eller hjerteklapsygdom. I disse populationer er en af de stærkeste prædiktorer for pludselig hjertedød venstre ventrikelfunktion. Personer med nedsat venstre ventrikelfunktion (f.eks. defineret som ejektionsfraktion <40 %) er i høj risiko for pludselig hjertestop.
Idiopatisk ventrikulær takykardi (IVT)
Ventrikulær takykardi kan klassificeres som idiopatisk, hvis der ikke kan identificeres nogen årsag. Idiopatisk ventrikulær takykardi har en mere gunstig prognose sammenlignet med andre former for ventrikulær takykardi.
Mekanismer for ventrikulær takykardi
Ventrikulær takykardi (VT) kan opstå på grund af øget/abnormal automatik, re-entry eller udløst aktivitet. Alle typer af myokardieceller kan være involveret i initiering og vedligeholdelse af denne arytmi. Som nævnt ovenfor forårsager VT hæmodynamisk kompromittering. Den hurtige ventrikelfrekvens, som kan være ledsaget af en allerede nedsat ventrikelfunktion, giver ikke mulighed for tilstrækkelig fyldning af ventriklerne, hvilket resulterer i reduceret slagvolumen og nedsat hjertevolumen.
De fleste patienter oplever presynkope eller synkope, hvis arytmien er vedvarende. I sit fulminante forløb degenererer VT til ventrikelfibrillering, som derefter degenererer til asystoli og hjertestop. Det er vigtigt, at forløbet fra VT til hjertestop kan afbrydes enten spontant eller ved hjælp af behandling. Det er interessant, at behandlingen af VT betragtes som et af de største fremskridt inden for kardiologien. Indtil 1961 blev patienter med akut myokardieinfarkt anbragt i senge langt væk fra lægernes og sygeplejerskernes stationer for ikke at forstyrre patienternes hvile. Man mente, at den blotte tilstedeværelse af læger og sygeplejersker forårsagede skadelig stress. Ca. 30 % af patienterne døde på hospitalet, og dødelig takyarytmi var formodentlig den vigtigste årsag. Dyreforsøg, der blev gennemført i slutningen af 1950’erne, 1960 og 1961, viste, at VT kunne afsluttes ved at give et elektrisk stød. Dette fik lægerne til at opbygge koronarafdelinger, hvor alle patienter med akut myokardieinfarkt blev overvåget med kontinuerligt EKG, og ventrikulære takyarytmier blev håndteret ved hjælp af øjeblikkelig genoplivning og defibrillering.
Ventrikulær takykardi ved akutte koronarsyndromer (myokardieinfarkt)
Akutte koronarsyndromer inddeles i ustabil angina pectoris (UA), ST-elevation myokardieinfarkt (STEMI) og ikke ST-elevation myokardieinfarkt (NSTEMI). Risikoen for VT er høj under disse tilstande. Risikoen er desuden meget tidsafhængig og er størst i den hyperakutte fase (de første minutter til timer efter symptomdebut). Langt størstedelen af de personer, der dør i den akutte fase af myokardieinfarkt, dør faktisk af ventrikulære takyarytmier. Død som følge af pumpesvigt (dvs. kardiogent chok) er mindre almindeligt. Da risikoen er størst i de første minutter til timer, sker de fleste dødsfald uden for hospitalet. Risikoen for VT (og dermed ventrikelflimmer) mindskes gradvist, efterhånden som tiden går. Ud over tiden er den vigtigste faktor for VT omfanget af iskæmi/infarkt den vigtigste faktor. Jo større den iskæmiske er, jo større er risikoen for arytmier.
ECG-kriterier for ventrikulær takykardi
ECG-karakteristika for ventrikulær takykardi
- ≥3 på hinanden følgende ventrikelslag med en frekvens på 100-250 slag pr. minut (i de fleste tilfælde >120 slag pr. minut). Ventrikulær takykardi med en frekvens på 100-120 slag pr. minut betegnes som langsom ventrikulær takykardi. Ventrikulær takykardi med frekvens >250 slag pr. minut betegnes som ventrikelflagren.
- Vide QRS-komplekser (QRS-duration ≥0,12 s).
Typer af ventrikulær takykardi
EKG giver mulighed for subklassificering af ventrikulær takykardi. Nedenstående diskussion kan opfattes som avanceret, men læseren skal vide, at det ikke kræves, at-at alle klinikere er i stand til at klassificere ventrikulære takykardier; det er tilstrækkeligt blot at kunne genkende det. Derfor er formålet med nedenstående diskussion at præsentere læseren for flere typer af ventrikulær takykardi blot som reference.
Sustained vs. Non-sustained ventricular tachycardia
Ventrikulær takykardi med varighed <30 sekunder klassificeres som non-sustained ventricular tachycardia. Sustained ventrikulær takykardi har varighed >30 sekunder.
Monomorfe ventrikulær takykardi
I monomorfe ventrikulær takykardi udviser alle QRS-komplekser den samme morfologi (mindre forskelle er tilladt). Dette indikerer, at impulserne stammer fra det samme ektopiske fokus. Ved strukturel hjertesygdom (koronar hjertesygdom, hjertesvigt, kardiomyopati, klapsygdom osv.) er monomorfe ventrikulære takykardi typisk forårsaget af re-entry. Der henvises til figur 1.
Purkinjefibrene i det interventrikulære septum synes at have en vigtig rolle i ventrikulær takykardi blandt patienter med koronar hjertesygdom. Disse Purkinjefibre synes at være stærkt arytmogene i forbindelse med myokardieiskæmi, især re-iskæmi. Da enhver impuls, der opstår i det interventrikulære septum, vil komme ind i Purkinje-netværket (til en vis grad), har QRS-komplekserne tendens til at være kortere end arytmier, der opstår i de frie ventrikulære vægge. QRS-durationen er generelt 120 til 145 ms i ventrikulære takycardias, der opstår i septum.
Fascikulær ventrikulær takykardi er en idiopatisk form for VT. Den er forårsaget af re-entry i fasciklerne i den venstre bundle branch (dvs. i Purkinjefibrene). Fascikulær ventrikulær takykardi forekommer hos personer under 50 år og fortrinsvis hos mænd. QRS-komplekserne viser en morfologi, der ligner højre bundgrenblok, og der er venstre akseafvigelse.
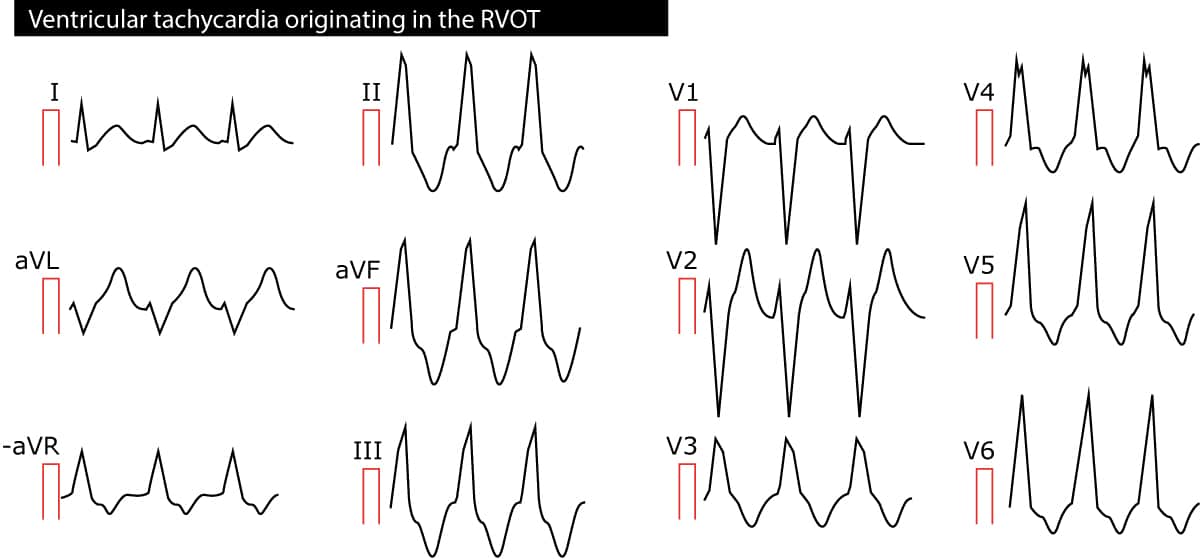
Right ventricular outflow tract (RVOT) ventricular tachycardia er en monomorf VT, der har sit udspring i højre ventrikels udstrømningstrakt (outflow tract). Arytmien er for det meste idiopatisk, men nogle patienter kan have ARVC (arytmogen højre ventrikulær kardiomyopati). Da impulserne har deres udspring i højre ventrikel, har QRS-komplekserne udseende som venstre bundgren, og den elektriske akse er omkring 90°. Der henvises til figur 2.
Polymorfe ventrikulære takykardi
En ventrikulær takykardi med varierende QRS-morfologi eller varierende elektrisk akse klassificeres som polymorfe. Rytmen kan være uregelmæssig. Polymorfe ventrikulære takykardi er typisk meget hurtig (100-320 slag pr. minut) og ustabil. Der findes flere typer polymorfe ventrikulær takykardi. Den mest almindelige årsag er myokardieiskæmi. Den næsthyppigste årsag er forlænget QTc-interval (Long QT syndrom).
Familiær katekolaminerg polymorf ventrikulær takykardi (CPVT) er en arvelig ventrikulær takykardi, hvor følelsesmæssig eller fysisk stress fremkalder arytmien, hvilket kan føre til kredsløbskollaps og hjertestop. Denne type ventrikulær takykardi kan være bidirektionel (se nedenfor). Diagnosen stilles ved hjælp af belastningsprøvning, da den sympatiske aktivitet inducerer takykardi.
Brugadas syndrom forårsager polymorfe VT (oftest under søvn eller feber).
Førlig repolarisering og hypertrofisk obstruktiv kardiomyopati forårsager også polymorfe VT.
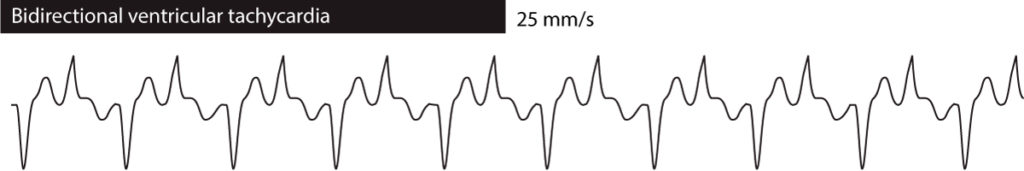
Bidirektionel ventrikulær takykardi betyder, at QRS-morfologien veksler fra den ene ebat til den anden. I de fleste tilfælde veksler den mellem to varianter af QRS-komplekset. Bidirektionel ventrikulær takykardi ses ved familiær CPVT, digoxin-overdoser og langt QT-syndrom. Der henvises til figur 3.
Ventrikulær takykardi ved iskæmisk hjertesygdom
Koronararteriesygdom (iskæmisk hjertesygdom) er langt den mest almindelige årsag til ventrikulær takykardi, og mekanismen er for det meste re-entry. Som nævnt tidligere i dette kapitel opstår re-entry, når der er en central blok foran den depolariserende impuls, og de celler, der omgiver blokken, har varierende ledningsevne. Ved iskæmisk hjertesygdom er den centrale blok typisk iskæmisk/nekrotisk myokardie (som ikke leder nogen impulser), mens de omkringliggende celler har dysfunktionel ledningsevne på grund af iskæmi. Ventrikulær takykardi som følge af iskæmi udgør en høj risiko for at degenerere til ventrikelflimmer og hjertestop.
Dermed er ventrikulær takykardi ved koronararteriesygdom for det meste monomorfe. Den kan være polymorf, hvis der er flere ektopiske foci, eller hvis impulsen fra en foci spreder sig varierende.
Lokalisering af de ektopiske foci, der forårsager ventrikulær takykardi
EKG’et giver værdifulde oplysninger om placeringen af de ektopiske foci, der forårsager takykardi. Dette gøres ved at klassificere ventrikulære takycardias bredt som enten “venstre bundle branch appearance” eller “right bundle branch appearance”. Ventrikulære takycardias med EKG-bølgeformer, der minder om en venstre grenblok (dominerende S-bølge i V1), har deres oprindelse i højre ventrikel. Det modsatte er også tilfældet, nemlig at ventrikulære takycardias, der minder om højre bundle branch block (dominerende R-bølge i V1), har oprindelse i venstre ventrikel. Dette kan være nyttigt i forsøget på at afkode, hvad årsagen til den ventrikulære takykardi kan være. Figur 4 og Figur 5 nedenfor viser eksempler.
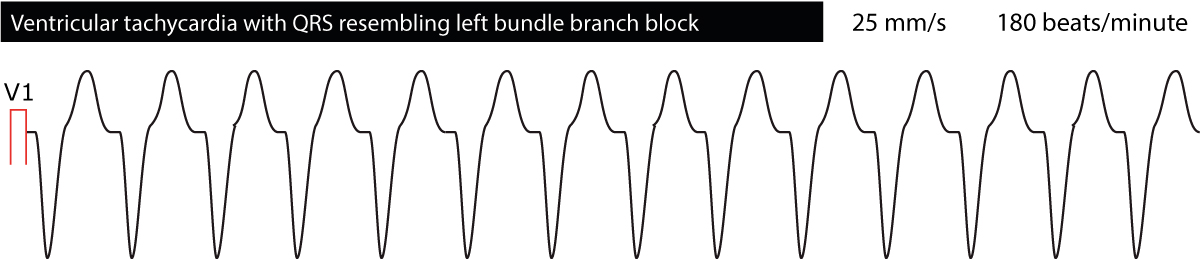
Distinguering af ventrikulær takykardi fra supraventrikulær takykardi med brede QRS-komplekser
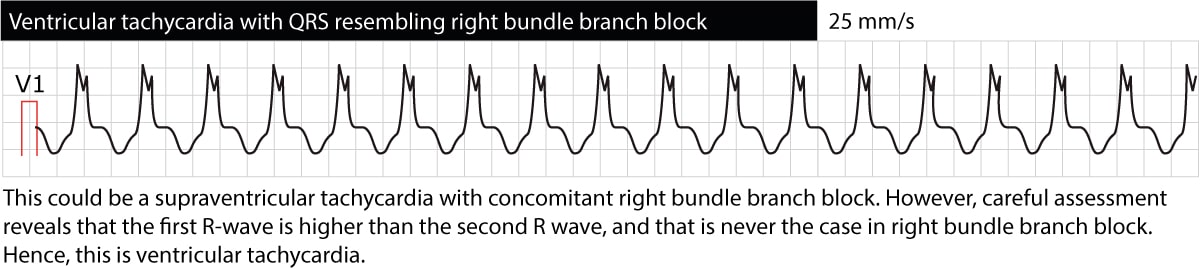
Fakuelt kan supraventrikulær takykardi (som for det meste har normale QRS-komplekser, dvs. QRS-duration <0,12 sekunder) vise brede QRS-komplekser. Dette kan skyldes sideløbende bundgrenblok, aberration, hyperkaliæmi, præekcitering eller bivirkning af lægemidler (tricykliske antidepressiva, antiarytmiske lægemidler klasse I). Det er af afgørende betydning at kunne skelne supraventrikulære takykardier med bred QRS fra VT, og årsagen hertil er enkel: VT er potentielt livstruende, mens supraventrikulære arytmier sjældent er det. Derfor er brede QRS-komplekser ikke en garanti for, at rytmen er ventrikulær af oprindelse.
Der er heldigvis flere karakteristika, som adskiller ventrikulær takykardi fra supraventrikulær takykardi (SVT). Disse karakteristika kan bruges separat eller i algoritmer (som er lette at bruge) til at afgøre, om en takykardi med brede QRS-komplekser (ofte kaldet bredkomplekse takykardi) er en ventrikulær takykardi eller en SVT. Inden vi går nærmere ind på disse karakteristika og algoritmer, skal det bemærkes, at 90 % af alle bredkomplekse takykardier er ventrikulære takykardier! Hvis patienten lider af nogen af de forhold, der er nævnt ovenfor som risikofaktorer for ventrikulær takykardi, bør man være meget tilbøjelig til at antage, at der er tale om ventrikulær takykardi.
Karakteristika ved ventrikulær takykardi diskuteres nu.
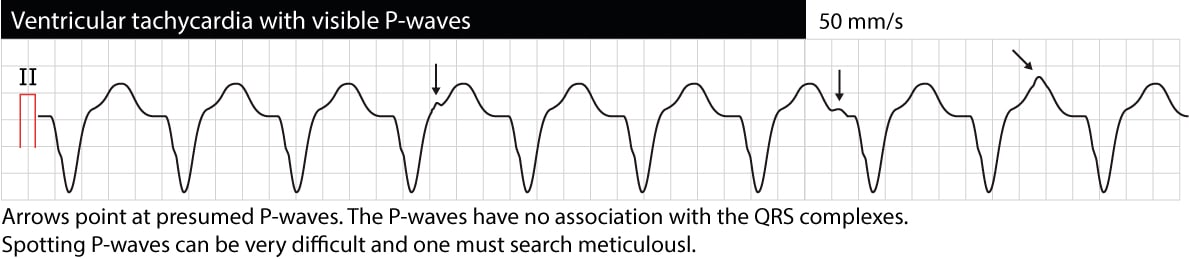
Atrioventrikulær (AV) dissociation
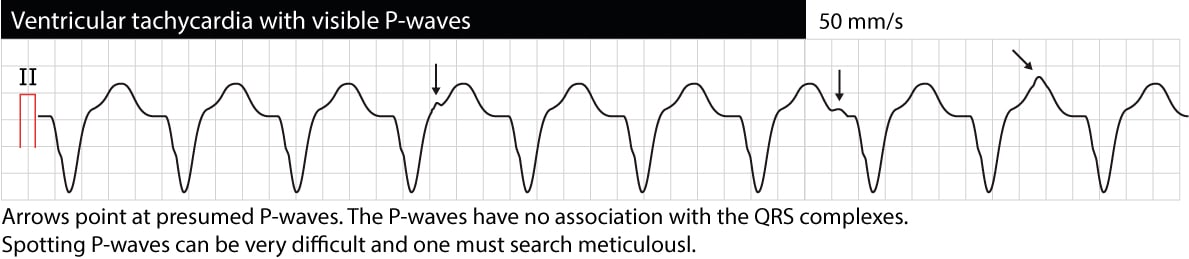
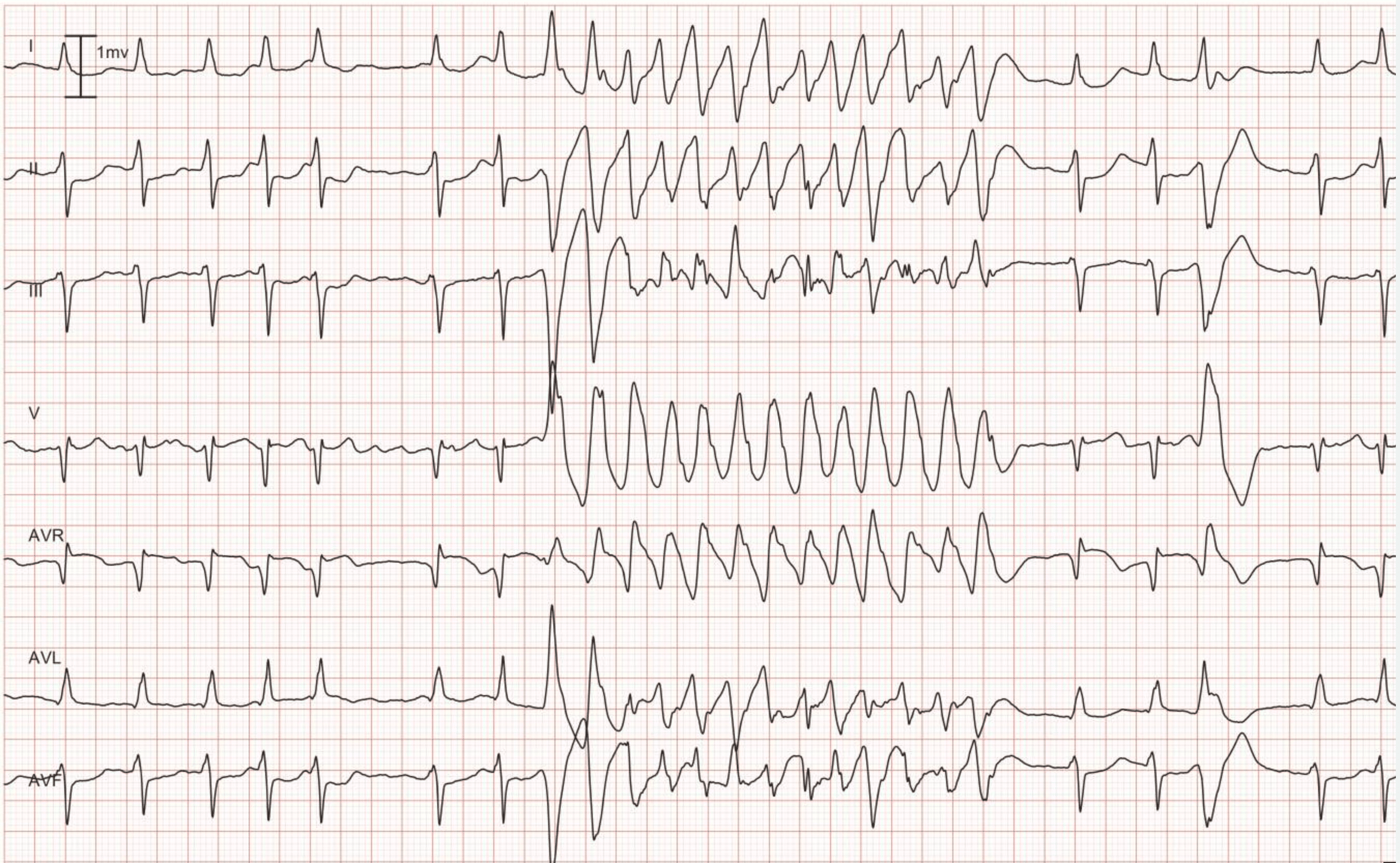
AV dissociation betyder, at forkamre og ventrikler fungerer uafhængigt af hinanden. På EKG’et viser dette sig som P-bølger, der ikke har nogen sammenhæng med QRS-komplekser (P-P-intervaller er forskellige fra R-R-intervaller, PR-intervaller varierer, og der er ingen sammenhæng mellem P og QRS). Bemærk, at det ofte er vanskeligt at skelne P-bølger under VT (øsofagus-ECG kan være til stor hjælp). Hvis AV-dissociation kan verificeres, er det meget sandsynligt, at VT er årsagen til arytmien. Lejlighedsvis kan de ventrikulære impulser imidlertid blive ledt retrograd gennem His-bundlen og AV-knuden til atrierne og depolarisere atrierne synkront med ventriklerne; VT kan således faktisk vise synkroniserede P-bølger. Det følgende EKG viser VT med AV-dissociation (pilene peger på P-bølger).
Initiering af takyarytmi
Hvis starten af takykardi registreres, er det værdifuldt at vurdere de første slag. Hvis R-R-intervallerne under starten af takykardiens start var uregelmæssige, tyder det på ventrikulær takykardi. Dette kaldes warp-up-fænomenet og er karakteristisk for ventrikulær takykardi. Supraventrikulære takykardier viser ikke opvarmningsfænomen (med undtagelse af atrial takykardi).
Initiering ved for tidlige atriale slag
Ventrikulær takykardi induceres ikke af for tidlige atriale slag, men det gør supraventrikulære takykardier typisk. Hvis starten af takykardiens start registreres, skal man undersøge, om den blev forudgået af et præmaturt atrialslag.
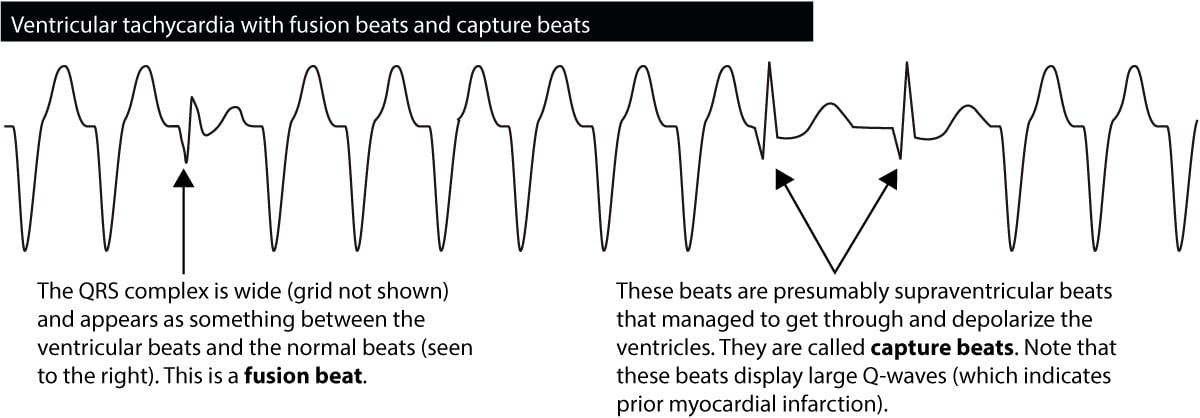
Fusionsslag &Fangslag
Hvis en ventrikelimpuls afgives samtidig med, at atrialimpulsen går ind i His-Purkinje-systemet, vil ventriklerne blive depolariseret af begge. Det resulterende QRS-kompleks vil have et udseende, der både ligner et normalt QRS og et bredt QRS. Sådanne slag kaldes fusionsslag, og sådanne slag er diagnostiske for ventrikulær takykardi. Figur 6 viser et eksempel.
I nogle tilfælde under en ventrikulær takykardi vil den atriale impuls bryde igennem og formå at depolarisere ventriklerne. Dette ses som forekomsten af et normalt slag midt i takykardien. Sådanne slag kaldes capture beats, og de er også diagnostiske for ventrikulær takykardi.
Regularitet
Ventrikulær takykardi er for det meste regelmæssig, selv om R-R-intervallerne kan variere noget. Diskret variabilitet i R-R-intervaller tyder faktisk på ventrikulær takykardi. Polymorfe ventrikulær takykardi kan dog være uregelmæssig. Supraventrikulær takykardi kan også være uregelmæssig; den mest almindelige er atrieflimmer. Bemærk, at præekcitation under atrieflimmer forårsager en uregelmæssig bredkompleks takcyardi med en hjertefrekvens >190 slag pr. minut i de fleste tilfælde.
På forhånd eksisterende bundgrenblok
Personer med tidligere eksisterende ledningsdefekter (højre eller venstre bundgrenblok) eller andre årsager til brede QRS-komplekser (præekcitation, lægemidler, hyperkaliæmi) bør få deres EKG under takyarytmi sammenlignet med EKG’et under sinusrytme (eller et eventuelt tidligere EKG). Hvis QRS-morfologien under takyarytmien ligner QRS-komplekset i sinusrytme, er det sandsynligt, at der er tale om SVT. Hvis patienten desuden for nylig har haft præmature ventrikelkomplekser, og QRS under takyarytmien ligner QRS’et i de præmature ventrikelkomplekser, er der sandsynligvis tale om ventrikulær takykardi.
Elektrisk akse
Elektrisk akse mellem -90° og -180° tyder stærkt på ventrikulær takykardi (selv om antidromisk AVRT er en differentialdiagnose). Hvis den elektriske akse under takykardi afviger >40° fra den elektriske akse under sinus rhtyhm, tyder det også på ventrikulær takykardi. Hvis takyarytmien har et højre grenblokmønster, men den elektriske akse er mere negativ end -30°, tyder det på ventrikulær takykardi. Hvis takyarytmien har et venstre grenblokmønster, men den elektriske akse er mere positiv end 90°, tyder det på ventrikulær takykardi. Generelt tyder en venstre akseafvigelse på ventrikulær takykardi.
QRS varighed
QRS varighed >0,14 s tyder på ventrikulær takykardi. QRS-duration >0,16 s tyder stærkt på ventrikulær takykardi. Bemærk, at ventrikulær takykardi med oprindelse i det interventrikulære septum kan have et relativt smalt QRS-kompleks (0,120-0,145 s). Antidromisk AVRT kan også have >0,16 s. Klasse I antiarytmiske lægemidler, tricykliske antidepressiva og hyperkaliæmi kan også forårsage meget brede QRS-komplekser.
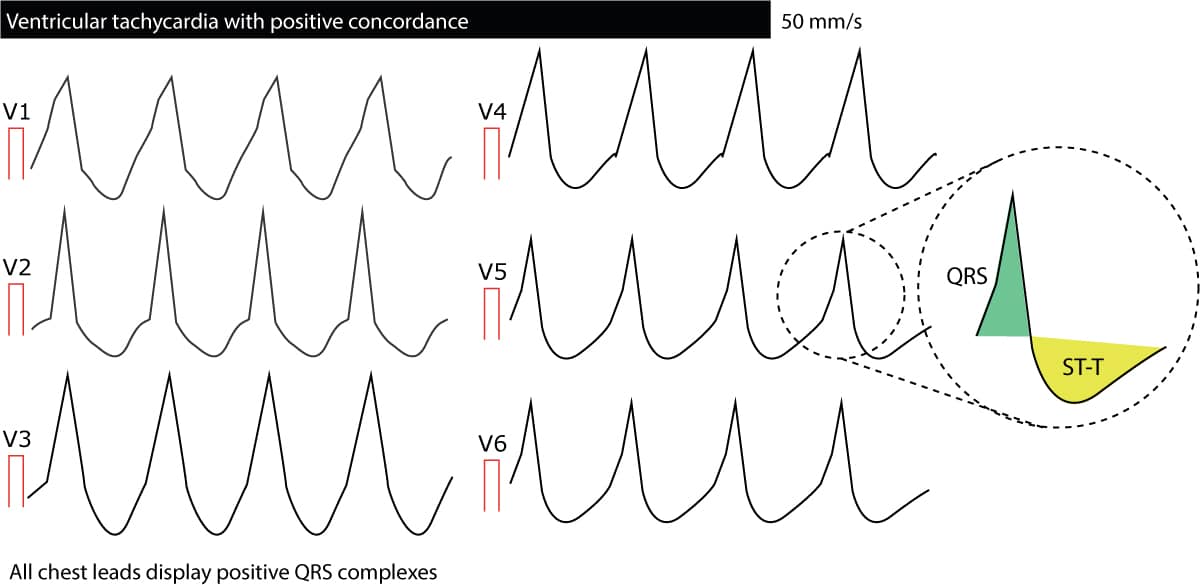
Koncordans i V1-V6
Koncordans betyder, at alle QRS-komplekser fra lead V1 til lead V6 går i samme retning; alle er enten positive eller negative. Hvis en afledningsledning viser bifasiske QRS-komplekser (f.eks. qR-kompleks eller RS-kompleks), kan der ikke være tale om concordance. Negativ konkordans (alle QRS-komplekser er negative) tyder stærkt på ventrikulær takykardi). Positiv konkordans (alle QRS-komplekser er positive) skyldes for det meste ventrikulær takykardi, men kan også skyldes antidromisk AVRT. Følgende figur viser konkordans. Det kan konkluderes, at konkordans i høj grad tyder på ventrikulær takykardi.
Afvær af RS-komplekser
Hvis der ikke er noget QRS-kompleks fra afledning V1 til afledning V6, som er et RS-kompleks (dvs. består af en R-bølge og en S-bølge), er det meget sandsynligt, at der er tale om ventrikulær takykardi.
Adenosin
Det anbefales ikke at give adenosin, når der er mistanke om ventrikulær takykardi, da adenosin kan accelerere frekvensen og forværre arytmien. Lejlighedsvis gives adenosin alligevel (ved mistanke om, at arytmien i virkeligheden er en SVT med brede QRS-komplekser). Hvis adenosin ikke har nogen virkning, eller hvis det accelererer takykardierne, er der sandsynligvis tale om ventrikulær takykardi.
Ud over disse karakteristika har forskere udviklet flere algoritmer til at skelne ventrikulær takykardi fra SVT’er. Disse algoritmer er kort skitseret nedenfor (se håndtering og diagnose af takyarytmier for nærmere oplysninger)
Brugada-algoritme
Dette er den mest anvendte algoritme. Hvis et af nedenstående fem kriterier er opfyldt, kan der stilles diagnosen ventrikulær takykardi.
Brugada-algoritme
- Hvis der ikke er noget RS-kompleks i nogen af brystledningerne (V1-V6), kan der stilles diagnosen ventrikulær takykardi. Ellers fortsættes til næste kriterium.
- Vurder RS-intervallet (intervallet fra starten af R-bølgen til nadir af S-bølgen). Hvis et RS-interval er >100 ms, og R-bølgen er bredere end S-bølgen, kan der stilles en diagnose om ventrikulær takykardi. Ellers fortsættes til næste kriterium.
- Hvis der er AV-dissociation, kan der stilles en diagnose af ventrikulær takykardi. I modsat fald fortsættes til næste kriterium.
- Vurder QRS-morfologien i V1, V2, V5 og V6 (se nedenfor). Hvis QRS-morfologien er forenelig med ventrikulær takykardi, er diagnosen ventrikulær takykardi.
- Hvis ingen kriterier er opfyldt, kan der stilles en diagnose supraventrikulær takykardi.
Bedømmelse af QRS-morfologien (kriterium nr. 4 i Brugadas algoritme)
Hvis QRS-komplekset i V1-V2 ligner en højre bundle branch blok (dvs. positivt QRS)
- V1:
- Monofasisk R-kompleks tyder på ventrikulær takykardi.
- qR-kompleks tyder på ventrikulær takykardi.
- Hvis R er højere end R’, tyder det på ventrikulær takykardi.
- Trifasiske komplekser (rSr’, rsr’, rSR’, rsR’) tyder på SVT
- V6:
- rS, QS, R eller Rs-kompleks tyder på VT.
Hvis QRS-komplekset i V1-V2 ligner en venstre grenblok (dvs. negativt QRS)
- V1:
- Den indledende del af QRS-komplekset er glat ved ventrikulær takykardi. SVT har en skarp start af QRS-komplekset.
- R-bølgeduration ≥40 ms tyder på ventrikulær takykardi.
- Duration fra starten af QRS-komplekset til nadir af S-bølgen ≥60 ms tyder på ventrikulær takykardi.
- V6:
- QR- eller QS-kompleks tyder på ventrikulær takykardi.
- R- eller RR-kompleks uden initial q-bølge tyder på SVT.
Samlet set har Brugadas kriterier en meget høj sensitivitet (90 %) og specificitet (60-90 %) til diagnosticering af ventrikulær takykardi.
Brugadas algoritme til differentiering af ventrikulær takykardi fra antidromisk AVRT
Overstående algoritme undlader ofte at differentiere ventrikulær takykardi fra antidromisk AVRT
Overstående algoritme undlader at differentiere ventrikulær takykardi fra antidromisk AVRT. Selv om antidromisk AVRT er en ualmindelig årsag til ventrikulær takykardi, er det vigtigt at kunne skelne mellem disse enheder. Jo ældre patienten er, og jo mere betydelig hjertesygdom, jo mere sandsynligt er ventrikulær takykardi. Brugada-gruppen har også udviklet en algoritme til at skelne antidromisk AVRT fra ventrikulær takykardi. Algoritmen er følgende:
Brugadas algoritme til at skelne ventrikulær takykardi og antidromisk AVRT
- Hvis QRS-komplekset er nettonegativt i V4-V6, er ventrikulær takykardi mere sandsynlig.
- Hvis QRS-komplekset er nettopositivt i V4-V6, og nogen af afledningerne V2-V6 viser et qR-kompleks, er ventrikulær takykardi meget sandsynlig.
- Hvis der er AV-dissociation, er ventrikulær takykardi meget sandsynlig.
- Hvis der ikke er tegn på ventrikulær takykardi, bør antidromisk AVRT kraftigt overvejes.
Håndtering af ventrikulær takykardi
Behandling i nødsituationer
Ubevidste patienter: påbegynd kardiopulmonal genoplivning.
Hemodynamisk ustabile patienter (hypotension, angina pectoris, hjertesvigt, chok, præ-synkope/synkope): Patienten skal straks behandles med elektrisk kardioversion (under anæstesi). Ventrikulær takykardi kan termineres allerede ved 20-50 J bifasisk chok. Betablokkere administreres intravenøst, medmindre patienten har bradykardiinduceret ventrikulær takykardi. I så fald er amiodaron at foretrække efter kardioversion (amiodaron 50 mg/ml, 6 ml med 14 ml glukose 50 mg/ml, i.v. i løbet af 2 min). Hypokaliæmi og hypomagnesiæmi bør korrigeres hurtigt. De årsager, der ligger til grund for den ventrikulære takykardi, skal angribes; hjertesvigt, iskæmi, hypotension, hypokaliæmi osv. kan alle behandles hurtigt. Thumpversion (at slå patienten på brystet med en knytnæve) anbefales ikke længere, selv om det i nogle tilfælde kan afslutte takcyardiet.
Hemodynamisk stabile patienter kan behandles farmakologisk (amiodaron, lidocain, sotalol, procainamid). Der gives kun et af disse lægemidler, og en loadingdosis efterfølges af en infusion. Amiodaron er det primære valg med en loadingdosis på 150 mg i.v. bolus, der gives i løbet af 10 minutter. Der startes også en infusion på 1 mg/min i 6 timer, efterfulgt af 0,5 mg/min i 18 timer. Ladedosis kan gentages med 15 minutters mellemrum. Maksimal dosis amiodaron er 2,2 g/dag. Hvis amiodaron ikke virker, bør man overveje elektrisk kardioversion, før man overvejer farmakologiske alternativer. Lidocain gives som iv bolus på 0,75 mg/kg, som kan gentages efter 5-10 minutter. Infusion lidocain 1-4 mg/min (maksimal dosis 3 mg/kg/h) startes samtidig.
Digoxininduceret ventrikulær takykardi kan behandles som hæmodynamisk stabile patienter ovenfor. Bemærk, at der findes antistoffer mod digoxin.
Transkutan eller transvenøs pacing: Pacing ved højere frekvens end den ventrikulære takykardi kan terminere den (men der er risiko for degeneration til ventrikelflimmer).
Intermittent ventrikulær takykardi med hyppige capture beats bør behandles farmakologisk.
Polymorfe ventrikulære takykardi bør betragtes som ustabilt og behandles straks med elektrisk kardioversion. Der kan gives betablokkere, hvis EKG’et ikke viser et langt QT-interval. Hvis EKG’et viser langt QT-interval, klassificeres tilstanden som torsade de pointes; der henvises til denne artikel for behandlingsanbefalinger. Amiodaron kan også administreres, hvis der ikke er tegn på langt QT-interval.
Bradykardiinduceret ventrikulær takykardi (sinusbradykardi, AV-blokering osv.): Bradykardi kan inducere for tidlige ventrikulære komplekser og ventrikulære arytmier. Disse behandles med atropin, isoproterenol (isoprenalin) eller transvenøs pacing.
Langtidsbehandling af ventrikulær takykardi
Patienter med bevaret venstre ventrikelfunktion og asymptomatiske ikke-sustained ventrikulære takykardier kan behandles tilstrækkeligt med betablokkere. Sotalol (kan forårsage QT-forlængelse) og amiodaron kan også overvejes. Verapamil er kontraindiceret. Hvis personen har haft et myokardieinfarkt, bør en ICD overvejes.
Patienter med høj risiko for pludseligt hjertestop (nedsat venstre ventrikelfunktion, tidligere myokardieinfarkt, strukturel hjertesygdom) bør overvejes med henblik på en ICD, som giver effektiv beskyttelse. Ellers synes amiodaron at være det mest effektive lægemiddel til forebyggelse af nye episoder af ventrikulær takykardi.
Næste kapitel
Langt QT-syndrom (LQTS) & Torsade de Pointes (TdP)
Relaterede kapitler
Mekanismer for hjerterytmeforstyrrelser
Behandling og diagnosticering af takykardi (smal kompleks takykardi og bredkompleks takykardi)
Præmature ventrikelslag (præmature ventrikelsammentrækninger/kompleks)
Ventrikulær rytme, Accelereret ventrikulær rytme (Idioventrikulær rytme)
Pacemaker-medieret takykardi (PMT)
Ventrikulært flimmer (VF), Pulsløs elektrisk aktivitet (PEA) & Pludseligt hjertestop (SCA)
Indledning til koronararteriesygdom
STEMI – ST-elevation i myokardieinfarkt
NSTEMI – ikke-ST-elevation i myokardieinfarkt & Ustabil angina pectoris
Se alle kapitler i Hjertearytmier.




