Está utilizando un navegador obsoleto
Las tablas de equilibrio de líquidos son una pieza importante de documentación con una mala reputación.
A pesar de ofrecer una información valiosa que puede ayudar a prevenir que los pacientes enfermen gravemente, el personal sanitario tiene fama de dejarlas incompletas e inexactas (Vincent & Mahendiran 2015).
La deshidratación es un problema prevalente en los hospitales y entornos de atención, con muchos pacientes que dependen del personal para gestionar su ingesta de líquidos, pero las limitaciones de tiempo y las inexactitudes están poniendo a estas personas en riesgo (Litchfield, Magill & Flint 2018).
Es esencial que los gráficos de equilibrio de fluidos se completen con precisión para determinar la entrada y salida de fluidos de un paciente e identificar cualquier pérdida o ganancia potencial de fluidos que pueda ser perjudicial, requiriendo una escalada de atención.
¿Qué es el equilibrio de fluidos?
El equilibrio de fluidos, también conocido como homeostasis de fluidos, describe el equilibrio de los niveles de entrada y salida de fluidos del cuerpo para evitar que la concentración de fluidos cambie (Payne 2017; Bannerman 2018).
Para mantener el equilibrio necesario de nutrientes, oxígeno y agua, el cuerpo adulto suele requerir una ingesta de dos a tres litros al día, con aproximadamente la misma salida (Bannerman 2018).
El equilibrio se mantiene de forma natural a través de la sed cuando el líquido está demasiado concentrado y la eliminación de orina cuando el líquido está menos concentrado. Sin embargo, las enfermedades o las lesiones pueden alterar estos mecanismos naturales, lo que requiere una monitorización e intervención (Payne 2017; Bannerman 2018).
Debe asegurarse de que los pacientes están ingiriendo y excretando fluidos adecuadamente para mantener la homeostasis.
¿Qué es un gráfico de equilibrio de fluidos?
Un gráfico de equilibrio de fluidos se utiliza para documentar la entrada y salida de fluidos de un paciente en un período de 24 horas. Esta información se utiliza para fundamentar las decisiones clínicas (como la medicación y las intervenciones quirúrgicas) del personal médico, las enfermeras y los dietistas, que esperan cifras precisas en medidas exactas (Georgiades 2016).
Al completar un gráfico de balance de fluidos, debe registrar cualquier ingesta de fluidos por parte del paciente en cantidades exactas, así como el tipo de fluido. Por ejemplo, si le da al paciente un vaso de agua de 200mL, registrará esa información. También debe mantener un total continuo (CQC 2019).
La salida (orina, heces blandas, vómitos, etc.) también debe medirse en cantidades exactas (Georgiades 2016).
Se puede acceder a un ejemplo de tabla de equilibrio de líquidos del NHS en su página de folletos de información al paciente.
Aunque el concepto de una tabla de equilibrio de líquidos parece sencillo, en la práctica puede ser difícil, y se han identificado muchos problemas con el proceso de registro.

¿Qué está fallando?
Un estudio realizado en 2015 descubrió que el personal de enfermería no solo desconocía la importancia del equilibrio de líquidos, sino que además realizaba una monitorización innecesaria: el 47% de las monitorizaciones se realizaban sin una indicación clínica (Vincent & Mahendiran 2015).
Además, el estudio descubrió que la tasa media de cumplimentación de los gráficos de equilibrio de líquidos era solo del 50% (Vincent & Mahendiran 2015).
Un estudio diferente descubrió que, aunque el personal de enfermería reconocía la importancia del equilibrio de líquidos, la monitorización de la hidratación de los pacientes era «una de varias prioridades que competían» sujetas a presiones de tiempo. Se encontró que los pacientes pasivos e independientes eran los más afectados por esto, ya que tenían la capacidad de manejar su propia ingesta de líquidos, pero estaban demasiado ansiosos para solicitar líquidos al personal por temor a parecer ‘difíciles’ (Litchfield, Magill & Flint 2018).
Claramente, hay un margen significativo para mejorar el monitoreo del equilibrio de líquidos por parte del personal. Se ha sugerido que una revisión médica diaria de los gráficos de fluidos permitiría una mayor eficiencia y precisión, y la reducción de cargas de trabajo innecesarias, sin embargo, se requeriría educar al personal sobre la importancia del equilibrio de fluidos para implementar dicho sistema (Vincent & Mahendiran 2015).
Balance de fluidos positivo y negativo
Es crucial utilizar gráficos de balance de fluidos con el fin de identificar si el balance de fluidos de un paciente es positivo o negativo, ya que estos desequilibrios necesitarán ser remediados (Bannerman 2018).
Si se enfrenta a cualquiera de los dos tipos de desequilibrio, recuerde escalar la atención si el paciente se deteriora y realizar el soporte vital básico si es necesario. El paciente puede requerir servicios de cuidados críticos.
Balance de líquidos positivo (hipervolemia)
Un balance de líquidos positivo indica que la entrada de líquidos del paciente es superior a su salida (Bannerman 2018). La condición que describe el exceso de líquido se conoce como hipervolemia o sobrecarga de líquidos.
La hipervolemia provoca un exceso de líquido en el sistema circulatorio, que puede sobrecargar el corazón y provocar un edema pulmonar (Granado & Mehta 2016).
Causas de hipervolemia:
- Exceso de líquido administrado intraoperatoriamente;
- Insuficiencia cardíaca congestiva;
- Reanimación con líquidos; y
- Lesión renal.
(Knott 2019)
Signos y síntomas de la hipervolemia:
- Edema pulmonar;
- Oedema (hinchazón);
- Aumento rápido de peso;
- Presión arterial alta; y
- Problemas cardíacos (incluida la insuficiencia cardíaca congestiva).
(Fresenius Kidney Care 2019; Granado & Mehta 2016)
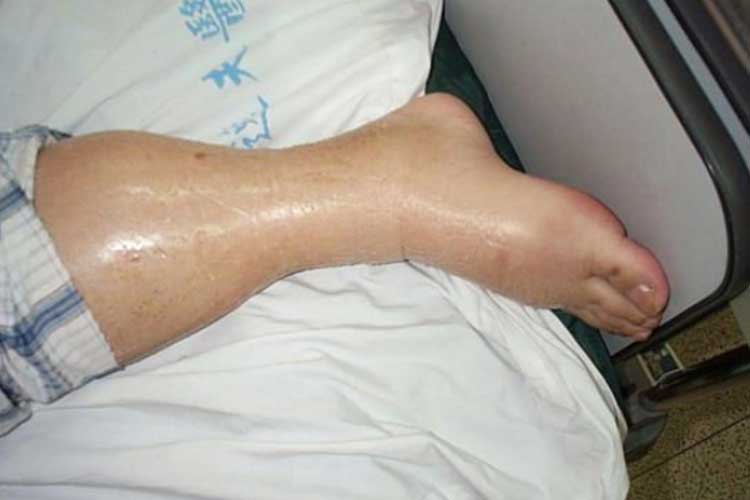
Tratamiento de la hipervolemia:
Los siguientes son algunos métodos para tratar y manejar la hipervolemia, dependiendo de la causa y del consejo médico recibido.
- Descargar el exceso de líquido – considerar los diuréticos;
- Considerar la diálisis en caso de insuficiencia renal;
- Monitorear la frecuencia cardíaca del paciente; observar los desequilibrios electrolíticos y obtener análisis de sangre;
- Apoyar cualquier complicación respiratoria;
- Aplicar una monitorización hemodinámica continua; y
- Realizar un ECG.
(Fresenius Kidney Care 2019)
Balance de líquidos negativo (hipovolemia)
Un balance de líquidos negativo indica que la salida de líquidos del paciente es mayor que su entrada (Bannerman 2018). La condición que describe la insuficiencia de líquidos se conoce como hipovolemia.
La hipovolemia está causada por una pérdida significativa de líquidos (el shock hipovolémico se define como una pérdida de más del 20%), lo que impide que el corazón haga circular suficiente sangre por el cuerpo. Esto puede provocar un fallo orgánico. El shock hipovolémico es potencialmente mortal (Nall & Gotter 2016).
Causas de la hipovolemia:
- Pérdida significativa y repentina de sangre (por ejemplo por heridas, accidentes, endometriosis);
- Diarrea excesiva;
- Vómitos excesivos;
- Sudoración excesiva;
- Cirugía;
- Quemaduras graves; y
- Administración de diuréticos.
(Nall & Gotter 2016; Taghavi & Askari 2019)
Signos y síntomas de la hipovolemia:
- Hipotensión;
- Taquicardia/arritmias;
- Disminución de la diuresis;
- Estado mental alterado;
- Desequilibrio de líquidos y electrolitos;
- Alteración de los factores de coagulación;
- Signos de deshidratación;
- Piel fría y húmeda;
- Pulsos pedestres débiles o ausentes (causados por la redirección de la sangre a los órganos vitales al no haber suficiente líquido en el sistema circulatorio).
(Bannerman 2018; Procter 2019; Nall & Gotter 2016)
Tratamiento de la hipovolemia:
- Administrar terapia de reposición de líquidos por vía intravenosa;
- Administrar hemoderivados por vía intravenosa si es necesario;
- Reemplazar el desequilibrio electrolítico;
- Apoyar cualquier complicación respiratoria;
- Aplicar monitorización hemodinámica continua; y
- Realizar un ECG.
(Nall & Gotter 2016)
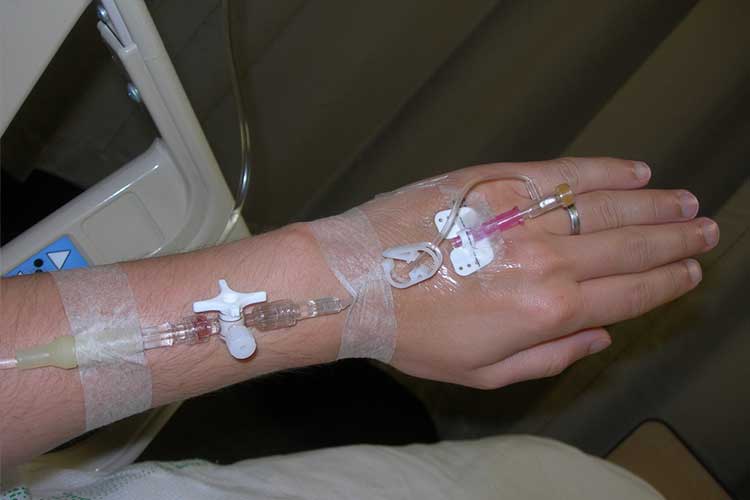
Prevención del desequilibrio de fluidos
Para frenar cualquier desequilibrio de fluidos evitable, es crucial registrar correctamente la entrada y salida de fluidos de sus pacientes. Disponer de un cuadro de equilibrio de líquidos bien documentado permite al personal de enfermería reconocer las tendencias que indican que un paciente puede estar entrando en una espiral descendente.
La detección temprana de un desequilibrio permitirá revertirlo de forma adecuada y reducirá el riesgo de que los pacientes sean ingresados en cuidados críticos.
Para que esta tarea se lleve a cabo de forma adecuada, es esencial que el personal sea educado sobre la importancia del equilibrio de líquidos, y que se realicen las intervenciones necesarias para garantizar que el proceso se complete correctamente.
Recursos adicionales
- NHS, póster sobre la monitorización del equilibrio de líquidos, https://www.bsuh.nhs.uk/library/wp-content/uploads/sites/8/2019/01/Fluid-Balance-Monitoring-Poster.pdf
- NHS, tabla de muestra del equilibrio de líquidos, https://www.therotherhamft.nhs.uk/Patient_Information/Patient_Information_Leaflets/
- Curso sobre desequilibrios de líquidos y electrolitos, https://www.ausmed.com.au/cpd/courses/fluid-and-electrolyte-imbalance
- Bannerman, C 2018, Fluid Balance Monitoring, NHS Brighton and Sussex University Hospitals, visto el 8 de mayo de 2020, https://www.bsuh.nhs.uk/library/wp-content/uploads/sites/8/2019/01/Fluid-Balance-Monitoring-Poster.pdf
- Care Quality Commission 2019, Fluid Administration Charts, Care Quality Commission, visto el 8 de mayo de 2020, https://www.cqc.org.uk/guidance-providers/adult-social-care/fluid-administration-charts
- Fresenius Kidney Care 2019, Understanding Hypervolemia and Fluid Overload, Fresenius Kidney Care, visto el 8 de mayo de 2020, https://www.freseniuskidneycare.com/thrive-central/hypervolemia
- Georgiades, D 2016, A Balancing Act: Maintaining Accurate Fluid Balance Charting, HealthTimes, viewed 8 May 2020, https://healthtimes.com.au/hub/nutrition-and-hydration/42/practice/nc1/a-balancing-act-maintaining-accurate-fluid-balance-charting/2167/
- Granado, R C & Mehta, R L 2016, ‘Fluid Overload in the ICU: Evaluation and Management’, BMC Nephrol, visto el 12 de mayo de 2020, https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4970195/
- Knott, L 2019, Fluid Overload, Patient.info, visto el 8 de mayo de 2020, https://patient.info/doctor/fluid-overload#nav-2
- Litchfield, I, Magill, L & Flint, G 2018, ‘A Qualitative Study Exploring Staff Attitudes to Maintaining Hydration in Neurosurgery Patients’, NursingOpen, vol. 5 nº 3, visto el 8 de mayo de 2020, https://onlinelibrary.wiley.com/doi/full/10.1002/nop2.154
- Nall, R & Gotter, A 2016, Shock hipovolémico, Healthline, visto el 8 de mayo de 2020, https://www.healthline.com/health/hypovolemic-shock
- Payne, J 2017, Osmolality, Osmolarity and Fluid Homeostasis, Patient.info, visto el 8 de mayo de 2020, https://patient.info/treatment-medication/osmolality-osmolarity-and-fluid-homeostasis-leaflet
- Procter, L D 2019, Intravenous Fluid Resuscitation, MSD Manual, visto el 8 de mayo de 2020, https://www.msdmanuals.com/en-au/professional/critical-care-medicine/shock-and-fluid-resuscitation/intravenous-fluid-resuscitation
- Taghavi, S & Askari, R 2019, Hypovolemic Shock, StatPearls, consultado el 8 de mayo de 2020, https://www.ncbi.nlm.nih.gov/books/NBK513297/
- Vincent, M & Mahendiran, T 2015, ‘Improvement of Fluid Balance Monitoring Through Education and Rationalisation’, BMJ Quality Improvement Reports, vol. 4 no. 1, visto el 8 de mayo de 2020, https://www.researchgate.net/publication/286492187_Improvement_of_fluid_balance_monitoring_through_education_and_rationalisation




