Síndrome de Arlequín en un paciente pediátrico: un reto diagnóstico | Neurología (Spanish Edition)
El síndrome de Arlequín, descrito por primera vez por Lance et al.1 en 1988, es una entidad fácilmente reconocible que se reporta muy raramente en la infancia; su etiología es todavía un reto diagnóstico en muchos casos. Se caracteriza por el enrojecimiento unilateral de la piel y la sudoración facial en respuesta al ejercicio físico, al calor o a factores emocionales.2,3 El origen de este síndrome es una disfunción de la cadena simpática, que es benigna en la mayoría de los casos. Sin embargo, es fundamental descartar causas malignas.4-6
Presentamos el caso de un niño de 9 años que fue remitido al servicio de neurología por una historia de un año de episodios de rubor y sudoración en el lado derecho de la cara y el pecho y el brazo derecho desencadenados por el ejercicio. El lado contralateral estaba pálido y anhidrótico. Su historia personal incluía el diagnóstico de un neuroblastoma mediastínico posterior izquierdo a la edad de 2 años. El tumor fue resecado quirúrgicamente y al paciente se le administró radioterapia intraoperatoria y 6 ciclos de quimioterapia; se consiguió la remisión total tras un año de tratamiento. La paciente fue examinada posteriormente debido a una diferencia de temperatura entre las manos, con la mano izquierda permanentemente fría meses después del procedimiento. Una resonancia magnética (RM) y una tomografía computarizada local descartaron lesiones vasculares u otras asociadas. El paciente no presentó nuevos síntomas hasta 7 años después de la cirugía del neuroblastoma, cuando presentó los síntomas de disautonomía descritos.
La exploración física no mostró alteraciones neurológicas hasta que se le pidió al paciente que realizara ejercicio físico, lo que desencadenó los síntomas cutáneos descritos (Fig. 1). No se observaron anomalías oftalmológicas ni síntomas de síndrome de Horner. La exploración se completó con una resonancia magnética de tórax, que descartó la recidiva tumoral. Un estudio neurofisiológico (Fig. 2) que analizaba la respuesta simpática de la piel tras el estímulo en las extremidades inferiores y superiores mostró que la respuesta en la mano izquierda era retardada y de muy baja amplitud en comparación con el lado derecho; la respuesta en los pies era normal. No se obtuvo ninguna respuesta en el lado izquierdo de la cara tras la aplicación de un estímulo en el brazo derecho. Estos hallazgos son compatibles con una lesión de la cadena simpática, proximal al ganglio estrellado.
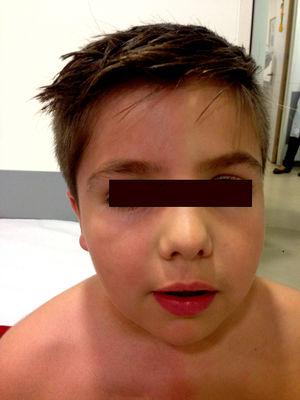
Cambios cutáneos tras el ejercicio. Rubor e hiperhidrosis en el lado derecho de la cara y el tórax y en el brazo derecho.
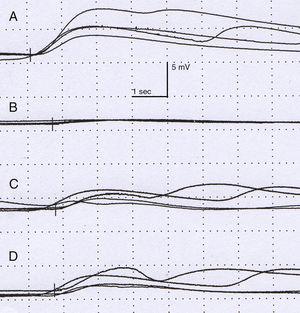
Estudio neurofisiológico. Amplitud (mV) y latencia (s). La respuesta simpática de la piel tras estimular el nervio mediano derecho es normal en la mano derecha (A), mostrando la mano izquierda una respuesta retardada y de baja amplitud en comparación con el lado contralateral. La respuesta en la pierna derecha (C) e izquierda (D) no muestra alteraciones.
El síndrome de Harlequin es una entidad interesante pero infrecuente, caracterizada por una alteración autonómica debida a una disfunción ipsilateral de las vías vasodilatadoras y simpáticas sudomotoras, que provoca anhidrosis unilateral y ausencia de rubor facial con el ejercicio, el calor o la respuesta emocional. Los miembros superiores y el tórax también pueden verse afectados.2,3 Se ha sugerido que el lado contralateral puede presentar a su vez una hiperreactividad compensatoria de la actividad simpática, intensificando el rubor y la sudoración característicos observados en este síndrome.7
Las lesiones de la vía simpática cervical pueden afectar a cualquiera de sus 3 niveles (fibras preganglionares, ganglio cervical superior y fibras postganglionares). La primera neurona se origina en el hipotálamo y forma una sinapsis con la segunda neurona (preganglionar) en la médula espinal a nivel de C8-T2. Esta neurona preganglionar viaja posteriormente por el ganglio estrellado y asciende hasta el ganglio cervical superior a través de la cadena simpática paravertebral. Las neuronas segunda (preganglionar) y tercera (postganglionar) forman una sinapsis en este ganglio. Dos ramas salen del ganglio cervical superior. Una corre a lo largo de la arteria carótida interna e incluye las fibras vasomotoras y sudomotoras que inervan la nariz y la región frontal media y las fibras simpáticas que provocan la dilatación del iris; la segunda rama corre a lo largo de la arteria carótida externa e incluye las fibras postganglionares que inervan el resto de la cara.2,8 Cuando la inervación oculosimpática está afectada, se observa el síndrome de Horner (miosis y ptosis); esta asociación es más frecuente en los pacientes pediátricos.4-6,9 El brazo recibe fibras postganglionares del ganglio estrellado, por lo que una lesión a o proximal a este ganglio provocará alteraciones vasomotoras y sudomotoras en el brazo, cuello y parte superior del tronco, mientras que una lesión distal al ganglio estrellado afectará sólo a la cara.2,8
La etiología de esta entidad es muy diversa. La mayoría de los casos descritos en niños y adultos son benignos. El síndrome de Arlequín puede manifestarse hasta en un 10% de los recién nacidos, especialmente en niños prematuros, debido a una inmadurez hipotalámica transitoria.10 La etiología idiopática es frecuente en niños mayores y adultos, con otras posibles causas que incluyen lesiones iatrogénicas (sufridas durante la cirugía y otros procedimientos en la región cervicotorácica)8,10,11 y otras condiciones más alarmantes como masas y neoplasias (bocio tóxico, tumores mediastínicos superiores y tumor pulmonar apical).2-5 Otras causas menos frecuentes son la infección por virus neurotrópicos, enfermedades autoinmunes como la esclerosis múltiple, la siringomielia,2 etc.
El proceso diagnóstico debe ir encaminado a descartar causas malignas, así como cirugías o procedimientos previos. Es esencial un examen físico, neurológico y oftalmológico exhaustivo. Dependiendo de los síntomas y del diagnóstico de trabajo, el estudio se completará con técnicas de imagen o estudios neurofisiológicos, con el fin de excluir posibles causas subyacentes o confirmar la lesión de la vía simpática.6
Nuestra paciente fue diagnosticada de afectación vasomotora secundaria a disfunción de la vía simpática, con el detalle inusual de que los síntomas comenzaron 7 años después de la cirugía por neuroblastoma. La literatura informa de que los síntomas secundarios a causas iatrogénicas pueden aparecer inmediatamente o días después del procedimiento.5,10,11 Por este motivo, la etiología en nuestra paciente no está del todo clara: aunque el trastorno es probablemente secundario a la cirugía torácica, no se puede descartar completamente una etiología idiopática o de otro tipo. Consideramos que este fenómeno puede deberse a los efectos adversos retardados de la radioterapia intraoperatoria que recibió la paciente, aunque la literatura no incluye hasta la fecha ningún informe de síndrome de Arlequín relacionado con la radioterapia.
El síndrome de Arlequín primario o idiopático no suele requerir tratamiento. Si los síntomas son graves, repercuten fuertemente en la vida diaria del paciente o tienen un impacto psicológico importante, puede considerarse la posibilidad de realizar una simpatectomía contralateral; las técnicas de bloqueo de los ganglios estrellados constituyen una opción menos invasiva.2,3,11 Con estas técnicas, se inhibiría el flujo del lado que funciona normalmente; sin embargo, ambos procedimientos son bastante limitados, ya que provocan la destrucción de las neuronas. Por este motivo, es fundamental informar al paciente sobre el curso normalmente benigno de la enfermedad, una vez excluidas todas las posibles causas orgánicas.
Financiación
Este estudio no ha recibido financiación de ningún tipo.
Conflictos de intereses
Los autores no tienen conflictos de intereses que declarar.




