Du använder en föråldrad webbläsare
Vätskebalansdiagram är en viktig del av dokumentationen som har ett dåligt rykte.
Trots att de erbjuder värdefull information som kan bidra till att förhindra att patienterna blir allvarligt sjuka, är vårdpersonalen ökänd för att lämna dem ofullständiga och felaktiga (Vincent & Mahendiran 2015).
Dehydrering är ett utbrett problem på sjukhus och vårdinrättningar, där många patienter förlitar sig på att personalen ska sköta deras vätskeintag, men tidsbrist och felaktigheter utsätter dessa personer för risker (Litchfield, Magill & Flint 2018).
Det är viktigt att vätskebalansdiagrammen fylls i på ett korrekt sätt för att fastställa patientens vätskeintag och -uttag och identifiera eventuell vätskeförlust eller vätskeökning som kan vara skadlig och kräva eskalering av vården.
Vad är vätskebalans?
Vätskebalans, även känd som vätskehomeostas, beskriver balanseringen av kroppens vätskeintag och vätskeuttag för att förhindra att vätskekoncentrationen ändras (Payne 2017; Bannerman 2018).
För att upprätthålla den nödvändiga balansen av näringsämnen, syre och vatten kräver den vuxna kroppen i allmänhet ett intag på två till tre liter per dag, med ungefär samma utflöde (Bannerman 2018).
Balansen upprätthålls naturligt genom törst när vätskan är för koncentrerad och genom att släppa ut urin när vätskan är mindre koncentrerad. Sjukdom eller skada kan dock förändra dessa naturliga mekanismer, vilket kräver övervakning och ingripande (Payne 2017; Bannerman 2018).
Du måste se till att patienterna tar in och utsöndrar vätska på ett adekvat sätt för att bibehålla homeostas.
Vad är ett vätskebalansdiagram?
Ett vätskebalansdiagram används för att dokumentera patientens vätskeintag och vätskeuttag inom en 24-timmarsperiod. Denna information används för att informera kliniska beslut (t.ex. medicinering och kirurgiska ingrepp) från medicinsk personal, sjuksköterskor och dietister, som alla förväntar sig exakta siffror i exakta mått (Georgiades 2016).
När du fyller i ett vätskebalansdiagram ska du anteckna alla vätskeintag som patienten tar in i exakta mängder, samt vilken typ av vätska. Om du till exempel ger patienten ett glas vatten på 200 ml ska du registrera den informationen. Du bör också föra en löpande summa (CQC 2019).
Outmatning (urin, lös avföring, kräkningar etc.) bör också mätas i exakta mängder (Georgiades 2016).
Ett exempel på en vätskebalanstabell från NHS finns på deras sida med patientinformationsbroschyrer.
Men även om konceptet med ett vätskebalansdiagram verkar enkelt kan det i praktiken vara svårt, och många problem med registreringsprocessen har identifierats.

Vad är det som går snett?
En studie från 2015 visade att sjuksköterskor inte bara var omedvetna om vikten av vätskebalans utan också utförde onödig övervakning – 47 % av övervakningen utfördes utan klinisk indikation (Vincent & Mahendiran 2015).
I studien konstaterades dessutom att den genomsnittliga andelen färdigställda vätskebalansdiagram var endast 50 % (Vincent & Mahendiran 2015).
I en annan studie konstaterades att även om vårdpersonalen erkände vikten av vätskebalans var övervakningen av patienternas hydrering ”en av flera konkurrerande prioriteringar” som var föremål för tidspress. Passiva, oberoende patienter visade sig vara de som påverkades mest negativt av detta, eftersom de hade kapacitet att hantera sitt eget vätskeintag men var för oroliga för att begära vätska från personalen av rädsla för att verka ”besvärliga” (Litchfield, Magill & Flint 2018).
Det finns uppenbarligen ett betydande utrymme för förbättringar när det gäller personalens övervakning av vätskebalansen. Det har föreslagits att en daglig medicinsk genomgång av vätskekartor skulle möjliggöra större effektivitet och noggrannhet samt minska onödig arbetsbelastning, men det skulle krävas utbildning av personalen om vikten av vätskebalans för att genomföra ett sådant system (Vincent & Mahendiran 2015).
Positiv och negativ vätskebalans
Det är viktigt att använda vätskebalansdiagram för att identifiera om en patients vätskebalans är positiv eller negativ, eftersom dessa obalanser måste åtgärdas (Bannerman 2018).
Om du konfronteras med någon av de två typerna av obalans, kom ihåg att eskalera vården om patienten försämras och utför grundläggande livsuppehållande åtgärder om det behövs. Patienten kan behöva intensivvårdstjänster.
Positiv vätskebalans (Hypervolaemia)
En positiv vätskebalans indikerar att patientens vätsketillförsel är högre än dess avgång (Bannerman 2018). Tillståndet som beskriver överflödig vätska kallas hypervolemi eller vätskeöverbelastning.
Hypervolemi orsakar överskott av vätska i cirkulationssystemet, vilket kan överanstränga hjärtat och leda till lungödem (Granado & Mehta 2016).
Causer till hypervolemi:
- Överdriven vätsketillförsel intraoperativt;
- Kongestiv hjärtsvikt;
- Vätskeåterupplivning; och
- Njurskada.
(Knott 2019)
Signaler och symtom på hypervolatism:
- Lungödem;
- Ödem (svullnad);
- Snabb viktuppgång;
- Högt blodtryck; och
- Hjärteproblem (inklusive kongestiv hjärtsvikt).
(Fresenius Kidney Care 2019; Granado & Mehta 2016)
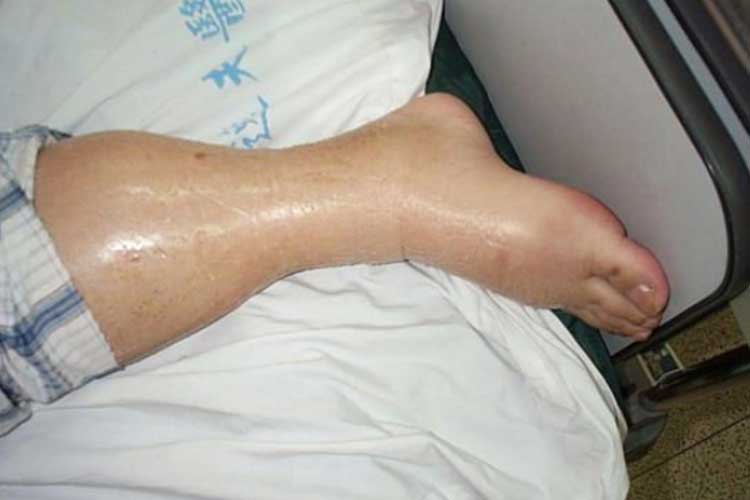
Behandling av hypervolatism:
Nedan följer några metoder för att behandla och hantera hypervolatism, beroende på orsaken och de medicinska råd som erhållits.
- Försvinn överskottsvätskan – överväg diuretika;
- Överväg dialys vid njursvikt;
- Övervaka patientens hjärtfrekvens; observera elektrolytobalans och ta blodprover;
- Stötta eventuella andningskomplikationer;
- Använd kontinuerlig hemodynamisk övervakning; och
- Upprätta ett EKG.
(Fresenius Kidney Care 2019)
Negativ vätskebalans (hypovolemi)
En negativ vätskebalans indikerar att patientens vätskeuttag är högre än intaget (Bannerman 2018). Tillståndet som beskriver otillräcklig vätska kallas hypovolemi.
Hypovolemi orsakas av betydande vätskeförlust (hypovolemisk chock definieras som en förlust på mer än 20 %), vilket hindrar hjärtat från att cirkulera tillräckligt med blod runt kroppen. Detta kan leda till organsvikt. Hypovolaemisk chock är livshotande (Nall & Gotter 2016).
Causer till hypovolemi:
- Signifikant och plötslig blodförlust (t.ex. från sår, olyckor, endometrios);
- Excessiv diarré;
- Excessiv kräkning;
- Excessiv svettning;
- Kirurgi;
- Svåra brännskador; och
- Givande av diuretika.
(Nall & Gotter 2016; Taghavi & Askari 2019)
Signaler och symtom på hypovolemi:
- Hypotoni;
- Takykardi/arytmier;
- Minskad urinproduktion;
- Förändrat mentalt tillstånd;
- Flyt- och elektrolytobalans;
- Förändrade koagulationsfaktorer;
- Tecken på uttorkning;
- Kall och kladdig hud;
- svag eller utebliven fotpuls (orsakad av att blodet omdirigeras till vitala organ eftersom det inte finns tillräckligt med vätska i cirkulationssystemet).
(Bannerman 2018; Procter 2019; Nall & Gotter 2016)
Behandling av hypovolemi:
- Att administrera intravenös vätskeersättningsterapi;
- Att administrera intravenösa blodprodukter vid behov;
- Att ersätta elektrolytobalans;
- Stötta eventuella andningskomplikationer;
- Ansätta kontinuerlig hemodynamisk övervakning; och
- Upprätta ett EKG.
(Nall & Gotter 2016)
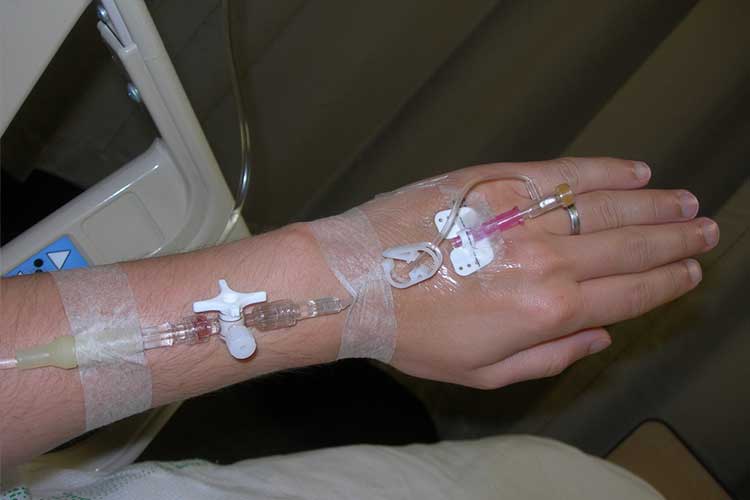
Förhindra vätskeobalans
För att stävja eventuella vätskeobalanser som kan förebyggas är det viktigt att korrekt registrera dina patienters vätskeintag och vätskeuttag. Genom att ha ett väldokumenterat vätskebalansdiagram kan sjuksköterskor känna igen trender som indikerar att en patient kan vara på väg in i en nedåtgående spiral.
Förtida upptäckt av en obalans gör det möjligt att göra en lämplig reversering och minskar risken för att patienterna ska läggas in på intensivvårdsavdelning.
För att den här uppgiften ska kunna utföras på ett adekvat sätt är det viktigt att personalen utbildas i betydelsen av vätskebalans, och att alla nödvändiga ingrepp görs för att se till att processen slutförs på ett korrekt sätt.
Övriga resurser
- NHS, Fluid Balance Monitoring poster, https://www.bsuh.nhs.uk/library/wp-content/uploads/sites/8/2019/01/Fluid-Balance-Monitoring-Poster.pdf
- NHS, Sample Fluid Balance chart, https://www.therotherhamft.nhs.uk/Patient_Information/Patient_Information_Leaflets/
- Kurs i vätske- och elektrolytobalans, https://www.ausmed.com.au/cpd/courses/fluid-and-electrolyte-imbalance
- Bannerman, C 2018, Fluid Balance Monitoring, NHS Brighton and Sussex University Hospitals, visad 8 maj 2020, https://www.bsuh.nhs.uk/library/wp-content/uploads/sites/8/2019/01/Fluid-Balance-Monitoring-Poster.pdf
- Care Quality Commission 2019, Fluid Administration Charts, Care Quality Commission, visad 8 maj 2020, https://www.cqc.org.uk/guidance-providers/adult-social-care/fluid-administration-charts
- Fresenius Kidney Care 2019, Understanding Hypervolemia and Fluid Overload, Fresenius Kidney Care, visad 8 maj 2020, https://www.freseniuskidneycare.com/thrive-central/hypervolemia
- Georgiades, D 2016, A Balancing Act: Maintaining Accurate Fluid Balance Charting, HealthTimes, visad 8 maj 2020, https://healthtimes.com.au/hub/nutrition-and-hydration/42/practice/nc1/a-balancing-act-maintaining-accurate-fluid-balance-charting/2167/
- Granado, R C & Mehta, R L 2016, ”Fluid Overload in the ICU: Evaluation and Management’, BMC Nephrol, visad 12 maj 2020, https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4970195/
- Knott, L 2019, Fluid Overload, Patient.info, visad 8 maj 2020, https://patient.info/doctor/fluid-overload#nav-2
- Litchfield, I, Magill, L & Flint, G 2018, ’A Qualitative Study Exploring Staff Attitudes to Maintaining Hydration in Neurosurgery Patients’, NursingOpen, vol. 5 no. 3, viewed 8 May 2020, https://onlinelibrary.wiley.com/doi/full/10.1002/nop2.154
- Nall, R & Gotter, A 2016, Hypovolemic Shock, Healthline, viewed 8 May 2020, https://www.healthline.com/health/hypovolemic-shock
- Payne, J 2017, Osmolality, Osmolarity and Fluid Homeostasis, Patient.info, visad 8 maj 2020, https://patient.info/treatment-medication/osmolality-osmolarity-and-fluid-homeostasis-leaflet
- Procter, L D 2019, Intravenous Fluid Resuscitation, MSD Manual, visad 8 maj 2020, https://www.msdmanuals.com/en-au/professional/critical-care-medicine/shock-and-fluid-resuscitation/intravenous-fluid-resuscitation
- Taghavi, S & Askari, R 2019, Hypovolemic Shock, StatPearls, besökt 8 maj 2020, https://www.ncbi.nlm.nih.gov/books/NBK513297/
- Vincent, M & Mahendiran, T 2015, ’Improvement of Fluid Balance Monitoring Through Education and Rationalisation’, BMJ Quality Improvement Reports, vol. 4 no. 1, visad 8 maj 2020, https://www.researchgate.net/publication/286492187_Improvement_of_fluid_balance_monitoring_through_education_and_rationalisation




