Neoplasias benignas de la vulva | GLOWM
Condiloma acuminado
Las infecciones por el virus del papiloma humano (VPH) en la vulva son acontecimientos clínicos comunes. Las infecciones por VPH se clasifican como clínicas o subclínicas, según la infectividad del virus y la respuesta del epitelio afectado. La expresión típica es una lesión epitelial papilar blanda, de color blanco rosado. Estas lesiones pueden aparecer de forma aislada o en grupos que pueden llegar a ser confluentes (Fig. 1). Las localizaciones vulvares habituales son el prepucio, el vestíbulo y el cuerpo perineal. También se observan con frecuencia loci perianales y anales.
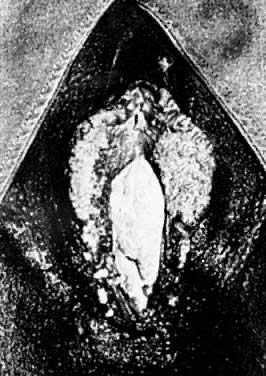 Fig. 1. Múltiples condilomas acuminados vulvares.
Fig. 1. Múltiples condilomas acuminados vulvares.
Aunque hay más de 60 subtipos de VPH, relativamente pocos afectan a la vulva.1 Los subtipos de VPH que se encuentran con más frecuencia en la vulva son el VPH 6 y el VPH 11. El VPH 2, el virus asociado a las verrugas epiteliales comunes, también se observa en el epitelio escamoso de la vulva.2 Los subtipos de VPH que se asocian a una mayor incidencia de transformación maligna en el cuello uterino, concretamente los VPH 16, 18, 31 y 35, pueden estar presentes en las lesiones vulvares.1 La incidencia del diagnóstico de las lesiones vulvares, vaginales y cervicales por VPH ha aumentado significativamente en las últimas tres décadas.3 Este aumento se puede atribuir en parte a los avances en las técnicas de diagnóstico, como la reacción en cadena de la polimerasa y las técnicas de hibridación del ADN. Aunque es difícil estimar la incidencia o la prevalencia de la infección, los porcentajes estimados de pacientes con infección clínica y subclínica por VPH en algunas poblaciones universitarias superan el 40%.1 No existe ningún método fiable para identificar la infección subclínica o latente. Incluso si sólo se considera el VPH expresado clínicamente, actualmente es una de las enfermedades de transmisión sexual más comunes. Algunas infecciones por VPH pueden progresar a una neoplasia intraepitelial vulvar (NIV) y un segmento aún más pequeño puede progresar a un carcinoma de células escamosas francamente invasivo de la vulva, pero la mayoría de las lesiones se limitan a la expresión cutánea del VPH conocida como verruga venérea o condiloma. Los estados de inmunodepresión y el embarazo se asocian con el agrandamiento y la progresión de las lesiones condilomatosas (Fig. 2).3
 Fig. 2. Condiloma acuminado hipertrófico en una paciente embarazada.
Fig. 2. Condiloma acuminado hipertrófico en una paciente embarazada.
Histológicamente, los condilomas aparecen como papilomas epiteliales con acantosis y paraqueratosis (Fig. 3). Algunas células epiteliales presentan núcleos atípicos y halos perinucleares que se cree que son una manifestación de la infección por VPH.2 Estas células se conocen como coilocitos. El estroma subyacente suele mostrar una respuesta inflamatoria leve. Las biopsias de las lesiones condilomatosas que son resistentes al tratamiento o que tienen un aspecto anormal deben realizarse para la confirmación histológica del diagnóstico. Así se puede diferenciar entre los condilomas y la papilomatosis vulvar u otras lesiones vulvares.
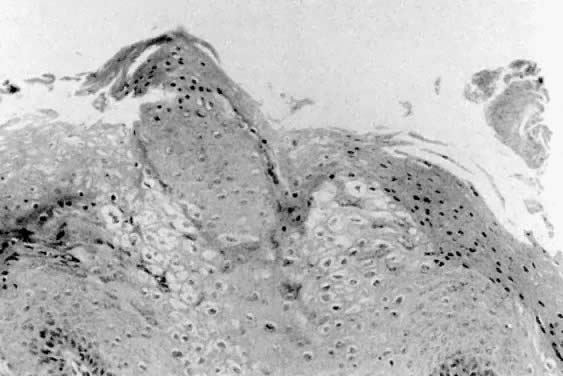 Fig. 3. Condilomas que muestran acantosis, paraqueratosis y cambios coilocíticos.
Fig. 3. Condilomas que muestran acantosis, paraqueratosis y cambios coilocíticos.
El tratamiento consiste en la destrucción de las manifestaciones cutáneas de la infección por VPH. La erradicación del virus del epitelio no es clínicamente posible. El control de la expresión viral epitelial puede lograrse con agentes tópicos como el ácido tricloroacético, el ácido bicloracético, la podofilina o sus derivados, o el 5-fluorouracilo (5-FU) tópico. La crioterapia, la vaporización con láser y la electroexcisión o desecación son otros métodos de tratamiento. La administración intralesional o sistémica de interferón es otra opción terapéutica que suele reservarse para las lesiones recalcitrantes. Las expresiones cutáneas víricas recurrentes suelen manejarse con tratamientos alternativos o combinaciones de tratamientos.
El carcinoma verrucoso de la vulva aparece como un gran condiloma o una lesión sospechosa de carcinoma invasivo. La lesión, descrita por primera vez por Buschke y Lowenstein como un condiloma gigante,2 se asocia con el subtipo viral VPH 6.1 El carcinoma verrucoso puede afectar a grandes áreas de la vulva, y tiene un borde de empuje más que de infiltración. Es característico que se localice en la vulva. La mejor manera de tratarlo es mediante una escisión amplia y una cuidadosa evaluación postoperatoria.
Neoplasia intraepitelial vulvar
La neoplasia intraepitelial vulvar es una lesión escamosa hiperplásica con atipia que se limita al epitelio. La VIN se divide histológicamente en tres categorías: VIN I (displasia leve), VIN II (displasia moderada) y VIN III (displasia grave y carcinoma in situ). Las lesiones de VIN son lo suficientemente atípicas como para ser consideradas premalignas. La incidencia de progresión a un proceso invasivo maligno es relativamente baja (10% a 15%), y el plazo de progresión puede abarcar varios años.4
La enfermedad de Bowen, el VIN III y el carcinoma in situ son términos clínicamente sinónimos. Estas lesiones aparecen como engrosamientos epiteliales hiperqueratósicos, elevados y frecuentemente pigmentados (Fig. 4). Suelen aparecer en mujeres que se encuentran en la sexta década o más; sin embargo, una edad más temprana no excluye el diagnóstico. Los hallazgos de la biopsia muestran atipia epitelial en todo el espesor y actividad mitótica (Fig. 5). Las zonas afectadas pueden ser asintomáticas o excoriadas por el rascado. Cualquier lesión engrosada, elevada o hiperqueratósica observada durante la exploración ginecológica debe considerarse para la biopsia, independientemente de los síntomas asociados. Las lesiones vulvares pueden ser multifocales; por lo tanto, se sugieren múltiples biopsias. Se ha recomendado realzar las lesiones con colorantes como el azul de toluidina para abordar la naturaleza multifocal de estas lesiones. El azul de toluidina debería teñir las zonas de concentración nuclear que se asocian a la VIN III; sin embargo, la mayoría de las lesiones son hiperqueratósicas, y la superficie de queratina impide la penetración del colorante en los núcleos epiteliales. Un enfoque más eficaz es la aplicación de una solución diluida de ácido acético en la vulva. Las zonas de expresión del VIN y del VPH se vuelven acetoblancas después de sumergirlas durante varios minutos.4 A continuación, la vulva puede examinarse con una lente de aumento o un colposcopio. De este modo, los cambios epiteliales sutiles se identifican más fácilmente.
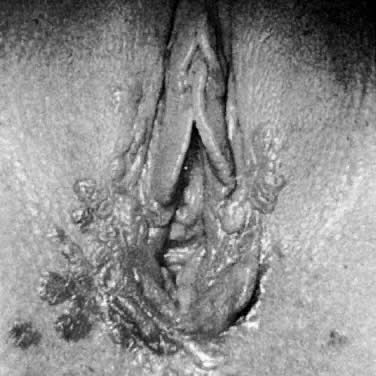 Fig. 4. Carcinoma in situ que muestra un engrosamiento epitelial pigmentado hiperqueratósico.
Fig. 4. Carcinoma in situ que muestra un engrosamiento epitelial pigmentado hiperqueratósico.
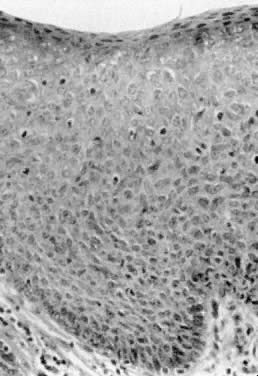 Fig. 5. Carcinoma in situ que muestra atipia epitelial en toda la capa epitelial.
Fig. 5. Carcinoma in situ que muestra atipia epitelial en toda la capa epitelial.
La enfermedad de Bowen o VIN III debe tratarse con escisión quirúrgica, láser o eléctrica.4 Es preferible extirpar la lesión con una técnica que proporcione tejido para su posterior estudio histológico. El uso de 5-FU o interferón sistémico ha tenido un cumplimiento y un éxito marginales.3,5 La escisión quirúrgica con evaluación de los márgenes sigue siendo la opción de tratamiento preferida. Se sugiere un seguimiento estrecho para evaluar la recurrencia.
La papilosis bowenoide tiene una presentación clínica y patológica similar a la del VIN III. Se presenta en pacientes en la segunda, tercera y cuarta décadas de la vida. Se manifiesta en forma de múltiples lesiones papilomatosas que pueden afectar a más de una zona de la vulva.3,4 Estas lesiones se asocian a infecciones por VPH. Los hallazgos de la biopsia muestran atipia epitelial con cambios coilocíticos del VPH. La progresión a una neoplasia invasiva ocurre en casos raros, como en pacientes inmunodeprimidos o inmunocomprometidos. El tratamiento es conservador a menos que haya cambios premalignos. Las lesiones premalignas se tratan de forma similar a la VIN.
Carcinoma de células basales
Los carcinomas de células basales suelen ser asintomáticos hasta que son lo suficientemente grandes como para ser notados por el paciente o hasta que se produce ulceración y hemorragia. El tumor es firme con bordes enrollados y se encuentra con mayor frecuencia en los labios mayores de las mujeres posmenopáusicas. La metástasis es rara. El tratamiento consiste en una escisión amplia del tumor con márgenes adecuados. Debe considerarse la posibilidad de evaluar la presencia de metástasis si el espécimen extirpado muestra una invasión de la grasa subcutánea, un grosor del tumor superior a 1 cm o una afectación de la uretra o la vagina. Los carcinomas de células basales representan entre el 2% y el 4% de las neoplasias benignas de la vulva.6
Histológicamente, estos tumores presentan un empalizamiento periférico de las células basales en los márgenes epiteliales. El resto del tumor tiene células uniformes muy juntas, con núcleos basófilos y escaso citoplasma. Las figuras mitóticas son frecuentes. Estos tumores son localmente invasivos, por lo que es necesario un estudio exhaustivo de toda la lesión. Los márgenes, en particular, deben ser evaluados e informados de su adecuación. Los márgenes de menos de 4 mm tienen mayor riesgo de recidiva.
Acrochordon
Los pólipos fibroepiteliales son frecuentes en el epitelio vulvar. Se denominan etiquetas cutáneas. Esta lesión no tiene potencial maligno. Son estructuras polipoides blandas y de color carne. Los apéndices cutáneos y el pelo no son característicos del acrocordón. La terapia consiste en la escisión local de las lesiones sintomáticas.
Histológicamente, el acrocordón se describe como un tallo fibrovascular con epitelio escamoso hiperqueratósico maduro. Los apéndices epidérmicos son infrecuentes y el patrón vascular puede estar realzado.
Hidradenoma
Los hidradenomas son tumores de las glándulas sudoríparas apocrinas. Algunos pueden tener un origen en las glándulas sudoríparas ecrinas. Suelen tener menos de 1 cm de diámetro y se presentan en la cara medial de los labios mayores (Fig. 6). Las lesiones son firmes y se pueden mover libremente. Si la lesión se conecta con la superficie epitelial, puede producirse ulceración y dolor. El tratamiento es la escisión quirúrgica.
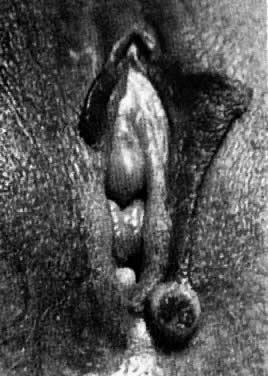 Fig. 6. Hidradenoma de la vulva.
Fig. 6. Hidradenoma de la vulva.
Histológicamente, el hidradenoma tiene espacios quísticos que están revestidos de células columnares. La lesión se caracteriza además por muchos pliegues complejos, estructuras papilares y una pronunciada proliferación glandular (Fig. 7). Esta lesión puede confundirse con un adenocarcinoma. Los rasgos distintivos del hidradenoma incluyen la ausencia de pleomorfismo, apilamiento de células y conformidad nuclear.
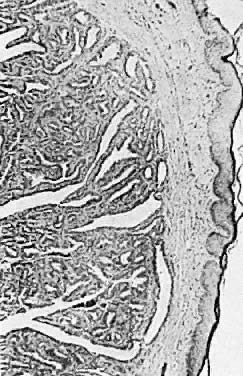 Fig. 7. Hidradenoma de la vulva ( × 25)
Fig. 7. Hidradenoma de la vulva ( × 25)
Siringoma
Los siringomas son pequeños hamartomas benignos de las glándulas sudoríparas ecrinas. Por lo general, las lesiones son múltiples y pueden aparecer en más de un lugar del cuerpo. Las lesiones son asintomáticas y no requieren tratamiento a menos que aparezca dolor o prurito.7
Microscópicamente, se trata de tumores de conductos de glándulas sudoríparas dilatados y quistes revestidos de células cuboidales benignas (Fig. 8). La respuesta inflamatoria es mínima a menos que los quistes se rompan.
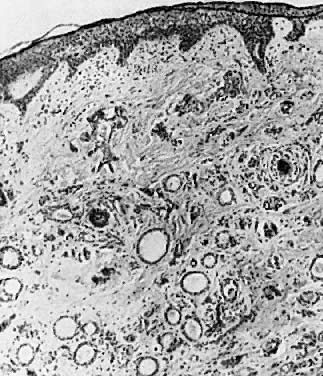 Fig. 8 . Siringoma Se observan numerosos conductos dilatados de las glándulas sudoríparas ( × 35).
Fig. 8 . Siringoma Se observan numerosos conductos dilatados de las glándulas sudoríparas ( × 35).
Tumores vulvares pigmentados
Las lesiones vulvares pigmentadas se presentan en el 10% al 12% de todas las mujeres. El 2% presenta cambios pigmentados con características premalignas. Las lesiones pigmentadas benignas se clasifican como lentigos, melanosis vulvar y nevos.
Los lentigos son máculas pequeñas (1 a 4 mm), bien circunscritas. Se presentan en el 3% al 6% de las mujeres. Los lentigos también forman parte de varios síndromes que incluyen el mixoma auricular y otros defectos estructurales y de conducción cardíacos (síndrome de LAMB, síndrome de LEOPARD).8 No es necesario ningún tratamiento.
Histológicamente, los lentigos son similares a los nevos de la unión. Hay hiperplasia en la epidermis y aumento de la melanina en la capa basal de la piel. No se observa atipia nuclear en el tejido hiperplásico.
La melanosis vulvar es una lesión de mayor tamaño que el lentigo y con un borde irregular. Histológicamente, se observa un aumento del número de melanocitos y melanófagos dérmicos. Existe un depósito de melanina en las capas epidérmicas basal y suprabasal. La melanosis vulvar y los lentigos forman parte de un espectro de cambios de pigmentación de la vulva. Es importante distinguirlos de los melanomas realizando una biopsia de una zona representativa.
Los nevos vulvares se producen en el 2% de las mujeres. Los nevos se clasifican en intradérmicos, juncionales y compuestos. El nevo intradérmico surge dentro de la dermis (Fig. 9), y el nevo juncional surge de la capa epidérmica basal (Fig. 10). El nevo compuesto tiene características tanto de los nevos intradérmicos como de los nevos de unión (Fig. 11). La evaluación histológica de los melanocitos en busca de una arquitectura atípica y cambios citológicos distingue los nevos pigmentados del melanoma. Los nevos irritados o sangrantes deben ser extirpados. Un alto índice de sospecha y el uso liberal de la escisión deben formar parte del esquema de manejo.
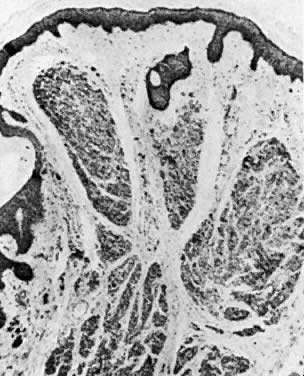 Fig. 9. Nevo intradérmico. Las células del nevus se ven en la dermis superior ( × 40)
Fig. 9. Nevo intradérmico. Las células del nevus se ven en la dermis superior ( × 40)
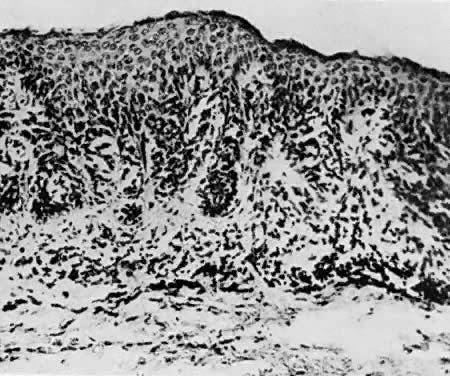 Fig. 10. Nevo de la unión. Este tipo puede volverse maligno ( × 50)
Fig. 10. Nevo de la unión. Este tipo puede volverse maligno ( × 50)
 Fig. 11. Nevo compuesto. Se observan células de nevus en la unión de la epidermis y la dermis y en la dermis superior (× 50)
Fig. 11. Nevo compuesto. Se observan células de nevus en la unión de la epidermis y la dermis y en la dermis superior (× 50)




