外陰部良性腫瘍|GLOWM
Condyloma Acuminatum
Human papillomavirus(HPV)感染症は外陰部によく見られる臨床症状である。 HPV感染症は、ウイルスの感染力と感染した上皮の反応によって、臨床型と不顕性型に分類される。 典型的な症状は、軟らかいピンク白色の乳頭状上皮病変である。 これらの病変は、単発で発生することもあれば、集簇して発生することもある(図1)。 外陰部は通常、前伸腹部、前庭部および会陰部体部である。 5286>
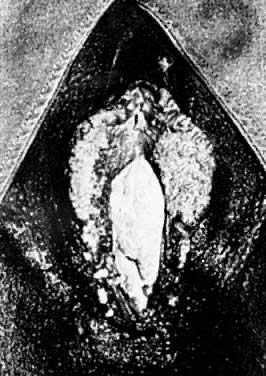 図1.肛門周囲および肛門に発生することが多い。 外陰部尖圭コンジロームの多発
図1.肛門周囲および肛門に発生することが多い。 外陰部尖圭コンジロームの多発
HPVには60種類以上の亜型がありますが、外陰部に感染するものは比較的少ないです。 2 子宮頸部で悪性化の発生率が高いHPV亜型、特にHPV16、18、31、35が外陰部病変に存在することがあります1。 外陰部、膣および子宮頸部HPV病変の診断率は、過去30年間に著しく増加している3。この増加は、ポリメラーゼ連鎖反応やDNAハイブリダイゼーション技術などの診断技術の進歩に一部起因している。 感染の発生率や有病率を推定することは困難であるが、一部の大学集団では、臨床的および不顕性HPV感染を有する患者の推定割合は40%を超えている1。 臨床的に発現しているHPVのみを考慮しても、現在では最も一般的な性感染症の1つである。 HPV感染の一部は外陰上皮内新生物(VIN)に進展し,さらにごく一部は率直に言って浸潤性外陰扁平上皮癌に進展するが,大多数の病変は性病疣贅やコンジロームとして知られるHPVクチナシ発現にとどまる。 3
 図2.妊娠患者における肥厚性尖圭コンジローム
図2.妊娠患者における肥厚性尖圭コンジローム
組織学的にコンジロームは丘疹および傍角化症を伴う上皮性乳頭腫として現れる(図3)。 一部の上皮細胞は非定型の核と核周囲のハローを示し、HPV感染の現れと考えられている2)。これらの細胞はコイロサイトとして知られている。 下層の間質は、通常、軽度の炎症反応を示す。 治療抵抗性のコンジローム病変や外観に異常がある場合は、生検を行い、組織学的に診断を確認する必要がある。
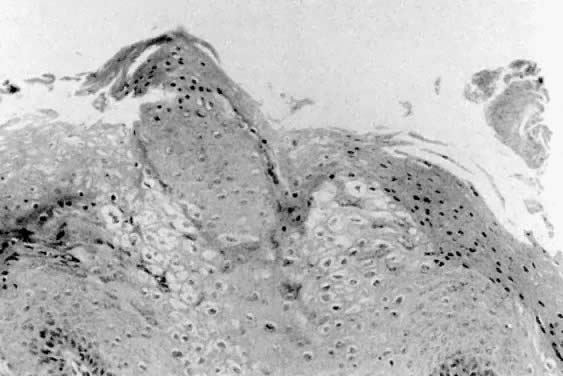 図3.コンジロームと外陰乳頭腫症や他の外陰部病変との鑑別。 コンジローマは、角化症、傍角化症、コイロサイトーシス変化を示しています。 上皮からウイルスを根絶することは臨床的に不可能である。 上皮のウイルス発現の制御は,トリクロロ酢酸,ビクロロ酢酸,ポドフィリンまたはその誘導体,あるいは局所5-フルオロウラシル(5-FU)などの局所薬剤で達成することが可能である。 凍結療法、レーザー蒸発、電気切除または乾燥は、他の治療方法である。 インターフェロンの局所または全身投与も治療の選択肢の1つであるが,通常は難治性病変にのみ用いられる。 5286>
図3.コンジロームと外陰乳頭腫症や他の外陰部病変との鑑別。 コンジローマは、角化症、傍角化症、コイロサイトーシス変化を示しています。 上皮からウイルスを根絶することは臨床的に不可能である。 上皮のウイルス発現の制御は,トリクロロ酢酸,ビクロロ酢酸,ポドフィリンまたはその誘導体,あるいは局所5-フルオロウラシル(5-FU)などの局所薬剤で達成することが可能である。 凍結療法、レーザー蒸発、電気切除または乾燥は、他の治療方法である。 インターフェロンの局所または全身投与も治療の選択肢の1つであるが,通常は難治性病変にのみ用いられる。 5286>
外陰部の疣贅癌は、大きなコンジロームまたは浸潤癌を疑う病変として現れる。 この病変は、BuschkeおよびLowensteinにより巨大コンジロームとして最初に報告され2、HPV 6ウイルスサブタイプに関連している1。疣状癌は外陰部の広い領域を侵し、浸潤性ではなく、押し出し型の境界を有する。 特徴的なのは外陰部に限局していることです。 5286>
外陰上皮内新生物
外陰上皮内新生物は、上皮に限局した異型性を伴う過形成扁平上皮病変である。 VINは組織学的に3つのカテゴリーに分類される。 VIN I(軽度異形成)、VIN II(中等度異形成)およびVIN III(高度異形成およびin situ癌)である。 VIN病変は十分に非定型であり、前癌とみなされる。 悪性浸潤プロセスへの進行率は比較的低く(10~15%)、進行に要する期間は数年に及ぶことがある4
Bowen病、VIN IIIおよびcarcinoma in situは臨床的には同義である。 これらの病変は,過角化,隆起,およびしばしば色素沈着した上皮性肥厚として現れる(図4)。 これらの病変は、通常60歳以上の女性に発生するが、年齢が低いからといって診断が除外されることはない。 生検所見では,全層上皮の異型度と細胞分裂活性が認められる(図5)。 患部は無症状であるか、あるいは掻破により滲出する。 婦人科検診で認められた肥厚性、隆起性、角化性病変は、関連する症状にかかわらず、生検を考慮する必要がある。 外陰部病変は多巣性であるため、複数回の生検が推奨される。 このような病変の多巣性に対処するために,トルイジンブルーなどの色素を用いた病変の強調が推奨されている. トルイジンブルーはVIN IIIに関連する核濃縮部を染色するはずであるが、ほとんどの病変は過角化されており、ケラチン表面が上皮核への染料の浸透を妨げている。 より効果的な方法は,希薄な酢酸溶液を外陰部に塗布することである。 VINおよびHPVの発現部位は、数分間浸漬すると酢白色になる4。その後、外陰部を拡大レンズまたはコルポスコープで観察することができる。 このようにして、上皮の微妙な変化をより容易に確認することができる。
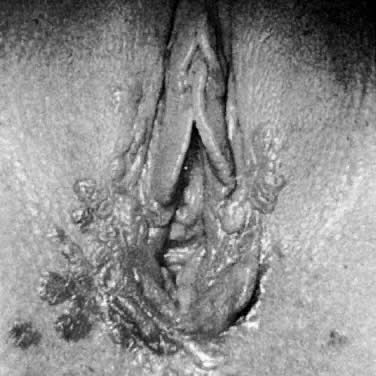 図4. 角化性色素性上皮肥厚を示すin situ癌
図4. 角化性色素性上皮肥厚を示すin situ癌
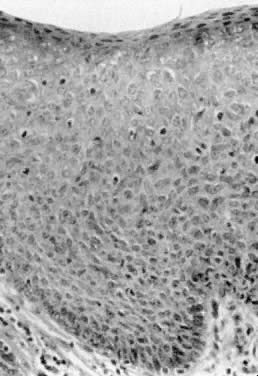 Fig.5. ボーエン病あるいはVIN IIIは外科的,レーザー的,あるいは電気的切除で治療する必要がある。 5-FUまたは全身性インターフェロンの使用は、わずかな適合性と成功しか得られていない。3,5 断端の評価を伴う外科的切除は、依然として好ましい管理オプションである。 5286>
Fig.5. ボーエン病あるいはVIN IIIは外科的,レーザー的,あるいは電気的切除で治療する必要がある。 5-FUまたは全身性インターフェロンの使用は、わずかな適合性と成功しか得られていない。3,5 断端の評価を伴う外科的切除は、依然として好ましい管理オプションである。 5286>
Bowenoid papillosisは、VIN IIIに類似した臨床的および病理学的なプレゼンテーションを有する。 2、3、4十代の患者に発症する。 外陰部の複数個所に乳頭腫性病変を認め,3,4 HPV感染と関連している。 生検所見では、HPVのkoilocytoticな変化を伴う上皮異型が認められます。 侵襲性悪性腫瘍への進行は、免疫抑制された患者や免疫不全の患者など、稀なケースで起こります。 前がん病変がない限り、治療は保存的である。 前癌病変はVINと同様の方法で治療される。
基底細胞癌
基底細胞癌は通常、患者が気付くほど大きくなるまで、または潰瘍形成および出血が起こるまで無症状である。 腫瘍は硬く、境界は圧延しており、閉経後の女性の大陰唇に多くみられます。 転移はまれである。 管理は、腫瘍を適切なマージンをもって広範に切除することからなる。 切除標本に皮下脂肪への浸潤、1cmを超える腫瘍の厚さ、または尿道もしくは膣への浸潤が認められる場合は、転移の評価を考慮する必要がある。 基底細胞がんは、外陰部の良性新生物の2%~4%を占める6
組織学的に、これらの腫瘍は上皮縁で基底細胞の末梢柵状化を認める。 腫瘍の残りの部分は、好塩基性核とわずかな細胞質で、密に詰まった均一な細胞である。 分裂像が頻繁に見られる。 これらの腫瘍は局所浸潤性である。したがって、病変全体を十分に検討する必要がある。 特に断端が適切であるかどうかを評価し報告する必要がある。 マージンが4mm未満では再発のリスクが高い。
Acrochordon
Fibroepithelial polypは外陰部上皮によく見られる。 スキンタッグと呼ばれるものです。 この病変には悪性化の可能性はない。 軟らかい肉色のポリープ状の構造物です。 皮膚付属物や毛髪はアクロコルドンに特徴的ではありません。
組織学的に、先端部は成熟した角化性扁平上皮を有する線維性血管茎として記述される。 表皮付属物はまれで、血管パターンが強調されることがある。
ヒドラデノーマ
ヒドラデノーマはアポクリン汗腺の腫瘍である。 一部はエクリン汗腺に由来することもあります。 通常,直径1cm以下で,大陰唇の内側に発生する(図6)。 病変は硬く,自由に動くことができる. 病変部が上皮表面と接触すると潰瘍を形成し,疼痛を生じることがある。 治療は外科的切除である。
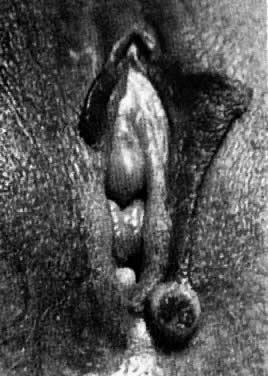 図6. 外陰部のヒドラデノーマ
図6. 外陰部のヒドラデノーマ
組織学的にヒドラデノーマは柱状細胞で覆われた嚢胞状の空間を有している。 さらにこの病変は,多くの複雑なひだ,乳頭状構造,および顕著な腺増殖によって特徴づけられる(図7)。 この病変は腺癌と混同されることがある。 ヒドラデノーマの特徴としては,多形性,細胞の積み重ね,核の一致がないことである
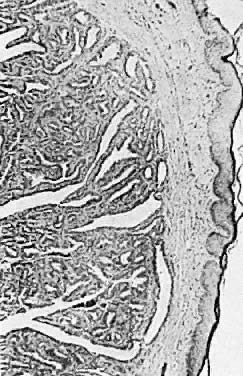 図7. 外陰部の汗管腫(25倍)
図7. 外陰部の汗管腫(25倍)
汗管腫
はエクリン汗腺の小さな良性の過誤腫である。 通常、複数の病変が存在し、身体の複数の部位に発生することもあります。 病変は無症状であり、疼痛またはそう痒症を発症しない限り治療の必要はない7
顕微鏡的には、汗腺管が拡張した腫瘍であり、良性の立方形細胞が並んだ嚢胞である(図8)。 嚢胞が破裂しない限り、最小限の炎症反応しか認めません
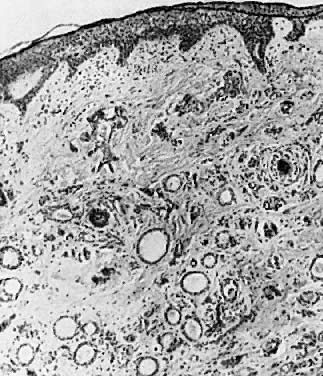 図8. 汗管腫 多数の拡張した汗管(35倍)を認める。
図8. 汗管腫 多数の拡張した汗管(35倍)を認める。
色素性外陰腫瘍
色素性外陰病変は全女性の10~12%に発生するといわれている。 2%は前癌の特徴を持つ色素性変化である。 良性の色素性病変は、黒子、外陰部黒色症および母斑に分類される。
黒子は、小さく(1~4mm)、境界がはっきりした斑点である。 女性の3%から6%に発生する。 また、心房粘液腫および他の心臓構造および伝導障害を含むいくつかの症候群(LAMB症候群、LEOPARD症候群)の一部でもある。
組織学的に、黒子は接合性母斑に類似している。 表皮の過形成、皮膚基底層のメラニン増加を認めます。 核異型は過形成組織には認められません。
外陰部黒色症は、黒子より大きく、不規則な境界を持つ病変です。 組織学的には、メラノサイトの増加、真皮メラノファージの増加が認められます。 表皮基底層および基底層上層にメラニン沈着が認められる。 外陰部黒色症および黒子線は、外陰部の色素変化のスペクトルの一部である。 代表的な部位の生検を実施し、メラノーマと区別することが重要です。
外陰部母斑は女性の2%に発生します。 母斑は、皮膚内、接合部、および複合に分類される。 真皮内母斑は真皮内に発生し(図9)、接合部母斑は表皮基底層から発生する(図10)。 複合母斑は、真皮内母斑と接合部母斑の両方の特徴を持つ(Fig.11)。 組織学的にメラノサイトの非定型構造と細胞学的変化を評価することで、色素性母斑とメラノーマを区別する。 炎症性母斑や出血性母斑は切除する必要がある。
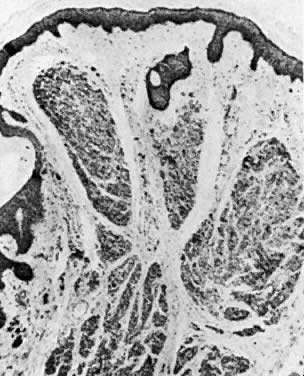 図9. 真皮内母斑。 真皮上部に母斑細胞が認められる(40倍)
図9. 真皮内母斑。 真皮上部に母斑細胞が認められる(40倍)
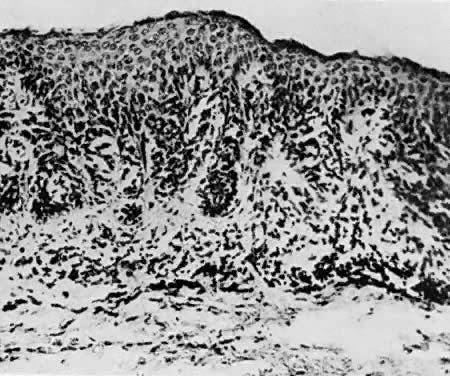 Fig.10. 接合部母斑。 悪性化することがある(50倍)
Fig.10. 接合部母斑。 悪性化することがある(50倍)
 Fig.11. 複合母斑。 表皮と真皮の接合部や真皮上部に母斑細胞が見られる(50倍)
Fig.11. 複合母斑。 表皮と真皮の接合部や真皮上部に母斑細胞が見られる(50倍)
。




