Použití vysoce citlivého C-reaktivního proteinu v klinické praxi:
US Pharm. 2015;40(2):50-53.
ABSTRAKT: Úloha zánětlivých markerů v progresi kardiovaskulárních onemocnění a hodnocení rizika je předmětem diskusí již téměř dvě desetiletí. Naposledy se tímto tématem zabývala doporučení American College of Cardiology a American Heart Association a také National Lipid Association. Důkazy podporují souvislost vysoce citlivého C-reaktivního proteinu (hs-CRP) s kardiovaskulárním onemocněním. Vyšetření hs-CRP může zlepšit stratifikaci rizika, zejména u pacientů se středním kardiovaskulárním rizikem, i když další výzkum je opodstatněný.
Úloha zánětlivých markerů při hodnocení kardiovaskulárního rizika a vzniku kardiovaskulárních onemocnění je předmětem diskusí již téměř dvě desetiletí. V roce 1998 se konference American Heart Association (AHA) Prevention Conference V zabývala strategiemi identifikace pacientů vyžadujících primární kardiovaskulární prevenci.1 Konference došla k závěru, že zánětlivé markery, včetně vysoce citlivého C-reaktivního proteinu (hs-CRP), se zatím nepovažují za použitelné pro rutinní hodnocení z důvodu nedostatečné standardizace měření, konzistence epidemiologických nálezů a důkazů pro další predikci rizika.1 V roce 2001 zařadil National Cholesterol Education Program Adult Treatment Panel III Guidelines hs-CRP mezi nově se objevující rizikové faktory, které by mohly být použity jako volitelné měření rizikových faktorů pro úpravu absolutních odhadů.2 S nárůstem počtu recenzovaných zpráv a publikací se zvýšila dostupnost testů C-reaktivního proteinu (CRP) a počet testů zánětlivých markerů objednávaných poskytovateli; dosud však nebylo dosaženo konsenzu odborných společností nebo vládních agentur ohledně použitelnosti v klinické praxi.3
V roce 2003 vydaly CDC a AHA vědecké prohlášení týkající se aplikace zánětlivých markerů do klinické a zdravotnické praxe.3 Toto společné úsilí dospělo k závěru, že u pacientů se stabilní koronární nemocí nebo akutními koronárními syndromy může být měření hs-CRP užitečné jako nezávislý marker pro posouzení pravděpodobnosti opakování příhod; sekundární preventivní intervence s prokázanou účinností by však neměly být závislé na těchto koncentracích nebo hladinách.3 V doporučení American College of Cardiology (ACC)/AHA Guideline on the Treatment of Blood Cholesterol to Reduce Atherosclerotic Cardiovascular Risk in Adults z roku 2013 se uvádí, že hs-CRP lze zvážit jako vodítko při rozhodování o léčbě, pokud je po kvantitativním posouzení rizika rozhodnutí o léčbě založené na riziku nejisté.4 Nejnověji doporučení National Lipid Association pro léčbu dyslipidemie zaměřenou na pacienta zahrnula hs-CRP jako ukazatel rizika, který lze zvážit pro upřesnění rizika.5 Tento článek poskytne přehled o hs-CRP a jeho úloze při progresi kardiovaskulárních onemocnění a hodnocení rizika; přezkoumá nejaktuálnější klinické důkazy; prodiskutuje použití v klinické praxi a určí potřeby pro budoucí výzkum.
Pozadí
CRP byl objeven téměř před 80 lety vědci zkoumajícími lidskou zánětlivou reakci.6 CRP je produkován každým člověkem a hraje klíčovou roli v imunitním systému jako citlivý a dynamický marker zánětu.7 CRP může být zvýšen 10 000- až 50 000krát během akutní reakce na závažnou infekci nebo velké poškození tkáně a obvykle dosahuje svého maxima do 48 hodin.7,8 Akutní zvýšení CRP lze přičíst cvičení, popáleninám, traumatu nebo akutní bakteriální či virové infekci. Mezi situace, o nichž je známo, že způsobují chronické zvýšení hladiny CRP, patří zvýšený krevní tlak, zvýšený index tělesné hmotnosti, kouření cigaret, rakovina, metabolický syndrom, diabetes mellitus, snížená hladina lipoproteinů o vysoké hustotě (HDL), zvýšená hladina triglyceridů, užívání hormonů estrogenů a progesteronu, chronické bakteriální nebo virové infekce, autoimunitní stavy a chronické zánětlivé stavy.3
Důkazy naznačují, že chronické zvýšení CRP může mít biologický vliv na funkci endotelu, koagulaci, fibrinolýzu, oxidaci lipoproteinu o nízké hustotě (LDL) a stabilitu aterosklerotického plátu.9 Ve skutečnosti lze z patologického hlediska všechna stadia aterosklerotického plátu považovat za zánětlivou odpověď na poškození, včetně ruptury plátu a následné trombózy; to podporují i konzistentní klinické poznatky, že hs-CRP předpovídá nové koronární příhody u pacientů s nestabilní anginou pectoris a akutním infarktem myokardu.3 Omezené důkazy také naznačují souvislost mezi zvýšeným hs-CRP a náhlou smrtí a periferním arteriálním onemocněním.3
Nakonec si hs-CRP zachovává nezávislou souvislost s náhodnými koronárními příhodami i po stratifikaci a multivariabilní statistické úpravě; nebylo však prokázáno, že by hs-CRP předpovídal rozsah aterosklerotického onemocnění.3 Kromě toho společné vědecké prohlášení CDC/AHA z roku 2003 zaznamenalo některé důkazy, které naznačují možnou roli hs-CRP v příčině aterosklerózy.3 V nedávné době se v květnovém čísle časopisu Life Extension z roku 2014 objevil článek, v němž se uvádí, že „CRP je více než jen marker zánětu – je také příčinou zánětu. „10
Definice hs-CRP
Pro ilustraci rozdílu mezi CRP a hs-CRP lze uvést, že tradiční testování měří CRP v rozmezí 10 až 1 000 mg/l, zatímco hodnoty hs-CRP se pohybují v rozmezí 0,5 až 10 mg/l. Zjednodušeně řečeno, hs-CRP měří stopové množství CRP v krvi. Hs-CRP je analytem volby pro hodnocení kardiovaskulárního rizika díky vyšší přesnosti, správnosti, dostupnosti a existenci standardů pro správnou kalibraci ve srovnání s jinými reaktanty akutní fáze.3 Podle CDC a AHA, jak je uvedeno v TABULCE 1, je nízké riziko kardiovaskulárního onemocnění definováno jako hs-CRP <1 mg/l, střední riziko jako 1 až 3 mg/l a vysoké riziko jako >3 mg/l.3 Hladina hs-CRP >10 mg/l byla pozorována při akutní ruptuře plaku, která může vést k trombóze.11 Jako kontrolní opatření by hladina hs-CRP tohoto kalibru měla vést k identifikaci zjevného zdroje infekce nebo zánětu, což by mohlo zastřít jakoukoli predikci koronárního rizika, která by mohla být přisuzována této hladině.
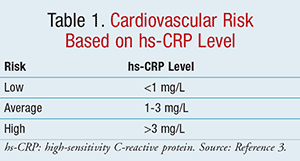
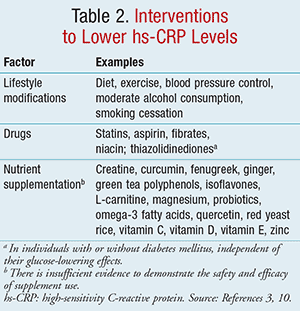
Ačkoli je intrapersonální variabilita běžná a mohou se vyskytnout genetické vlivy, variační koeficient testů hs-CRP je obecně <10 % v rozmezí 0,3 až 10 mg/l; a jediným známým faktorem, který interferuje s produkcí CRP, je selhání jater.6,12 Aby se snížila variabilita, měl by se test hs-CRP provádět u metabolicky stabilní osoby bez zjevných zánětlivých nebo infekčních stavů.3,5 Doporučuje se kontrolovat dvě samostatné hladiny s odstupem přibližně 2 týdnů a pro účely hodnocení kardiovaskulárního rizika a screeningu použít průměr naměřených hodnot.3 Naproti tomu intervence, o nichž je známo, že snižují hladinu hs-CRP, jsou uvedeny v TABULCE 2.3,10
Pokyny
Nedávno publikovaný konsenzus o úloze hs-CRP při hodnocení kardiovaskulárního rizika a progrese onemocnění lze nalézt v pokynech ACC/AHA z roku 2013 o léčbě cholesterolu v krvi s cílem snížit aterosklerotické kardiovaskulární riziko u dospělých.4 Tato velmi očekávaná směrnice vyjádřila zájem o biomarkery a neinvazivní testování, které mohou indikovat zvýšené riziko aterosklerotického kardiovaskulárního onemocnění (ASCVD), ale nezahrnula tyto faktory do svých souhrnných kohortových rovnic pro predikci desetiletého rizika ASCVD. Byly identifikovány čtyři hlavní skupiny přínosů statinů, u nichž snížení rizika ASCVD jasně převažuje nad rizikem nežádoucích příhod. Mezi tyto skupiny patřily tyto skupiny: 1) s klinickou ASCVD; 2) s primárním zvýšením LDL-C (vypočtený lipoprotein o nízké hustotě) >190 mg/dl; 3) ve věku 40 až 75 let s diabetem a LDL-C 70 až 189 mg/dl a bez klinické ASCVD; nebo 4) bez klinické ASCVD nebo diabetu s LDL-C 70 až 189 mg/dl a odhadovaným 10letým rizikem ASCVD >7,5 %.4 Tito jedinci budou označováni jako pacienti s vysokým kardiovaskulárním rizikem.
Závěrečná zpráva pracovní skupiny dospěla k závěru, že u vybraných jedinců, kteří nepatří do jedné ze čtyř dříve uvedených skupin s přínosem statinů a u nichž je rozhodnutí o zahájení léčby statiny jinak nejasné, lze při rozhodování o léčbě zvážit další faktory.4 Mezi tyto rizikové faktory patří Hs-CRP >2 mg/l. Jedinci spadající do těchto kritérií budou dále označováni jako pacienti se středním kardiovaskulárním rizikem.
Pracovní skupina ACC/AHA pro hodnocení kardiovaskulárního rizika v plném rozsahu z roku 2013 zkoumala několik systematických přehledů a studií: přehled Buckleyho et al z roku 2009 pro USA. Preventive Services Task Force (USPSTF), která se zaměřila na potenciální riziko spojené s CRP >3 mg/l oproti CRP <1 mg/l; zprávu USPSTF z roku 2009 o CRP a osmi dalších rizikových faktorech od Helfanda et al; metaanalýza z roku 2010 od Kaptoge et al prostřednictvím Emerging Risk Factor Collaboration; systematický přehled z roku 2010 od Schnell-Inderst et al hodnotící užitečnost screeningu hs-CRP u asymptomatických dospělých; a studie JUPITER (Justification for the Use of Statins in Primary Prevention: (JUPITER: an Intervention Trial Evaluating Rosuvastatin) pro hladiny CRP >2 mg/l.7,13-16
Všeobecně existují silné důkazy naznačující, že hs-CRP souvisí s kardiovaskulárním onemocněním, ačkoli velikost těchto souvislostí může být zmatena zavedenými kardiovaskulárními rizikovými faktory. Mírné důkazy naznačují, že vyšetření hs-CRP může zlepšit stratifikaci rizika, zejména u pacientů se středním kardiovaskulárním rizikem, kde je rozhodnutí o zahájení léčby statiny nejasné; klinický význam a nákladová efektivita však zůstávají nejisté. Z tohoto důvodu nebyl hs-CRP zahrnut do procesu vývoje modelu predikce rizika pro doporučení ACC/AHA z roku 2013.4
Nově publikovaná doporučení Národní lipidové asociace pro léčbu dyslipidemie zaměřenou na pacienta uvádějí hladinu hs-CRP ³2 mg/l jako ukazatel rizika ve spojení s hlavními rizikovými faktory ASCVD, který by mohl být zvažován pro upřesnění rizika.5 Organizace opatrně upozorňuje, že „s výjimkou případu průkazu subklinického onemocnění definujícího přítomnost ASCVD je přeřazení do vyšší rizikové kategorie věcí klinického úsudku. „5 Pokyny se při úvahách o dalších kardiovaskulárních rizikových faktorech odvolávají na výše popsanou studii JUPITER, ale další hodnocení důkazů neuvádějí.16 Souhrn hlavních prohlášení směrnic týkajících se hs-CRP a hodnocení kardiovaskulárního rizika je uveden v TABULCE 3.2,4,5

Úloha hs-CRP
Výše uvedený souhrn důkazů lze použít k diskusi o použitelnosti v klinické praxi. Jedinci s vysokým rizikem kardiovaskulárních příhod, včetně kandidátů na sekundární prevenci, budou pravděpodobně již užívat terapie, o nichž je známo, že vedle zlepšení celkových kardiovaskulárních výsledků snižují hs-CRP, jako je léčba statiny nebo aspirinem, nebo budou mít nárok na tyto terapie. Bylo naznačeno, že hs-CRP může být užitečný jako nezávislý marker prognózy pro opakované příhody, včetně úmrtí, infarktu myokardu a restenózy u pacientů se stabilní koronární nemocí nebo akutními koronárními syndromy nebo u těch, kteří podstoupili perkutánní koronární intervenci.3 Tato informace může být užitečná zejména při poradenství pacientům ohledně důležitosti dodržování sekundárních preventivních intervencí.3 Hs-CRP může být užitečná také u osob bez rizikových faktorů kardiovaskulárních onemocnění, tzv. pacientů s nízkým kardiovaskulárním rizikem, kteří by jinak nebyli identifikováni jako potenciální kandidáti pro léčbu v rámci primární prevence. V současné době však neexistují důkazy, které by potvrzovaly klinický význam nebo nákladovou efektivitu používání hs-CRP >2 mg/l k nezávislé predikci kardiovaskulárního rizika. Ve skutečnosti AHA výslovně nedoporučuje provádět screening hladin hs-CRP u celé dospělé populace pro účely hodnocení kardiovaskulárního rizika3. Proto bude mít hs-CRP nejvýznamnější dopad na pacienty se středním rizikem kardiovaskulárních příhod, u kterých je rozhodnutí o zahájení primární preventivní léčby nejasné.
U jedinců, u kterých se objeví hladina hs-CRP >2 mg/l s dalšími kardiovaskulárními rizikovými faktory, jinak klasifikovaných jako pacienti se středním kardiovaskulárním rizikem, by mělo být za 2 týdny provedeno opakované vyšetření k vyloučení akutní zánětlivé reakce. U pacientů s přetrvávajícím nevysvětlitelným, výrazným zvýšením hs-CRP >10 mg/l po opakovaném testování by měla být vyhodnocena nekardiovaskulární etiologie, jako je infekce, aktivní artritida nebo souběžné onemocnění.3,5 Pokud hladina hs-CRP zůstává zvýšená, může být pacient na základě klinického posouzení překlasifikován na pacienta s vysokým kardiovaskulárním rizikem, což by odůvodnilo zahájení léčby pro primární kardiovaskulární prevenci. Je důležité poznamenat, že nejlepší způsoby, jak snížit CRP, jsou již známé způsoby snižování kardiovaskulárního rizika, včetně diety, cvičení, kontroly krevního tlaku a odvykání kouření.6
Specifické oblasti, které vyžadují další zkoumání, zahrnují stanovení nezávislosti hs-CRP na ostatních kardiovaskulárních rizikových faktorech, určení souvislosti s kardiovaskulárními koncovými ukazateli, stanovení nákladové efektivity screeningu hladin hs-CRP a potenciálně časnější zahájení primární preventivní léčby. Přínos zahrnutí hs-CRP do souhrnných kohortových rovnic pro klasifikaci kardiovaskulárního rizika rovněž vyžaduje další zkoumání, ačkoli to bylo zkoumáno prostřednictvím Reynoldsova rizikového skóre pro muže i ženy.17,18 Konkrétně u žen Reynoldsovo rizikové skóre reklasifikovalo 40 % až 50 % žen se středním rizikem do kategorií vyššího nebo nižšího kardiovaskulárního rizika a u mužů predikční model zahrnoval hs-CRP, rodičovskou anamnézu a významně zlepšil celkovou predikci kardiovaskulárního rizika.17,18 Kromě toho, ačkoli tato strategie zůstává nejistá a nebyla testována, mohou být hladiny hs-CRP užitečné při motivaci pacientů ke zlepšení životního stylu a dodržování farmakoterapie.3
Závěr
Silné důkazy podporují souvislost hs-CRP s kardiovaskulárním onemocněním, ačkoli velikost těchto souvislostí může být zmatena zavedenými kardiovaskulárními rizikovými faktory. Mírné důkazy naznačují, že vyšetření hs-CRP může zlepšit stratifikaci rizika, zejména u pacientů se středním kardiovaskulárním rizikem, u nichž je rozhodnutí o zahájení primární preventivní léčby nejasné. Je třeba provést budoucí výzkum, který by odůvodnil konkrétnější doporučení pro použití hladin hs-CRP v klinické praxi. S ohledem na klinické posouzení však existují důkazy, které podporují reklasifikaci pacientů se středním kardiovaskulárním rizikem na základě zvýšených hladin hs-CRP, což by odůvodňovalo zahájení léčby v rámci primární kardiovaskulární prevence. Naproti tomu neexistují důkazy, které by podporovaly klinickou relevanci nebo nákladovou efektivitu použití zvýšené hladiny hs-CRP k nezávislé predikci kardiovaskulárního rizika u pacientů s nízkým kardiovaskulárním rizikem. Úprava životního stylu, o které je známo, že snižuje jak CRP, tak kardiovaskulární riziko, by měla zůstat základem všech léčebných strategií pro osoby s rizikem kardiovaskulárních onemocnění.
1. Grundy SM, Bazzarre T, Cleeman J, et al. Prevention Conference V: Beyond secondary prevention: identifying the high-risk patient for primary prevention: medical office assessment. Circulation. 2000;101:e3-e11.
2. Expertní panel pro detekci, hodnocení a léčbu vysoké hladiny cholesterolu v krvi u dospělých. Executive summary of the Third Report of the National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III). JAMA. 2001;285:2486-2497.
3. Pearson TA, Mensah GA, Alexander RW, et al. Markers of inflammation and cardiovascular disease: application to clinical and public health practice: a statement for healthcare professionals from the Centers for Disease Control and Prevention and the American Heart Association. Circulation. 2003;107(3): 499-511.
4. Stone NJ, Robinson JG, Lichtenstein AH, et al. 2013 ACC/AHA guideline on the treatment of blood cholesterol to reduce atherosclerotic cardiovascular risk in adults: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2014;63:2889-2934.
5. Jacobson TA, Ito MK, Maki KC, et al. National Lipid Association recommendations for patient-centered management of dyslipidemia: part 1-executive summary. J Clin Lipidol. 2014;8(5):473-488.
6. Ridker PM. Kardiologická stránka pro pacienty. C-reaktivní protein: jednoduchý test, který pomáhá předpovědět riziko srdečního infarktu a mozkové mrtvice. Circulation. 2003;108(12):e81-e85.
7. Kaptoge S, Di Angelantonio E, Lowe G, et al. C-reactive protein concentration and risk of coronary heart disease, stroke, and mortality: an individual participant meta-analysis. Lancet. 2010;375:132-140.
8. Mcpherson M. C-reactive protein usage in medical treatment. Ezine Articles [Články]. June 3, 2010. http://ezinearticles.com/?C-Reactive-Protein-Usage-in-Medical-Treatment&id=4411095 Přístup 12. června 2014.
9. Boekholdt SM, Kastelein JJ. C-reaktivní protein a kardiovaskulární riziko: další olej do ohně. Lancet. 2010;375:95-96.
10. Simmonds S. Testování na C-reaktivní protein vám může zachránit život. Life Extension. 2014;20(5):37-47.
11. Hong YJ, Mintz GS, Kim SW, et al. Impact of plaque rupture and elevated C-reactive protein on clinical outcome in patients with acute myocardial infarction: an intravascular ultrasound study. J Invasive Cardiol. 2008;20(9):428-435.
12. Roberts WL, Moulton L, Law TC, et al. Evaluation of nine automated high-sensitivity C-reactive protein methods: implications for clinical and epidemiological applications: part 2. (Hodnocení devíti automatizovaných metod vysoce citlivého C-reaktivního proteinu: důsledky pro klinické a epidemiologické aplikace: část 2). Clin Chem. 1997;43:52-58.
13. Buckley DI, Fu R, Freeman M, et al. C-reaktivní protein jako rizikový faktor ischemické choroby srdeční: systematický přehled a metaanalýza pro U.S. Preventive Services Task Force. Ann Intern Med. 2009;151:483-495.
14. Helfand M, Buckley DI, Freeman M, et al. Emerging risk factors for coronary heart disease: a summary of systematic reviews conducted for the U.S. Preventive Services Task Force. Ann Intern Med. 2009;151:496-507.
15. Schnell-Inderst P, Schwarzer R, Göhler A, et al. Prognostická hodnota, klinická účinnost a nákladová efektivita vysoce citlivého C-reaktivního proteinu jako markeru závažných srdečních příhod u asymptomatických osob: zpráva o hodnocení zdravotnických technologií. Intl J Tech Assess Health Care. 2010;26:30-39.
16. Ridker PM, Danielson E, Fonseca FA, et al; JUPITER Study Group. Rosuvastatin k prevenci cévních příhod u mužů a žen se zvýšeným C-reaktivním proteinem. N Engl J Med. 2008;359:2195-2207.
17. Ridker PM, Buring JE, Rifai N, Cook NR. Vývoj a validace zdokonalených algoritmů pro hodnocení globálního kardiovaskulárního rizika u žen: Reynoldsovo rizikové skóre. JAMA. 2007;297:611-619.
18. Ridker PM, Paynter NP, Rifai N, et al. C-reaktivní protein a rodičovská anamnéza zlepšují predikci globálního kardiovaskulárního rizika: Reynolds Risk Score pro muže. Circulation. 2008;118:2243-2251.




