The Application of High-Sensitivity C-Reactive Protein in Clinical Practice: A 2015 Update
US Pharm. 2015;40(2):50-53.
ABSTRACT: The role of inflammatory markers in cardiovascular disease progression and risk assessment has been a topic of discussion for nearly two decades. Ostatnio temat ten został poruszony w wytycznych American College of Cardiology i American Heart Association, a także National Lipid Association. Dowody potwierdzają związek białka C-reaktywnego o wysokiej czułości (hs-CRP) z chorobami układu sercowo-naczyniowego. Badanie Hs-CRP może poprawić stratyfikację ryzyka, szczególnie wśród pacjentów pośredniego ryzyka sercowo-naczyniowego, chociaż uzasadnione są dalsze badania.
Rola markerów zapalnych w ocenie ryzyka sercowo-naczyniowego i rozwoju choroby sercowo-naczyniowej jest tematem dyskusji od prawie dwóch dekad. W 1998 roku na V Konferencji Prewencyjnej American Heart Association (AHA) analizowano strategie identyfikacji pacjentów wymagających pierwotnej prewencji sercowo-naczyniowej.1 Na konferencji stwierdzono, że markery zapalne, w tym białko C-reaktywne o wysokiej czułości (hs-CRP), nie są jeszcze uważane za możliwe do zastosowania w rutynowej ocenie ze względu na brak standaryzacji pomiarów, spójności z wynikami badań epidemiologicznych oraz dowodów na dodatkowe przewidywanie ryzyka.1 W 2001 roku w wytycznych National Cholesterol Education Program Adult Treatment Panel III sklasyfikowano hs-CRP jako nowy czynnik ryzyka, który może być stosowany jako opcjonalny pomiar czynnika ryzyka w celu dostosowania bezwzględnych oszacowań.2 Wraz ze wzrostem liczby recenzowanych doniesień i publikacji zwiększyła się dostępność oznaczeń białka C-reaktywnego (CRP) oraz liczba badań markerów zapalnych zlecanych przez świadczeniodawców; nie osiągnięto jednak jeszcze konsensusu towarzystw zawodowych lub agencji rządowych co do możliwości zastosowania w praktyce klinicznej.3
W 2003 roku CDC i AHA wydały oświadczenie naukowe dotyczące zastosowania markerów stanu zapalnego w praktyce klinicznej i zdrowia publicznego.3 W tym wspólnym wysiłku stwierdzono, że u pacjentów ze stabilną chorobą wieńcową lub ostrymi zespołami wieńcowymi pomiar hs-CRP może być przydatny jako niezależny marker do oceny prawdopodobieństwa nawrotu zdarzeń; jednak wtórne interwencje prewencyjne o udowodnionej skuteczności nie powinny być uzależnione od tych stężeń lub poziomów.3 W wytycznych American College of Cardiology (ACC)/AHA Guideline on the Treatment of Blood Cholesterol to Reduce Atherosclerotic Cardiovascular Risk in Adults z 2013 roku stwierdzono, że hs-CRP może być brany pod uwagę przy podejmowaniu decyzji o leczeniu, jeżeli po ilościowej ocenie ryzyka decyzja o leczeniu oparta na ryzyku jest niepewna.4 Ostatnio w zaleceniach National Lipid Association dotyczących postępowania w dyslipidemii skoncentrowanego na pacjencie uwzględniono hs-CRP jako wskaźnik ryzyka, który może być brany pod uwagę przy doprecyzowaniu ryzyka.5 W niniejszym artykule przedstawiono przegląd hs-CRP i jego rolę w progresji choroby sercowo-naczyniowej i ocenie ryzyka; dokonano przeglądu najbardziej aktualnych dowodów klinicznych; omówiono zastosowanie w praktyce klinicznej; oraz określono potrzeby w zakresie przyszłych badań.
Tło
CRP zostało odkryte prawie 80 lat temu przez naukowców badających ludzką odpowiedź zapalną.6 CRP jest wytwarzane przez każdego człowieka i odgrywa kluczową rolę w układzie odpornościowym jako czuły i dynamiczny marker stanu zapalnego.7 CRP może wzrosnąć od 10 000 do 50 000 razy podczas ostrej odpowiedzi na poważne zakażenie lub poważne uszkodzenie tkanek i zwykle osiąga szczyt w ciągu 48 godzin.7,8 Ostry wzrost CRP można przypisać ćwiczeniom fizycznym, oparzeniom, urazom lub ostrym zakażeniom bakteryjnym lub wirusowym. Sytuacje, o których wiadomo, że powodują przewlekłe podwyższenie poziomu CRP obejmują podwyższone ciśnienie krwi, podwyższony wskaźnik masy ciała, palenie papierosów, nowotwory, zespół metaboliczny, cukrzycę, obniżony poziom lipoprotein o dużej gęstości (HDL), podwyższony poziom trójglicerydów, stosowanie estrogenów i hormonów progesteronowych, przewlekłe infekcje bakteryjne lub wirusowe, stany autoimmunologiczne i przewlekłe stany zapalne.3
Dowody sugerują, że przewlekłe podwyższenie CRP może mieć biologiczny wpływ na funkcję śródbłonka, krzepnięcie, fibrynolizę, utlenianie lipoproteiny o małej gęstości (LDL) i stabilność blaszki miażdżycowej.9 W rzeczywistości, z patologicznego punktu widzenia, wszystkie etapy powstawania blaszki miażdżycowej można uznać za odpowiedź zapalną na uraz, w tym pęknięcie blaszki i wynikającą z tego zakrzepicę; potwierdzają to spójne wyniki kliniczne, że hs-CRP przewiduje nowe zdarzenia wieńcowe u pacjentów z niestabilną dławicą piersiową i ostrym zawałem mięśnia sercowego.3 Ograniczone dowody wskazują również na związek między podwyższonym hs-CRP a nagłą śmiercią i chorobą tętnic obwodowych.3
Wreszcie, hs-CRP zachowuje niezależny związek z przypadkowymi zdarzeniami wieńcowymi nawet po stratyfikacji i statystycznej korekcie wielowariantowej; nie wykazano jednak, aby hs-CRP przewidywał stopień zaawansowania choroby miażdżycowej.3 Ponadto we wspólnym oświadczeniu naukowym CDC/AHA z 2003 roku odnotowano pewne dowody wskazujące na możliwą rolę hs-CRP w przyczynianiu się do rozwoju miażdżycy.3 Ostatnio w wydaniu magazynu Life Extension z maja 2014 r. pojawił się artykuł, w którym stwierdzono, że „CRP jest czymś więcej niż tylko markerem stanu zapalnego – jest również przyczyną stanu zapalnego. „10
Definiowanie hs-CRP
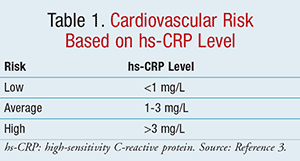
Aby zilustrować różnicę między CRP a hs-CRP, tradycyjne badania mierzą CRP w zakresie od 10 do 1000 mg/L, podczas gdy wartości hs-CRP mieszczą się w zakresie od 0,5 do 10 mg/L. Mówiąc prościej, hs-CRP mierzy śladowe ilości CRP we krwi. Hs-CRP jest analitem z wyboru do oceny ryzyka sercowo-naczyniowego, ze względu na większą precyzję, dokładność, dostępność i istnienie standardów dla właściwej kalibracji w porównaniu z innymi reakcjami ostrej fazy.3 Według CDC i AHA, zgodnie z TABELĄ 1, niskie ryzyko chorób sercowo-naczyniowych definiuje się jako hs-CRP <1 mg/l, średnie ryzyko jako 1 do 3 mg/l, a wysokie ryzyko jako >3 mg/l.3 Poziom hs-CRP >10 mg/l zaobserwowano w ostrym pęknięciu blaszki miażdżycowej, co może prowadzić do zakrzepicy.11 Jako środek kontroli, poziom hs-CRP tego kalibru powinien skłaniać do identyfikacji oczywistego źródła infekcji lub zapalenia, co mogłoby zaciemnić wszelkie przewidywania dotyczące ryzyka wieńcowego, które można by przypisać temu poziomowi.
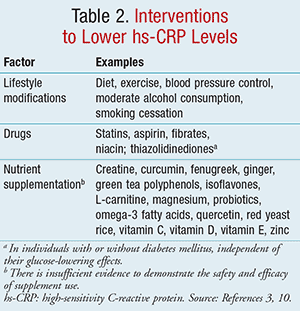
Chociaż zmienność wewnątrzosobnicza jest powszechna i mogą występować wpływy genetyczne, współczynnik zmienności oznaczeń hs-CRP wynosi ogólnie <10% w zakresie od 0,3 do 10 mg/l; a jedynym znanym czynnikiem zakłócającym wytwarzanie CRP jest niewydolność wątroby.6,12 Aby zmniejszyć zmienność, oznaczenie hs-CRP powinno być wykonywane u osoby stabilnej metabolicznie, bez ewidentnych stanów zapalnych lub zakaźnych.3,5 Zaleca się sprawdzenie dwóch oddzielnych poziomów w odstępie około 2 tygodni i wykorzystanie średniej z odczytów do oceny ryzyka sercowo-naczyniowego i celów przesiewowych.3 Z kolei interwencje, o których wiadomo, że zmniejszają poziom hs-CRP, wymieniono w TABELI 2.3,10
Wytyczne
Ostatnio opublikowany konsensus dotyczący roli hs-CRP w ocenie ryzyka sercowo-naczyniowego i progresji choroby można znaleźć w 2013 ACC/AHA Guideline on the Treatment of Blood Cholesterol to Reduce Atherosclerotic Cardiovascular Risk in Adults.4. W tych bardzo oczekiwanych wytycznych wyrażono zainteresowanie biomarkerami i nieinwazyjnymi testami, które mogą wskazywać na podwyższone ryzyko miażdżycowej choroby sercowo-naczyniowej (ASCVD), ale nie uwzględniono tych czynników w równaniach kohortowych dla przewidywania 10-letniego ryzyka ASCVD. Zidentyfikowano cztery główne grupy korzyści ze stosowania statyn, dla których redukcja ryzyka ASCVD wyraźnie przeważa nad ryzykiem zdarzeń niepożądanych. Grupy te obejmowały osoby: 1) z klinicznym ASCVD; 2) z pierwotnym podwyższeniem stężenia LDL-C (obliczone stężenie lipoprotein o małej gęstości) >190 mg/dl; 3) w wieku od 40 do 75 lat z cukrzycą i LDL-C 70-189 mg/dl i bez klinicznego ASCVD; lub 4) bez klinicznego ASCVD lub cukrzycy z LDL-C 70-189 mg/dl i szacowanym 10-letnim ryzykiem ASCVD >7,5%.4 Osoby te będą określane mianem pacjentów wysokiego ryzyka sercowo-naczyniowego.
W końcowym raporcie grupy roboczej stwierdzono, że u wybranych osób, które nie należą do jednej z czterech wcześniej wymienionych grup korzyści ze stosowania statyn i u których decyzja o rozpoczęciu leczenia statynami jest niejasna, można rozważyć dodatkowe czynniki w celu podjęcia decyzji o leczeniu.4 Do tych czynników ryzyka zalicza się Hs-CRP >2 mg/l. Osoby mieszczące się w tych kryteriach będą dalej określane jako pacjenci pośredniego ryzyka sercowo-naczyniowego.
W 2013 roku grupa robocza ACC/AHA Assessment of Cardiovascular Risk Full Work Group przeanalizowała kilka przeglądów systematycznych i badań: przegląd z 2009 roku dokonany przez Buckleya i wsp. dla U.S. Preventive Services Task Force (USPSTF), który koncentrował się na potencjalnym ryzyku związanym z CRP >3 mg/L w porównaniu z CRP <1 mg/L; raport USPSTF z 2009 roku dotyczący CRP i ośmiu innych czynników ryzyka autorstwa Helfanda i wsp; metaanaliza z 2010 r. przeprowadzona przez Kaptoge i wsp. w ramach Emerging Risk Factor Collaboration; przegląd systematyczny z 2010 r. przeprowadzony przez Schnell-Inderst i wsp. oceniający przydatność przesiewowego oznaczania hs-CRP u bezobjawowych dorosłych; oraz badanie JUPITER (Justification for the Use of Statins in Primary Prevention: an Intervention Trial Evaluating Rosuvastatin) dla stężenia CRP >2 mg/l.7,13-16
Ogółem, istnieją silne dowody wskazujące, że hs-CRP jest związane z chorobą sercowo-naczyniową, chociaż wielkość tych powiązań może być zakłócona przez ustalone czynniki ryzyka sercowo-naczyniowego. Umiarkowane dowody sugerują, że badanie hs-CRP może poprawić stratyfikację ryzyka, szczególnie wśród pacjentów o pośrednim ryzyku sercowo-naczyniowym, u których decyzja o rozpoczęciu leczenia statyną jest niejasna; jednak znaczenie kliniczne i efektywność kosztowa pozostają niepewne. Z tego powodu hs-CRP nie zostało uwzględnione w procesie opracowywania modelu przewidywania ryzyka w wytycznych ACC/AHA z 2013 roku.4
Na uwagę zasługuje fakt, że w nowo opublikowanych zaleceniach National Lipid Association dotyczących postępowania skoncentrowanego na pacjencie w dyslipidemii poziom hs-CRP ³2 mg/L określono jako wskaźnik ryzyka, w połączeniu z głównymi czynnikami ryzyka ASCVD, który może być brany pod uwagę w celu doprecyzowania ryzyka.5 Organizacja zwraca uwagę na to, że „z wyjątkiem dowodów na istnienie choroby subklinicznej określającej obecność ASCVD, przeklasyfikowanie do wyższej kategorii ryzyka jest kwestią oceny klinicznej. „5 Wytyczne odnoszą się do opisanego powyżej badania JUPITER w rozważaniach na temat dodatkowych czynników ryzyka sercowo-naczyniowego, ale nie przedstawiają dalszej oceny dowodów.16 Podsumowanie głównych stwierdzeń wytycznych dotyczących hs-CRP i oceny ryzyka sercowo-naczyniowego przedstawiono w TABELI 3.2,4,5

Rola hs-CRP
Przedstawione powyżej zestawienie dowodów można wykorzystać do omówienia możliwości zastosowania w praktyce klinicznej. Osoby z grupy wysokiego ryzyka zdarzeń sercowo-naczyniowych, w tym kandydaci do wtórnej prewencji, prawdopodobnie już przyjmują lub kwalifikują się do terapii, o których wiadomo, że zmniejszają stężenie hs-CRP oprócz poprawy ogólnych wyników sercowo-naczyniowych, takich jak terapia statyną lub aspiryną. Sugeruje się, że hs-CRP może być przydatny jako niezależny marker rokowania w odniesieniu do nawracających zdarzeń, w tym zgonu, zawału serca i restenozy u pacjentów ze stabilną chorobą wieńcową, ostrymi zespołami wieńcowymi lub u tych, którzy przebyli przezskórną interwencję wieńcową.3 Informacje te mogą być szczególnie przydatne podczas doradzania pacjentom, jak ważne jest przestrzeganie zaleceń dotyczących wtórnej prewencji.3 Hs-CRP może być również przydatne u osób bez czynników ryzyka chorób układu sercowo-naczyniowego, znanych jako pacjenci niskiego ryzyka sercowo-naczyniowego, którzy w przeciwnym razie nie byliby zidentyfikowani jako potencjalni kandydaci do leczenia w ramach prewencji pierwotnej. Jednak w chwili obecnej nie istnieją dowody potwierdzające znaczenie kliniczne lub opłacalność stosowania stężenia hs-CRP >2 mg/l do niezależnego przewidywania ryzyka sercowo-naczyniowego. W rzeczywistości AHA wyraźnie odradza wykonywanie badań przesiewowych poziomu hs-CRP w całej populacji osób dorosłych w celu oceny ryzyka sercowo-naczyniowego.3 W związku z tym hs-CRP będzie miało największy wpływ na pacjentów z pośrednim ryzykiem zdarzeń sercowo-naczyniowych, u których decyzja o rozpoczęciu pierwotnej terapii prewencyjnej jest niejasna.
Osoby prezentujące poziom hs-CRP >2 mg/L z dodatkowymi czynnikami ryzyka sercowo-naczyniowego, w przeciwnym razie sklasyfikowane jako pacjenci z pośrednim ryzykiem sercowo-naczyniowym, powinny zostać poddane powtórnemu badaniu za 2 tygodnie w celu wykluczenia ostrej odpowiedzi zapalnej. Pacjenci z utrzymującym się niewyjaśnionym, znacznym wzrostem stężenia hs-CRP >10 mg/l po powtórzeniu badania powinni zostać poddani ocenie pod kątem etiologii pozasercowej, takiej jak infekcja, aktywne zapalenie stawów lub współistniejąca choroba.3,5 Jeśli stężenie hs-CRP pozostaje podwyższone, pacjent może zostać ponownie zakwalifikowany do grupy wysokiego ryzyka sercowo-naczyniowego na podstawie oceny klinicznej, co uzasadniałoby rozpoczęcie terapii w ramach pierwotnej prewencji sercowo-naczyniowej. Należy zauważyć, że najlepsze sposoby obniżenia CRP są już znane z obniżania ryzyka sercowo-naczyniowego, w tym dieta, ćwiczenia fizyczne, kontrola ciśnienia tętniczego i zaprzestanie palenia.6
Szczególne obszary wymagające dalszych badań obejmują ustalenie niezależności hs-CRP od innych czynników ryzyka sercowo-naczyniowego, określenie związku z punktami końcowymi w układzie sercowo-naczyniowym, ustalenie opłacalności przesiewowego oznaczania stężenia hs-CRP oraz potencjalnie wcześniejsze rozpoczęcie pierwotnej terapii prewencyjnej. Korzyści z uwzględnienia hs-CRP w równaniach zbiorczej kohorty w celu sklasyfikowania ryzyka sercowo-naczyniowego również wymagają dalszych badań, chociaż zbadano to za pomocą wskaźnika ryzyka Reynoldsa zarówno u mężczyzn, jak i u kobiet.17,18 W szczególności u kobiet wskaźnik ryzyka Reynoldsa przeklasyfikował 40% do 50% kobiet o pośrednim ryzyku do kategorii wyższego lub niższego ryzyka sercowo-naczyniowego, a u mężczyzn model predykcyjny obejmował hs-CRP, wywiad z rodzicami i znacznie poprawił przewidywanie globalnego ryzyka sercowo-naczyniowego.17,18 Ponadto, chociaż ta strategia pozostaje niepewna i nie została zbadana, stężenie hs-CRP może być przydatne w motywowaniu pacjentów do poprawy stylu życia i stosowania się do terapii lekowych.3
Wnioski
Silne dowody przemawiają za związkiem hs-CRP z chorobą sercowo-naczyniową, chociaż wielkość tych związków może być zakłócona przez ustalone czynniki ryzyka sercowo-naczyniowego. Umiarkowane dowody sugerują, że badanie hs-CRP może poprawić stratyfikację ryzyka, szczególnie wśród pacjentów o pośrednim ryzyku sercowo-naczyniowym, u których decyzja o rozpoczęciu pierwotnej terapii prewencyjnej jest niejasna. Konieczne jest przeprowadzenie przyszłych badań w celu uzasadnienia bardziej konkretnych zaleceń dotyczących stosowania stężenia hs-CRP w praktyce klinicznej. W odniesieniu do oceny klinicznej istnieją jednak dowody na poparcie zmiany klasyfikacji pacjentów o pośrednim ryzyku sercowo-naczyniowym na podstawie podwyższonego stężenia hs-CRP, co uzasadniałoby rozpoczęcie terapii w ramach pierwotnej prewencji sercowo-naczyniowej. Z kolei nie ma dowodów potwierdzających znaczenie kliniczne lub efektywność kosztową wykorzystania podwyższonego stężenia hs-CRP do niezależnego przewidywania ryzyka sercowo-naczyniowego u pacjentów z niskim ryzykiem sercowo-naczyniowym. Modyfikacje stylu życia, o których wiadomo, że obniżają zarówno CRP, jak i ryzyko sercowo-naczyniowe, powinny pozostać podstawą wszystkich strategii leczenia osób zagrożonych chorobą sercowo-naczyniową.
1. Grundy SM, Bazzarre T, Cleeman J, et al. Prevention Conference V: Beyond secondary prevention: identifying the high-risk patient for primary prevention: medical office assessment. Circulation. 2000;101:e3-e11.
2. Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults. Executive summary of the Third Report of the National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults (Adult Treatment Panel III). JAMA. 2001;285:2486-2497.
3. Pearson TA, Mensah GA, Alexander RW, et al. Markers of inflammation and cardiovascular disease: application to clinical and public health practice: a statement for healthcare professionals from the Centers for Disease Control and Prevention and the American Heart Association. Circulation. 2003;107(3): 499-511.
4. Stone NJ, Robinson JG, Lichtenstein AH, et al. 2013 ACC/AHA guideline on the treatment of blood cholesterol to reduce atherosclerotic cardiovascular risk in adults: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. J Am Coll Cardiol. 2014;63:2889-2934.
5. Jacobson TA, Ito MK, Maki KC, et al. National Lipid Association recommendations for patient-centered management of dyslipidemia: part 1-executive summary. J Clin Lipidol. 2014;8(5):473-488.
6. Ridker PM. Cardiology Patient Page. Białko C-reaktywne: prosty test pomocny w przewidywaniu ryzyka zawału serca i udaru mózgu. Circulation. 2003;108(12):e81-e85.
7. Kaptoge S, Di Angelantonio E, Lowe G, et al. C-reactive protein concentration and risk of coronary heart disease, stroke, and mortality: an individual participant meta-analysis. Lancet. 2010;375:132-140.
8. Mcpherson M. C-reactive protein usage in medical treatment. Ezine Articles. June 3, 2010. http://ezinearticles.com/?C-Reactive-Protein-Usage-in-Medical-Treatment&id=4411095 Dostęp 12 czerwca 2014.
9. Boekholdt SM, Kastelein JJ. C-reactive protein and cardiovascular risk: more fuel to the fire. Lancet. 2010;375:95-96.
10. Simmonds S. Badanie na obecność białka C-reaktywnego może uratować ci życie. Life Extension. 2014;20(5):37-47.
11. Hong YJ, Mintz GS, Kim SW, et al. Impact of plaque rupture and elevated C-reactive protein on clinical outcome in patients with acute myocardial infarction: an intravascular ultrasound study. J Invasive Cardiol. 2008;20(9):428-435.
12. Roberts WL, Moulton L, Law TC, et al. Ocena dziewięciu zautomatyzowanych metod oznaczania białka C-reaktywnego o wysokiej czułości: implikacje dla zastosowań klinicznych i epidemiologicznych: część 2. Clin Chem. 1997;43:52-58.
13. Buckley DI, Fu R, Freeman M, et al. C-reactive protein as a risk factor for coronary heart disease: a systematic review and meta-analyses for the U.S. Preventive Services Task Force. Ann Intern Med. 2009;151:483-495.
14. Helfand M, Buckley DI, Freeman M, et al. Emerging risk factors for coronary heart disease: a summary of systematic reviews conducted for the U.S. Preventive Services Task Force. Ann Intern Med. 2009;151:496-507.
15. Schnell-Inderst P, Schwarzer R, Göhler A, et al. Prognostic value, clinical effectiveness, and cost-effectiveness of high-sensitivity C-reactive protein as a marker for major cardiac events in asymptomatic individuals: a health technology assessment report. Intl J Tech Assess Health Care. 2010;26:30-39.
16. Ridker PM, Danielson E, Fonseca FA, et al; JUPITER Study Group. Rosuvastatin to prevent vascular events in men and women with elevated C-reactive protein. N Engl J Med. 2008;359:2195-2207.
17. Ridker PM, Buring JE, Rifai N, Cook NR. Development and validation of improved algorithms for the assessment of global cardiovascular risk in women: the Reynolds Risk Score. JAMA. 2007;297:611-619.
18. Ridker PM, Paynter NP, Rifai N, et al. C-reactive protein and parental history improve global cardiovascular risk prediction: the Reynolds Risk Score for men. Circulation. 2008;118:2243-2251.




